La encefalitis constituye un proceso inflamatorio del sistema nervioso central potencialmente letal y con un diagnóstico complejo, de cuya rapidez puede depender el pronóstico del paciente. En nuestro entorno, en la mayoría de los casos, la etiología es vírica, aunque existe un grupo de procesos autoinmunes1 a tener en cuenta para iniciar un tratamiento precoz.
Presentamos el caso de un varón de 40 años, sin antecedentes de interés, que presenta un cuadro de 15-20 días de evolución en que acude repetidamente a urgencias por clínica neurológica cambiante: cefaleas, inestabilidad o cuadros confusionales, que se inician 24horas después de un episodio agudo de cefalea invalidante. Se realiza TAC de cráneo, sin hallazgos, y dado lo variable de la clínica y un contexto de conflictos vitales, se enfoca como trastorno disociativo y se pauta tratamiento neuroléptico y antidepresivo. Sin embargo, sigue presentando fases de desconexión del medio y desorientación, episodios de heteroagresividad, oposicionismo y alteraciones conductuales, ingresando en psiquiatría en situación de mutismo acinético, con una exploración neurológica sin hallazgos (aunque con nula colaboración) y una analítica anodina, incluyendo serología luética y VIH. Al tercer día su situación empeora sin responder a estímulos y aparece una tetraparesia flácida con plantar izquierdo extensor.
El 4.° día presenta fiebre alta, ruidos respiratorios sugestivos de broncoaspiración y, finalmente, una crisis convulsiva tónico-clónica, por lo que ingresa en nuestra unidad de cuidados intensivos. Ingresa poscrítico, con fiebre de 38,6°C, SatO2 de 75% con O2 con reservorio, por lo que intubamos y conectamos a ventilación mecánica. Presentaba escasos crepitantes en base derecha y el resto de la exploración fue anodina. La analítica de rutina era normal, salvo CPK de 1.800U/l, y la Rx de tórax mostraba un tenue infiltrado basal derecho. Se practica una nueva TAC sin hallazgos y una punción lumbar, que da salida a un LCR claro, sin presión, con 13 células con 92% monocitos, sin consumo de glucosa y proteínas de 189,7mg/dl. Se pauta aciclovir y antibioterapia de amplio espectro.
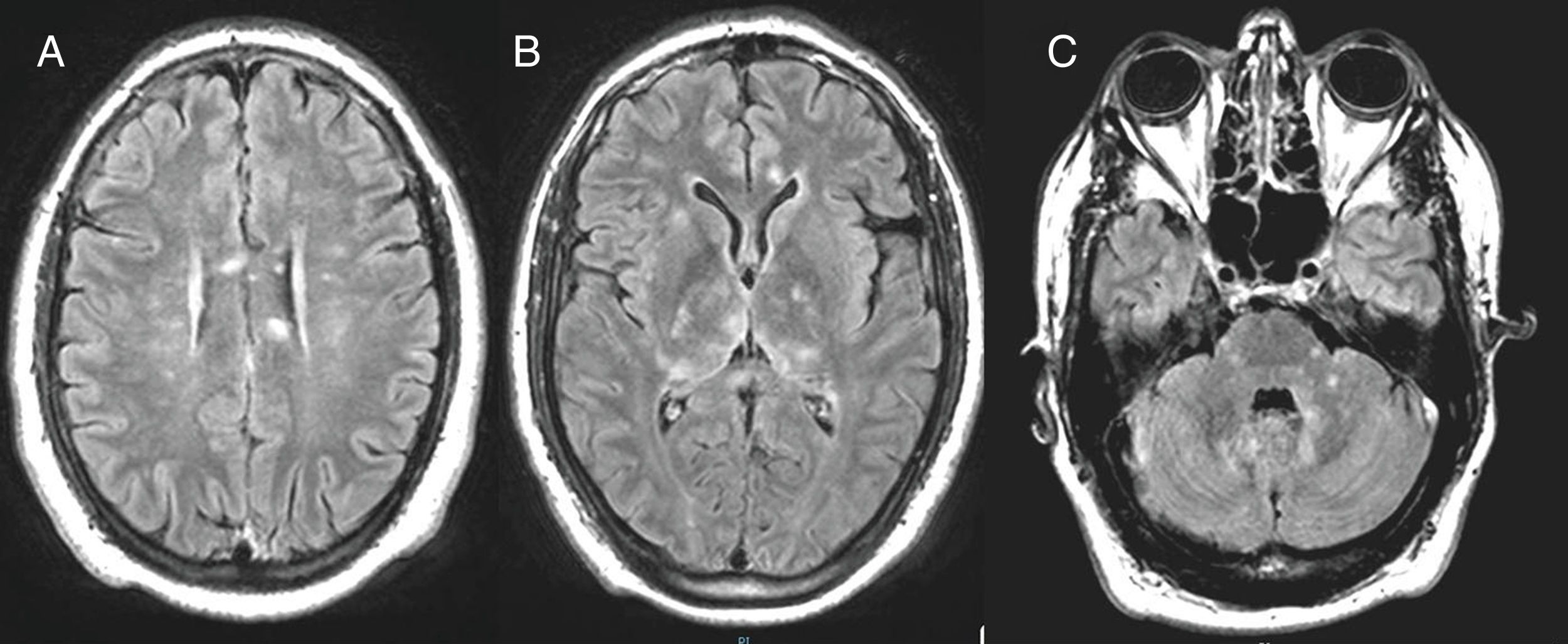
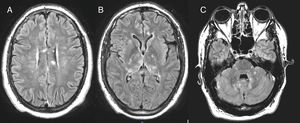
Rápidamente revierte su disfunción hemodinámica y respiratoria. Los cultivos de sangre y LCR son negativos y en el aspirado traqueal crece flora habitual. Practicamos RNM en la que se observan numerosos focos de hiperseñal T2-FLAIR, de pequeño tamaño, con tendencia a confluir, de aspecto algodonoso, que restringen en difusión en su mayoría y no se intensifican con contraste, localizados en los ganglios basales bilaterales, el cuerpo calloso (cuerpo y esplenio), las regiones mediales de ambos tálamos, la sustancia blanca profunda periventricular, la subcortical frontal, la corticosubcortical a nivel parasilviano derecho y la región anteromedial temporal izquierda, con afectación de los pedúnculos cerebelosos y del hemimesencéfalo derecho (fig. 1).
El contexto epidemiológico del paciente nos obliga a descartar encefalitis por virus del Nilo Occidental (trabaja en una zona con gran presencia de mosquitos donde ya se ha aislado este virus2), con un patrón RNM similar y encefalitis por virus zica, recientemente descrita3 (su pareja había vuelto de Cuba en ese momento con un brote epidémico). Se repite PL con PCR negativa para dichos virus, además de los más habituales varicela-zoster y enterovirus, y se solicita determinación en LCR y suero para anticuerpos onconeuronales, anti Ma (Ma1, Ma2/Ta), anti NMDA, anti LGI1, anti canales de potasio voltaje-independientes y anti GAD, que resultan negativos.
Una entrevista dirigida pone de manifiesto que el paciente, músico, había experimentado una pérdida de audición llamativa en el oído izquierdo y un déficit visual, pues su pareja se había percatado de que no veía las señales que le suele hacer en el escenario. La triada de encefalitis, pérdida de audición y de agudeza visual por obstrucción de arterias retinianas, junto al patrón de la RNM son indicativas de síndrome de Susac (SS)4, una entidad englobada dentro de las encefalitis autoinmunes. El fondo de ojo confirma el diagnóstico mostrando, en el ojo derecho, imagen de edema sectorial macular con retina pálida al nivel de la arteria ciliorretiniana inferior, sugerente de obstrucción arterial y, en el ojo izquierdo, una pequeña área de isquemia al nivel de la arcada temporal inferior con vasculitis sectorial sin afectar la región foveolar.
Pautamos precozmente pulsos de esteroides (1g/d 3días) y 100mg/d posteriormente e inmunoglobulina (2g/kg en 5 días), comenzando el paciente a despertar a las 72horas, obedeciendo órdenes sencillas y permitiendo la extubación al 6.° día del ingreso. Finalmente es dado de alta a planta vigil, bradipsíquico, desorientado en el tiempo y el espacio, con tetraparesia flácida y reflejo cutáneo-plantar extensor bilateral. La audiometría constata un déficit de audición de agudos en el oído izquierdo. La evolución en planta se ve interrumpida por un nuevo brote psicótico coincidente con una disminución de esteroides. Diez meses después del episodio se encuentra completamente restablecido, salvo ligera sintomatología frontal.
En los últimos años han aumentado las descripciones de encefalitis de causa no infecciosa, incluyendo publicaciones en nuestro ámbito5, la mayoría de ellas de origen autoimmune, asociadas a anticuerpos antineuronales, con un espectro clínico que puede remedar un origen infeccioso o manifestarse como cuadros neurológicos y/o psiquiátricos, a veces sin fiebre ni pleocitosis del LCR. Se incluyen en este grupo la encefalitis límbica, la encefalitis antirreceptores NMDA, la encefalitis de Bickerstaff y la encefalitis aguda diseminada, entre las que se engloba el SS. Este es una rara enfermedad (unos 350 casos descritos), con afectación vasculítica de encéfalo, retina y cóclea, con un cuadro que, característicamente, comienza con sintomatología psiquiátrica, siendo frecuente, como en nuestro caso, el ingreso en psiquiatría4,6,7, y cuyos criterios diagnósticos han sido recientemente establecidos8. Tres veces más frecuente en mujeres, la triada clínica solo ocurre en un 13% de los casos, más habitualmente en varones. Creemos que este caso ilustra la importancia del diagnóstico diferencial con las encefalitis víricas (en nuestro caso, además, 2 virus no habituales) y el papel fundamental que desempeña una RNM precoz que, además de descartar la etiología herpética, permite diferenciar patrones de afectación para cada tipo de encefalitis autoinmune1. La afectación de cuerpo calloso, por ejemplo, se considera patognomónica del SS9. El diagnóstico precoz permite un pronto inicio del tratamiento que se asocia a una mejor respuesta10 y menos secuelas en forma de deterioro cognitivo persistente.