«Nada hay tan poderoso como el hábito». Ovidio
Los pacientes ingresados en la Unidad de Cuidados Intensivos (UCI) son habitualmente portadores de un catéter venoso central (CVC). Su cateterización puede producir complicaciones infecciosas y mecánicas; entre las infecciosas, se encuentra la bacteriemia relacionada con catéter (BRC) que es una de las infecciones nosocomiales más frecuentes1,2. Desde hace años se han puesto en marcha múltiples estrategias destinadas a disminuir su incidencia3–6. Pronovost et al.3 demostraron la posibilidad de reducir la BRC prácticamente a cero con un programa que incluía, entre otras medidas, 5 procedimientos relacionados con los catéteres: higiene de manos, barreras durante la inserción, asepsia de la piel con clorhexidina, evitar la vía femoral y retirar todos los CVC innecesarios.
La tasa de BRC en España ha ido disminuyendo en los últimos años, especialmente desde la implantación del proyecto «Bacteriemia-Zero»5, desde 4,89 BRC por 1.000 días de CVC en el año 2008, hasta 2,25 en el año 20127. A pesar de todas las recomendaciones y la existencia de múltiples protocolos de inserción y mantenimiento de los catéteres, la BRC sigue produciéndose. Se ha descrito también para su prevención el uso de conexiones desinfectables, o catéteres impregnados en sustancias antisépticas o antibióticos. Estas medidas son caras y no han demostrado mayor eficacia que la aplicación de programas educacionales para la prevención de la infección.A partir de los datos obtenidos en el registro ENVIN-HELICS, se estima que en España anualmente se producen entre 5.000 y 8.000 BRC, lo que supone un grave problema sanitario ya que en estos casos la mortalidad global es del 25% y la mortalidad atribuible, del 9%8. Los pacientes con BRC tienen una estancia adicional en la UCI que va desde 6,5 a 20 días, siendo numerosos los estudios que demuestran el incremento sustancial en coste económico que cada episodio de BRC supone al sistema sanitario9–15. En España, algunos estudios9 encuentran un aumento en la estancia hospitalaria de 19,6 días y un coste estimado añadido de 18.000 euros por episodio de BRC9,11.
Los datos del estudio ENVIN muestran que el tiempo medio de aparición de BRC es cercano a las 2 semanas tras el ingreso del paciente en UCI, lo que sugiere que, en la génesis de la bacteriemia, la vía endoluminal, asociada al cuidado del catéter, puede tener más importancia que la vía exoluminal, que está más relacionada con la técnica de inserción. Por esta razón, se ha destacado la importancia de reforzar el manejo higiénico de los catéteres2 y, dentro de lo posible, evitar o minimizar su manipulación.
Terapia secuencialLos programas de conversión temprana de tratamiento intravenoso (iv) a tratamiento por vía oral (vo) con fármacos de biodisponibilidad oral alta se denominan terapia secuencial (TS) o switch therapy. La vo en casos seleccionados tiene igual efectividad terapéutica que el tratamiento iv, evita todos sus riesgos y además supone un importante ahorro económico16–19. En 1988, Nightingale et al.16, en Connecticut, propusieron las bases para un programa de TS con antibióticos, a través de la Comisión de Farmacia y Terapéutica. Desde entonces, muchos hospitales aplican TS ya que aporta todos los beneficios derivados del uso de la vía digestiva y un menor riesgo para los pacientes, tal como se ha demostrado en numerosos estudios. La mayoría de ellos se centra en terapia antimicrobiana16,17,20–22, pero desde la década de los noventa existen numerosos trabajos con antiulcerososos, analgésicos, diuréticos, corticoides, antiarrítmicosy otros grupos farmacológicos23,24. En algunos estudios, se ha visto que hasta el 55% de los pacientes tratados con inhibidores de la bomba de protones eran subsidiarios de realizar TS. Los criterios para TS con otros grupos farmacológicos son menos restrictivos que en el caso de los antibióticos. En algunos países como EE. UU., la TS tiene una amplia implantación. Goldwater et al. encuentran que hasta el 81% de los hospitales de Washington D.C. realizaban algún programa de conversión iv a vo22. En España, existen hospitales que tienen ya incluida la TS como un objetivo prioritario en seguridad y calidad.
El sistema más utilizado para promover los programas de TS es el de comunicación mediante una nota informativa de diseño atractivo, que se introduce en la historia clínica próxima a las órdenes médicas del paciente. En ella se explican sus ventajas y cómo realizar la conversión iv a la vo. En algunos estudios, se han propuesto sistemas de cambio automático, que requieren la informatización total de la asistencia. Partiendo del programa informático de Dosis Unitaria, se limita la duración del tratamiento iv con los fármacos previamente seleccionados a 72 h. A partir del tercer día, desde el Servicio de Farmacia se dispensa automáticamente la preparación oral, excepto si el médico prescriptor considera que el paciente debe continuar con el tratamiento iv, en cuyo caso, debe notificarlo específicamente al Servicio de Farmacia. Estos modelos son útiles en pacientes ingresados en planta de hospitalización convencional; en la UCI, dada la complejidad e inestabilidad de los pacientes, debe ser el médico responsable quien valore individualmente y a diario la opción de pasar el tratamiento iv a la vía digestiva.
Los objetivos de la TS son conseguir una buena evolución clínica, disminuyendo los riesgos derivados de la administración iv, la estancia y los costes sanitarios. Una de sus grandes ventajas es que minimiza la manipulación de la vía venosa, y por consiguiente, puede disminuir los riesgos de infección del catéter. Desde este punto de vista, la TS puede ser una estrategia más a tener en cuenta en la lista de recomendaciones existentes para disminuir la BRC. Si conseguimos disminuir las manipulaciones de la vía venosa, minimizamos el riesgo de BRC. No hay que olvidar que muchos pacientes ingresados en UCI toleran perfectamente 1.500 cc/d de una dieta enteral y, sin embargo, continúan con fármacos iv de forma rutinaria (antiulcerosos, antitérmicos, anticomiciales, analgésicos, etc.).
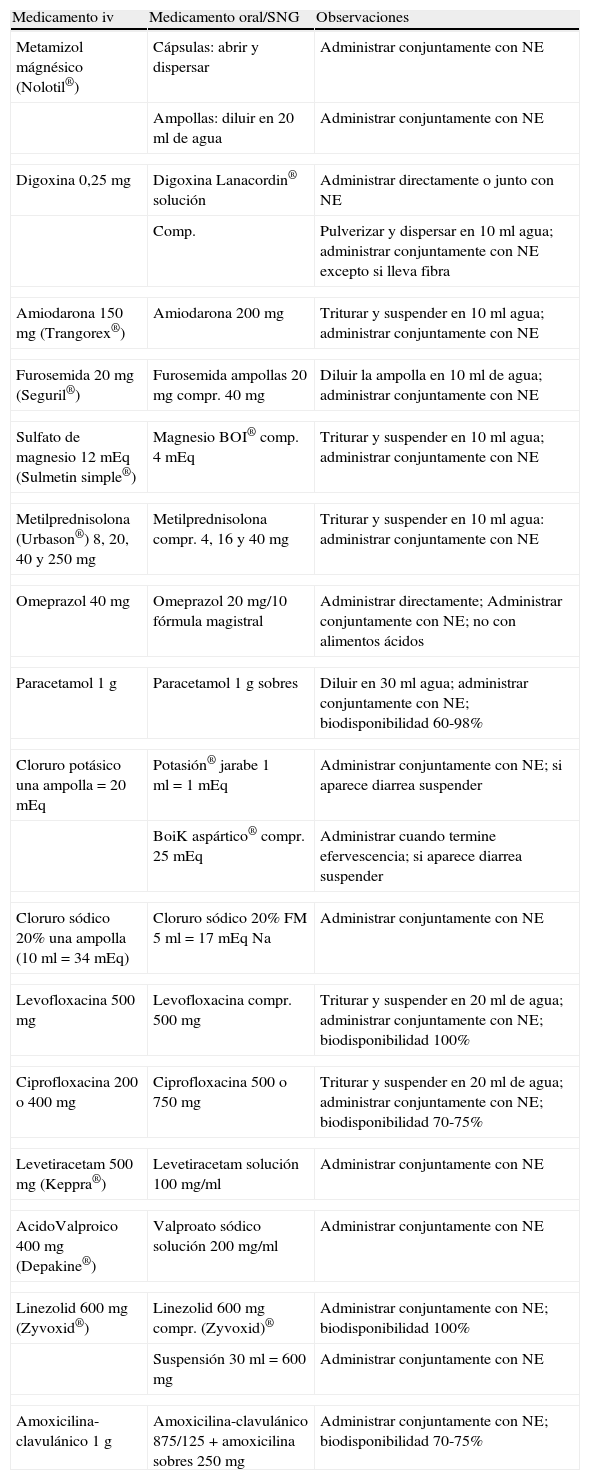
En la tabla 1 se pueden ver las normas generales para iniciar un programa de TS y en la tabla 2 algunos de los medicamentos utilizados en TS, formas de presentación y recomendaciones de administración.
Cómo implementar un programa de terapia secuencial
| Implantación de un programa de terapia secuencial en UCI |
| Los medicamentos seleccionados deben tener una elevada biodisponibilidad oral |
| La pauta posológica para la conversión debe ser simple |
| Considerar en la inclusión, fármacos con importante diferencia de coste entre la formulación iv y la oral |
| Se debe impartir al estamento médico y de enfermería la tarea educacional correspondiente |
| Se debe aportar por escrito la información técnica específica para la implantación de la TS en cada tipo de fármaco |
| Se trabajará conjuntamente con la Comisión de Farmacia y Terapéutica en la implantación y seguimiento del programa |
| Se trabajará conjuntamente con la Comisión de Infección Hospitalaria y Política Antibiótica la implantación y seguimiento del programa de TS con antibióticos |
| El programa se puede implantar de forma escalonada y progresiva con un primer grupo de fármacos. Según se vayan cambiando los hábitos y rutinas clínicas, se irá ampliando el número de fármacos |
| Se monitorizará la evolución y resultados del programa con la evaluación económica del ahorro en el gasto en medicamentos |
| Se comunicará periódicamente tanto a los profesionales implicados como al equipo directivo los resultados obtenidos y el punto de evolución del programa |
| Si en el hospital existe informatización completa, se desarrollarán programas que permitan y faciliten una implementación automática |
| Se repetirán de forma periódica la información, justificación y necesidad del programa para que la labor educacional y los resultados obtenidos no se pierdan con el paso del tiempo |
TS: terapia secuencial; UCI: Unidad de Cuidados Intensivos.
Algunos de los medicamentos que se pueden utilizar en TS
| Medicamento iv | Medicamento oral/SNG | Observaciones |
| Metamizol mágnésico (Nolotil®) | Cápsulas: abrir y dispersar | Administrar conjuntamente con NE |
| Ampollas: diluir en 20ml de agua | Administrar conjuntamente con NE | |
| Digoxina 0,25 mg | Digoxina Lanacordin® solución | Administrar directamente o junto con NE |
| Comp. | Pulverizar y dispersar en 10ml agua; administrar conjuntamente con NE excepto si lleva fibra | |
| Amiodarona 150 mg (Trangorex®) | Amiodarona 200 mg | Triturar y suspender en 10ml agua; administrar conjuntamente con NE |
| Furosemida 20 mg (Seguril®) | Furosemida ampollas 20 mg compr. 40 mg | Diluir la ampolla en 10ml de agua; administrar conjuntamente con NE |
| Sulfato de magnesio 12 mEq (Sulmetin simple®) | Magnesio BOI® comp. 4 mEq | Triturar y suspender en 10ml agua; administrar conjuntamente con NE |
| Metilprednisolona (Urbason®) 8, 20, 40 y 250 mg | Metilprednisolona compr. 4, 16 y 40 mg | Triturar y suspender en 10ml agua: administrar conjuntamente con NE |
| Omeprazol 40 mg | Omeprazol 20 mg/10 fórmula magistral | Administrar directamente; Administrar conjuntamente con NE; no con alimentos ácidos |
| Paracetamol 1 g | Paracetamol 1g sobres | Diluir en 30ml agua; administrar conjuntamente con NE; biodisponibilidad 60-98% |
| Cloruro potásico una ampolla = 20 mEq | Potasión® jarabe 1 ml = 1 mEq | Administrar conjuntamente con NE; si aparece diarrea suspender |
| BoiK aspártico® compr. 25 mEq | Administrar cuando termine efervescencia; si aparece diarrea suspender | |
| Cloruro sódico 20% una ampolla (10 ml = 34 mEq) | Cloruro sódico 20% FM 5 ml = 17 mEq Na | Administrar conjuntamente con NE |
| Levofloxacina 500 mg | Levofloxacina compr. 500 mg | Triturar y suspender en 20ml de agua; administrar conjuntamente con NE; biodisponibilidad 100% |
| Ciprofloxacina 200 o 400 mg | Ciprofloxacina 500 o 750 mg | Triturar y suspender en 20ml de agua; administrar conjuntamente con NE; biodisponibilidad 70-75% |
| Levetiracetam 500mg (Keppra®) | Levetiracetam solución 100 mg/ml | Administrar conjuntamente con NE |
| AcidoValproico 400mg (Depakine®) | Valproato sódico solución 200 mg/ml | Administrar conjuntamente con NE |
| Linezolid 600 mg (Zyvoxid®) | Linezolid 600mg compr. (Zyvoxid)® | Administrar conjuntamente con NE; biodisponibilidad 100% |
| Suspensión 30 ml = 600 mg | Administrar conjuntamente con NE | |
| Amoxicilina-clavulánico 1 g | Amoxicilina-clavulánico 875/125 + amoxicilina sobres 250 mg | Administrar conjuntamente con NE; biodisponibilidad 70-75% |
compr: comprimidos; FM: fórmula magistral; iv: intravenoso; NE: nutrición enteral; SNG: sonda nasogástrica; TS: terapia secuencial.
Para iniciar la TS se necesitan unos requisitos tanto por parte del paciente como del medicamento a administrar.
Paciente- -
Tracto gastrointestinal funcionante: ausencia de síndrome de malabsorción, gastroparesia, íleo posquirúrgico, hemorragia digestiva o síndrome de intestino corto.
- -
Capacidad de deglución con ingesta de alimentos o medicamentos por vo en las últimas 24 h.
- -
Ausencia de náuseas, vómitos, riesgo de aspiración o diarrea severa.
- -
En pacientes con nutrición enteral a través de SNG, el residuo gástrico debe ser inferior al 50% de la cantidad infundida por hora.
- -
Clínicamente estable.
- -
Formulación oral disponible (sólidos con posibilidad de ser triturados o líquidos).
- -
Buena biodisponibilidad por vo.
- -
Frecuencia de administración.
Los antimicrobianos representan un importante porcentaje del gasto farmacéutico, que puede alcanzar hasta el 25-30% en grandes hospitales18. En algunos trabajos, se estima que más del 50% de las prescripciones son inapropiadas y que hasta un 40% de los pacientes con tratamiento antibiótico por vía parenteral pueden ser candidatos a un régimen oral25,26.
Para racionalizar el uso de antibióticos en los hospitales, se han utilizado métodos educacionales, restricción estricta de algunos antibióticos y recomendaciones desde comisiones clínicas. Los métodos de carácter restrictivo o punitivo pueden encontrar rechazo y provocar un resultado contrario al deseado. Sin embargo, políticas como la terapia secuencial han sido consideradas uno de los métodos más aceptados, siendo una de las estrategias recomendadas por la Sociedad Americana de Enfermedades Infecciosas y la Sociedad Americana de Epidemiología Sanitaria, con nivel de evidencia AIII21.
Existen numerosos estudios que describen los beneficios de la TS, sobre todo en infecciones urinarias y neumonía adquirida en la comunidad, aunque también se ha probado en pacientes con infecciones más graves tanto adultos como niños27,28. Algunas de las infecciones en las que se ha utilizado con éxito son: peritonitis bacteriana espontánea en cirrosis, pielonefritis aguda29 y BRC, donde un tratamiento oral de fleroxacino más rifampicina se demostró igual de eficaz que las pautas estándar iv en el tratamiento de bacteriemia por S. aureus sensible a oxacilina30. Los antimicrobianos con elevada biodisponibilidad oral han desterrado la opinión tradicional que obligaba al tratamiento iv para conseguir el máximo control de la infección. Entre los antimicrobianos con una biodisponibilidad oral del 100% o muy cercana, se encuentran el cotrimoxazol, quinolonas, macrólidos, rifampicina, metronidazol, linezolid, fluconazol, clindamicina y, en menor medida, amoxicilina-clavulánico.
Se habla de TS precoz cuando la conversión se realiza en los primeros días de mejoría del paciente. La Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica, en su guía de recomendaciones en la terapia secuencial antibiótica20, define los síntomas y signos clínicos que permiten iniciar la TS en la neumonía adquirida en la comunidad:
- -
Temperatura ≤ a 37°C.
- -
Presión arterial sistólica ≥ a 90mmHg.
- -
Frecuencia cardiaca < de 100 latidos por minuto.
- -
Frecuencia respiratoria < de 24 respiraciones por minuto.
- -
Saturación de oxígeno ≥ al 90%.
- -
Capacidad para la ingesta oral.
- -
Desaparición de los síntomas de alteración en las funciones superiores.
Otros criterios utilizados para iniciar TS son: ausencia de sepsis, temperatura<38°C, ausencia de leucopenia (< 4.000mm3) o leucocitosis (> 12.000mm3), neutropenia (neutrófilos > 1.000mm3) y buena tolerancia de la vía digestiva. En los pacientes no críticos, una vez conseguida la estabilidad clínica, raramente se produce un agravamiento de la enfermedad.
El cambio de antibiótico iv a oral puede hacerse con el mismo antibiótico, si existen ambas formulaciones y presenta una biodisponibilidad oral adecuada. Si no hay presentación oral, se realiza la sustitución con un antibiótico que tenga un espectro antibacteriano equivalente.
Para realizar el cambio es necesario que el paciente se encuentre estable hemodinámicamente, sin una infección grave, con mejoría de los síntomas y signos de infección, normalización o descenso de los marcadores de inflamación y buena tolerancia de la vía digestiva. Determinar las pautas de TS requiere un consenso multidisciplinar entre farmacéuticos, microbiólogos y clínicos y, para iniciarla, es recomendable el apoyo de la Comisión de Farmacia y del equipo directivo del hospital.
Infecciones con indicación de terapia secuencial- -
Neumonía extrahospitalaria y nosocomial.
- -
Infección intraabdominal.
- -
Neutropenia febril de bajo riesgo.
- -
Infección urinaria alta.
- -
Bacteriemia.
- -
Infección de piel y partes blandas.
- -
Infección osteoarticular.
- -
Enfermedad inflamatoria pélvica.
- -
Endocarditis izquierda.
- -
Infecciones protésicas endovasculares.
- -
Meningitis y absceso cerebral.
- -
Abscesos no drenados.
- -
Empiema y mediastinitis.
- -
Neumonía grave por Legionella.
- -
Exacerbaciones graves de la fibrosis quística.
- -
Bacteriemias complicadas por S. aureus y P. aeruginosa.
Aunque la población de pacientes ingresados en un Servicio de Medicina Intensiva es la más difícil a la hora de aplicar un programa de TS, no debemos despreciar su utilidad, ya que la mayoría de pacientes de cuidados intermedios, y los pacientes de UCI que no se encuentran en estado crítico, pueden beneficiarse de esta estrategia. Al no existir una regla universal que defina el momento idóneo para iniciar la TS, la decisión debe ser individualizada siguiendo los criterios habituales de estabilidad clínica y analítica. Es deseable para su implantación la elaboración de protocolos realizados por equipos multidisciplinares.
Los programas de TS mejoran la seguridad de los pacientes, consiguiendo además un importante ahorro económico; esta práctica debería ser una fuerte tendencia en el futuro. Tenemos que desterrar las rutinas clínicas y replantearnos cada día qué medicamentos podemos cambiar a la vía digestiva. Si disminuimos las manipulaciones de la vía venosa, estamos bloqueando una de las fuentes de infección, atacando su tendón de Aquiles, y podremos contribuir a disminuir las infecciones por catéter.
Conflicto de interesesLos autores no declaran conflicto de intereses.
A la Dra. María Teresa Iglesias, responsable de la Unidad de Gestión de Farmacia (UGF) del Hospital Universitario Central de Asturias, por la lectura, correcciones y aportaciones realizadas en el documento de trabajo que nos permitió iniciar en nuestra UCI la andadura por la Terapia secuencial. Al Dr. José Ruiz Palomar y al Dr. Miguel Alaguero Calero de la UGF por sus contribuciones.