El traumatismo craneoencefálico grave (TCEg) continúa siendo prevalente en la población adulta joven. Lejos de descender, su incidencia se mantiene elevada. Uno de los pilares en los que se asienta su tratamiento es evitar, detectar y corregir complicaciones secundarias de origen sistémico que agravan la lesión primaria. Gran parte de este objetivo se logra manteniendo un microambiente fisiológico adecuado que permita la recuperación del tejido cerebral lesionado. Las medidas de cuidados generales son acciones inespecíficas destinadas a cumplir dicho objetivo. Las guías disponibles de manejo del TCEg no han incluido la mayoría de los tópicos motivo de este consenso. Para ello, hemos reunido un grupo de profesionales miembros del Consorcio latinoamericano de Injuria Cerebral (LABIC), involucrados en los diferentes aspectos del manejo agudo del TCEg (neurocirujanos, intensivistas, anestesiólogos, neurólogos, enfermeros, fisioterapeutas). Se efectuó una búsqueda bibliográfica en las bases de datos LILACS, PubMed, Embasse, Scopus, Cochrane Controlled Register of Trials y Web of Science de los tópicos seleccionados. Para establecer recomendaciones o sugerencias con su respectiva fortaleza o debilidad, fue aplicada la metodología Grading of Recommendations, Assessment, Development and Evaluation (GRADE). Adicionalmente, ciertas recomendaciones (incluidas en material complementario) no fueron valoradas por GRADE, por ser las mismas un conjunto de acciones terapéuticas de cumplimento efectivo, en las que no fue posible aplicar dicha metodología. Fueron establecidas 32 recomendaciones; 16 fuertes y 16 débiles, con su respectivo nivel de evidencia. El presente consenso intenta homogeneizar y establecer medidas de cuidados generales básicas en esta población de individuos.
Severe traumatic brain injury (sTBI) remains prevalent in the young adult population. Indeed, far from descending, the incidence of sTBI remains high. One of the key bases of treatment is to avoid, detect and correct secondary injuries of systemic origin, which aggravate the primary lesion. Much of this can be achieved by maintaining an adequate physiological microenvironment allowing recovery of the damaged brain tissue. General care measures are nonspecific actions designed to meet that objective. The available guidelines on the management of sTBI have not included the topics contemplated in this consensus. In this regard, a group of members of the Latin American Brain Injury Consortium (LABIC), involved in the different aspects of the acute management of sTBI (neurosurgeons, intensivists, anesthesiologists, neurologists, nurses and physiotherapists) were gathered. An exhaustive literature search was made of selected topics in the LILACS, PubMed, Embase, Scopus, Cochrane Controlled Register of Trials and Web of Science databases. To establish recommendations or suggestions with their respective strength or weakness, the GRADE methodology (Grading of Recommendations, Assessment, Development and Evaluation) was applied. Additionally, certain recommendations (included in complementary material) were not assessed by GRADE, because they constitute a set of therapeutic actions of effective compliance, in which it was not possible to apply the said methodology. Thirty-two recommendations were established, 16 strong and 16 weak, with their respective levels of evidence. This consensus attempts to standardize and establish basic general care measures in this particular patient population.
El traumatismo craneoencefálico grave (TCEg) representa la epidemia silenciosa de los tiempos que vivimos1. En Latinoamérica, donde carecemos de datos oficiales confiables, afecta principalmente a adultos jóvenes del sexo masculino, víctimas de accidentes de tránsito o violencia2,3. La mortalidad es mayor que en los países desarrollados y la prevalencia, lejos de descender, se incrementa día a día2,3. Por el contrario, en los países desarrollados el perfil epidemiológico es diferente, la mortalidad es menor, predominando como mecanismo causal los traumatismos deportivos o por caídas, mientras que la prevalencia ha descendido de manera notable4. El TCEg es una entidad heterogénea, dinámica y evolutiva5. Desde el punto de vista de su mecanismo de producción, se reconocen 2principales: el focal, producto del daño por contacto, y el difuso, que se desarrolla como consecuencia de fenómenos de aceleración/desaceleración infringidos al parénquima cerebral5,6. Su fisiopatología está dominada por la lesión primaria que ocurre en el momento mismo de producido el traumatismo, de carácter irreversible y carente de terapia específica, y la lesión secundaria representada por distintos procesos patológicos sistémicos o intracraneales originados durante la lesión primaria5,6. La lesión secundaria se caracteriza por ser reversible, prevenible y tratable siendo, en el momento actual, uno de los pilares fundamentales donde asienta la terapéutica del TCEg5,6. Un tercer mecanismo lesional es el denominado daño terciario, producto de las complicaciones que pueden desarrollarse durante el cuidado del individuo, sobresaliendo aquí el desarrollo de infecciones o daño inducido por la terapéutica empleada7. A finales de la década del 90, la Fundación del Trauma Cerebral (BTF) publicó, con base en la evidencia disponible, las primeras recomendaciones para orientar el manejo más adecuado. Posteriormente, han sido actualizadas periódicamente, alcanzando hoy día su cuarta edición8-10. Todas ellas se han ido renovando y refinando a lo largo del tiempo, focalizando su contenido básicamente en quiénes y dónde debe tratarse el TCEg; la importancia de evitar factores secundarios de lesión, como hipotensión e hipoxemia; cuándo monitorizar la presión intracraneal (PIC) y cómo debe abordarse la hipertensión endocraneana8-10. Adicionalmente, recomiendan otros aspectos, como nutrición, profilaxis de convulsiones, infecciones y trombosis venosa profunda8-10. En el manejo del TCEg, sin duda alguna, la neuromonitorización multimodal avanzada e integrada cobra primordial relevancia6; sin embargo, en gran parte del mundo, dominada por centros de escasos recursos económicos, no es posible el acceso a sistemas de neuromonitorización tan básicos como la PIC2,3. A pesar de las diferencias, los centros de altos y bajos recursos tienen un denominador común, esto es el cuidado clínico general. Así, las medidas generales consideradas en el consenso, son aplicables a cualquier medio sanitario independientemente del nivel de recursos disponibles. Alentados por ello, este consenso persigue como objetivo primordial establecer recomendaciones o sugerencias destinadas a homogeneizar y realzar el papel integral y relevante que las distintas medidas de cuidados generales tienen en el manejo de víctimas de TCEg.
Metodología del consensoa. Definición de medidas de cuidados generalesNo existe al respecto una definición universal y validada. Como consecuencia de ello, desarrollamos la siguiente: «Medidas de cuidados generales, son todas aquellas acciones comunes e inespecíficas dirigidas al cuidado habitual del individuo víctima de TCEg, destinadas a evitar lesiones o complicaciones secundarias, terciarias y cuyo objetivo final es contribuir a mejorar la calidad del resultado final».
b. Conformación del grupo de trabajoEn la elaboración del documento de consenso seguimos los lineamientos del enfoque Glaser, basados en la puesta al día del «estado del arte» de los distintos aspectos que incluyen los cuidados generales11-14. Básicamente, el consenso estuvo formado por un grupo coordinador, predominantemente neurointensivistas, integrantes del Consorcio Latinoamericano de Injuria Cerebral (LABIC), cuya experiencia en el manejo del TCEg fuera igual o mayor a 15 años. Adicionalmente, se requirió para su inclusión en el grupo participación previa en consensos, entrenamiento en la búsqueda de bibliografía médica en las siguientes bases de datos: LILACS, PubMed, Embasse, Scopus, Cochrane Controlled Register of Trials y Web of Science, así como la publicación de, al menos, 5artículos de investigación. El resto de los integrantes, médicos con dedicación en los cuidados neurocríticos, neurólogos, neurocirujanos, enfermeros y fisioterapeutas, también integrantes de LABIC, requerían experiencia no menor a 10 años y el manejo de los buscadores bibliográficos antes señalados. Siguiendo los criterios mencionados, conformaron el grupo de consenso multidisciplinario 18 profesionales, representando a 7 países diferentes de Latinoamérica (Argentina, Brasil, Bolivia, Colombia, Cuba, Chile y Ecuador).
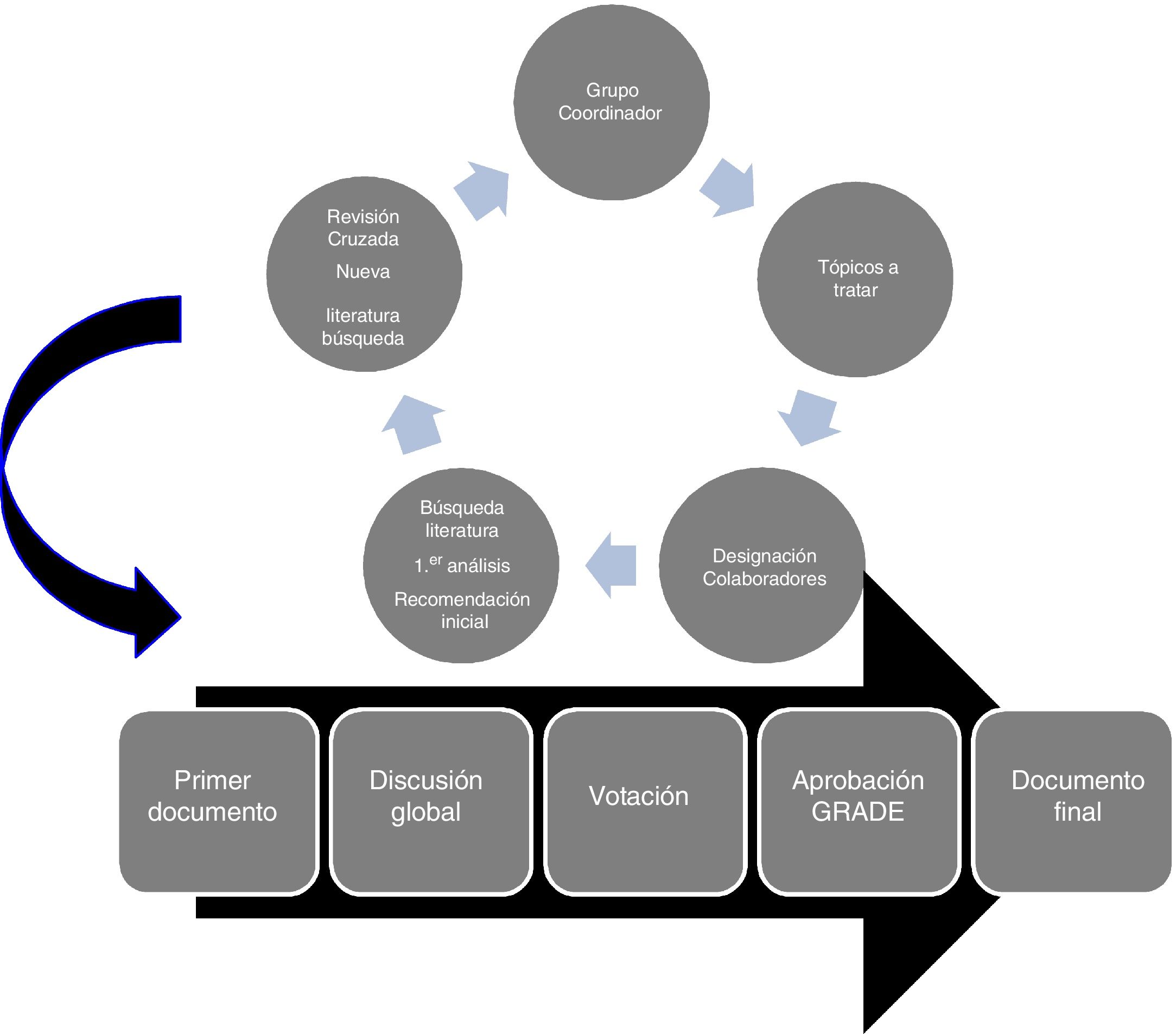
c. Desarrollo del consensoLa primera reunión de discusión donde se establecieron los lineamientos del consenso, se llevó a cabo en Quito, Ecuador, en noviembre del 2017, en la cual el grupo coordinador definió la estrategia a seguir, la cual se expone en la figura 1. Se analizaron los tópicos de interés a contener, los cuales deberían cumplir con la definición señalada de cuidados generales. Asimismo, para ser incluidos en el consenso no deberían formar parte de las guías vigentes del manejo del TCEg10. Cabe señalar aquí, que 2apartados (ventilación mecánica y sedoanalgesia) son abordados de manera sucinta en las guías señaladas, sin aportar recomendaciones o sugerencias de cómo llevar a cabo dichas medidas. figura 2.
Los participantes se dividieron en grupos de 2-3 miembros, con base en su disciplina y niveles de experiencia. Se determinaron las preguntas pertinentes a cada tópico. Cada grupo estuvo a cargo de la búsqueda bibliográfica relevante y actualizada del tema. Los estudios fueron revisados exhaustivamente para establecer la mejor evidencia de investigación actual para recomendar un procedimiento específico15. Se definió la mejor evidencia de investigación actual con base en la eficacia y seguridad de la medida analizada. Además, consideramos nueva evidencia en un tópico determinado, si esta invalida los regímenes previamente aceptados y los reemplaza por otros nuevos16. La evidencia incluyó estudios cuantitativos y cualitativos, evaluados según la relación con los métodos de investigación, consistencia de los resultados, discusión y conclusión16.
d. Búsqueda bibliográficaPara llevar a cabo el consenso se realizó una búsqueda bibliográfica exhaustiva en las siguientes bases de datos: Cochrane Central Register of Controlled Trials (CENTRAL), Medline, Embase, LILACS, Scopus, Ovid y Web of Science. Posteriormente, se examinaron las listas de referencias de todos los artículos de revisión, metaanálisis y revisiones sistemáticas disponibles y de los estudios primarios. Cabe destacar que las distintas búsquedas fueron variando en las palabras claves utilizadas, acorde con cada una de las preguntas consideradas. En cuanto a los límites, la búsqueda estuvo centrada en artículos en idiomas español e inglés desde el año 1990 hasta la fecha y solo en población adulta.
e. Grado de recomendacionesEn todas las preguntas incluidas en el consenso fue utilizada la metodología Grading of Recommendations, Assessment, Development and Evaluation (GRADE) para la evaluación de la evidencia disponible17. Los criterios para seleccionar la evidencia se basaron en la población, la intervención, el comparador, los elementos del resultado de la pregunta estandarizada y el diseño del estudio17.
Después de un análisis cualitativo de la literatura, esta metodología se utilizó para determinar por separado la calidad de la evidencia disponible, es decir, la estimación de la confianza necesaria para analizar el efecto de la intervención cuantitativa y el nivel de recomendación17. Cabe destacar que cuando identificamos revisiones sistemáticas que respondan a algunas de las preguntas de la guía, evaluamos su calidad de acuerdo con el instrumento utilizado para la evaluación de las mismas18.
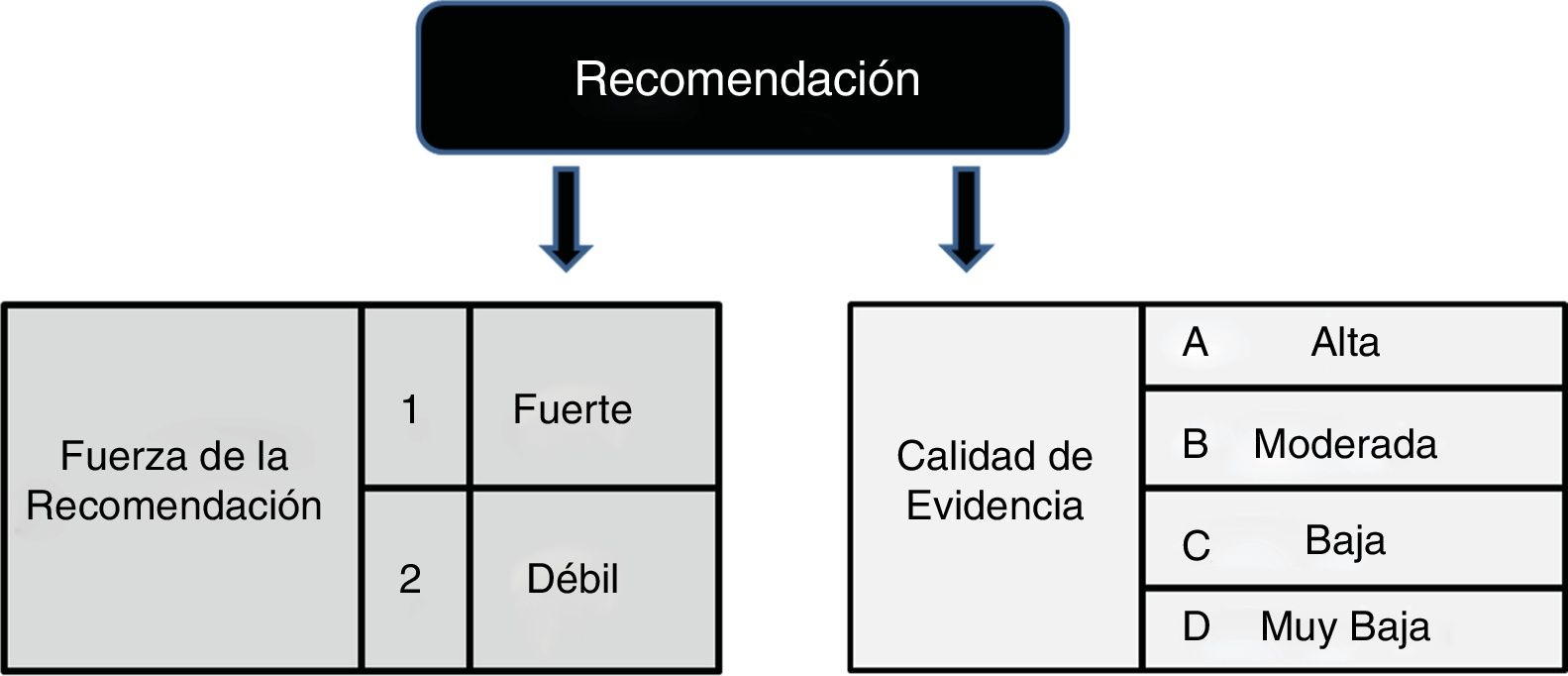
Todas las recomendaciones fueron binarias y graduadas como fuerte o débil:
- –
Recomendación fuerte: recomendamos o no recomendamos.
- –
Recomendación débil: sugerimos o no sugerimos.
De acuerdo con el enfoque GRADE, la fuerza de una recomendación se define en la medida en que podemos estar seguros de que los efectos deseables de una intervención superan sus efectos indeseables17. En la determinación de la fuerza de la recomendación, el panel consideró el balance de las consecuencias deseables e indeseables, la calidad de la evidencia, las implicaciones de los recursos, como también, los valores y las preferencias promedio de los pacientes para diferentes resultados y las opciones de manejo. Posteriormente, se evaluó la calidad de la evidencia disponible, la cual fue calificada como alta, moderada o baja (incluye muy baja) (tabla 1)17.
Calidad global de la evidencia GRADE
| Calificación | Juicio | Características |
|---|---|---|
| A | Alta ⊖⊖⊖⊖ | Es muy poco probable que nuevos estudios cambien la confianza que se tiene en el resultado estimado |
| B | Moderada ⊖⊖⊖○ | Es probable que nuevos estudios tengan un impacto importante en la confianza que se tiene en el resultado estimado y que esto pueda modificar el resultado |
| C | Baja ⊖⊖○○ | Es muy probable que nuevos estudios tengan un impacto importante en la confianza que se tiene en el resultado estimado y que estos puedan modificar el resultado |
| D | Muy baja ⊖○○○ | Cualquier resultado estimado es muy incierto |
| Fuerza de recomendación | Implicaciones clínicas | |
|---|---|---|
| Fuerte | «Recomendamos» | La mayoría de los individuos deberían recibir la recomendación |
| Débil | «Sugerimos» | Reconocer que puede haber otras opciones. Las decisiones quedan a criterio del médico tratante teniendo en cuenta de ser posible las preferencias del paciente |
Cabe destacar que algunas recomendaciones (incluidas en el material complementario) no han sido valoradas por la metodología GRADE, debido a que las mismas son un conjunto de recomendaciones de cumplimento efectivo, en las que no fue posible su evaluación a través de dicha metodología. Cumplidos los pasos antedichos, se redactó un primer documento compuesto de 5 partes: 1) pregunta clínica; 2) recomendación; 3) fundamentación; 4) resumen de la evidencia, 5) bibliografía de respaldo.
Una vez finalizada esta etapa, se revisó cada ítem de manera cruzada, mediante un grupo diferente del equipo redactor que revisó el tópico anónimamente. El grupo coordinador dirigió esta tarea de intercambio de sugerencias y correcciones con los autores vía correo electrónico o videoconferencias simultáneas, utilizando Skype o Zoom. Con los resultados de estas fases, el grupo coordinador preparó un segundo documento, el cual fue discutido punto por punto en todos sus aspectos por todos los autores del consenso. Una vez finalizado este paso, se procedió a votación anónima electrónica con la finalidad de evaluar el grado de consenso. Para su aprobación se requirió más del 80% de acuerdo entre los participantes. El documento final fue nuevamente discutido y analizado en profundidad y sometido a un comité de revisión externa conformado por reconocidos colegas, expertos en el tema. Sus sugerencias, críticas y recomendaciones fueron tenidas en cuenta previo a su envío a publicación. Al igual que lo proponen otras guías, y de acuerdo con los bajos niveles de evidencia identificados, las recomendaciones de tratamiento no representan un estándar de atención, sino que son el resumen de la mejor práctica clínica actual19.
f. Tópicos consideradosLas preguntas efectuadas en cuanto a los ítems a considerar intentaron cubrir el espectro de un conjunto de medidas generales (según la definición esgrimida) habitualmente empleadas en el manejo general de individuos con TCEg.
Componen el consenso los siguientes aspectos, los cuales fueron divididos en 3grandes grupos:
- a.
Cuidados generales:
- 1.
Posición de la cabeza.
- 2.
Utilización de inmovilización cervical.
- 3.
Higiene bucal.
- 4.
Cuidados de la vía aérea artificial.
- 5.
Protección ocular.
- 1.
- b.
Homeostasis fisiológica:
- 1.
Elección del fluido de reanimación.
- 2.
Optimización de la presión arterial sistémica.
- 3.
Manejo de la temperatura corporal.
- 4.
Niveles de glucemia a mantener.
- 5.
Concentración deseada de hemoglobina.
- 6.
Manejo del sodio sérico.
- 7.
Manejo de la sedación y analgesia.
- 8.
Ventilación y oxigenación.
- 9.
Profilaxis de la úlcera por estrés y hemorragia digestiva alta.
- 10.
Aspectos nutricionales.
- 1.
- c.
Material complementario (medidas en las que no se pudo implementar GRADE).
- 1.
Mantenimiento y cuidados de accesos venosos, sondas, drenajes, sistemas de monitorización.
- 2.
Cuidados de los catéteres para monitorización de PIC y presión tisular de oxígeno (PtiO2).
- 3.
Prevención de úlceras por decúbito.
- 4.
Movilización y fisioterapia en fase aguda.
- 5.
Aspectos del cuidado del tubo digestivo (gastroparesia, diarrea, estreñimiento).
- 6.
Estrategias para control de infecciones.
- 1.
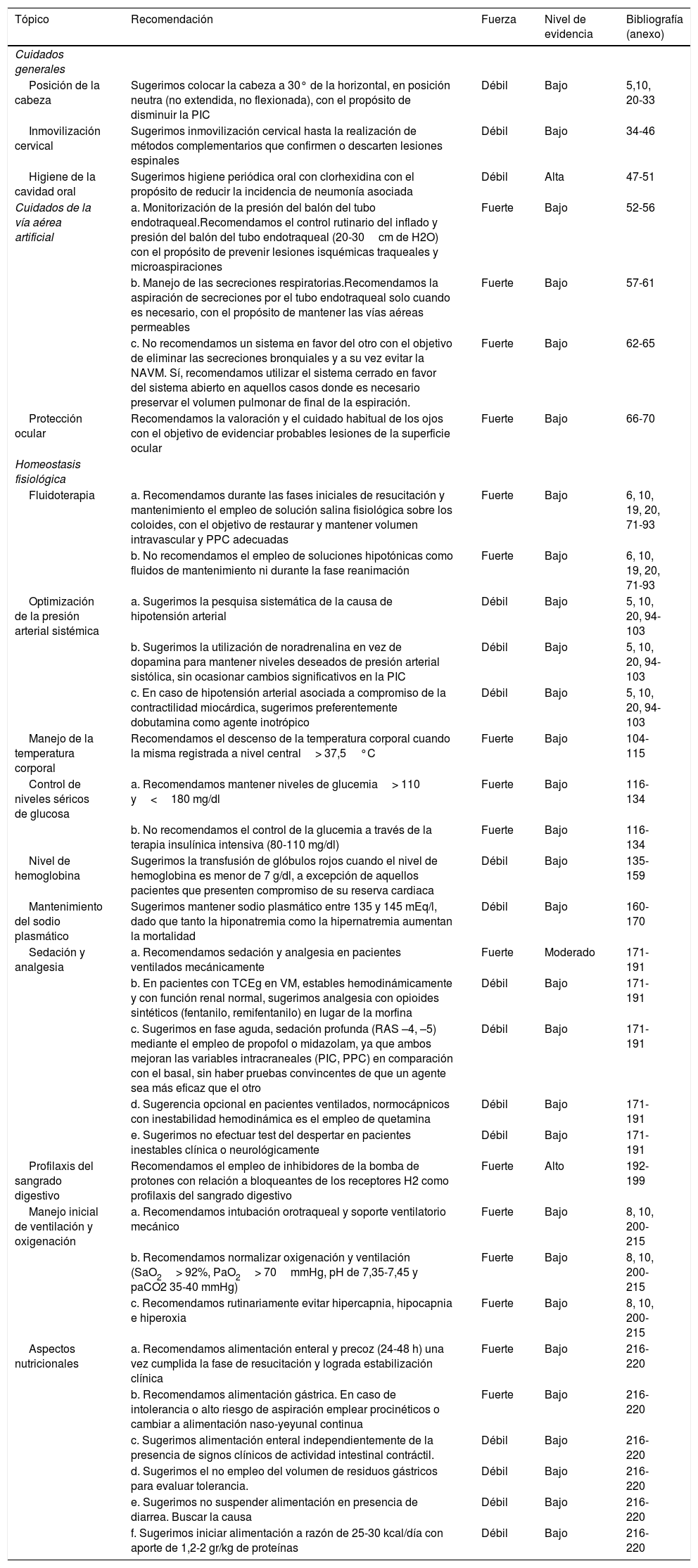
El presente documento tiene como sustento primordial la puesta al día de la mejor evidencia disponible en cuanto a medidas de cuidados generales en la fase aguda del TCEg. La investigación de la literatura incluyó estudios aleatorizados, revisiones sistemáticas, metaanálisis y guías de práctica clínica de las bases de datos previamente señaladas. Basados en los resultados del análisis bibliográfico y tras aplicar la metodología GRADE, establecimos las recomendaciones que fueron graduadas según el nivel de evidencia y grado de fortaleza de las mismas. Desarrollamos 32 recomendaciones finales, las que se presentan de manera resumida en la tabla 2. Adicionalmente, señalamos ciertas recomendaciones y pautas de cuidado y manejo general en las que fue imposible, por las razones previamente esgrimidas aplicar metodología GRADE, por lo cual no forman parte del cuerpo principal del manuscrito, encontrándose disponibles en línea como material suplementario.
Cuidados generales en el manejo del TCEg: recomendaciones del consenso
| Tópico | Recomendación | Fuerza | Nivel de evidencia | Bibliografía (anexo) |
|---|---|---|---|---|
| Cuidados generales | ||||
| Posición de la cabeza | Sugerimos colocar la cabeza a 30° de la horizontal, en posición neutra (no extendida, no flexionada), con el propósito de disminuir la PIC | Débil | Bajo | 5,10, 20-33 |
| Inmovilización cervical | Sugerimos inmovilización cervical hasta la realización de métodos complementarios que confirmen o descarten lesiones espinales | Débil | Bajo | 34-46 |
| Higiene de la cavidad oral | Sugerimos higiene periódica oral con clorhexidina con el propósito de reducir la incidencia de neumonía asociada | Débil | Alta | 47-51 |
| Cuidados de la vía aérea artificial | a. Monitorización de la presión del balón del tubo endotraqueal.Recomendamos el control rutinario del inflado y presión del balón del tubo endotraqueal (20-30cm de H2O) con el propósito de prevenir lesiones isquémicas traqueales y microaspiraciones | Fuerte | Bajo | 52-56 |
| b. Manejo de las secreciones respiratorias.Recomendamos la aspiración de secreciones por el tubo endotraqueal solo cuando es necesario, con el propósito de mantener las vías aéreas permeables | Fuerte | Bajo | 57-61 | |
| c. No recomendamos un sistema en favor del otro con el objetivo de eliminar las secreciones bronquiales y a su vez evitar la NAVM. Sí, recomendamos utilizar el sistema cerrado en favor del sistema abierto en aquellos casos donde es necesario preservar el volumen pulmonar de final de la espiración. | Fuerte | Bajo | 62-65 | |
| Protección ocular | Recomendamos la valoración y el cuidado habitual de los ojos con el objetivo de evidenciar probables lesiones de la superficie ocular | Fuerte | Bajo | 66-70 |
| Homeostasis fisiológica | ||||
| Fluidoterapia | a. Recomendamos durante las fases iniciales de resucitación y mantenimiento el empleo de solución salina fisiológica sobre los coloides, con el objetivo de restaurar y mantener volumen intravascular y PPC adecuadas | Fuerte | Bajo | 6, 10, 19, 20, 71-93 |
| b. No recomendamos el empleo de soluciones hipotónicas como fluidos de mantenimiento ni durante la fase reanimación | Fuerte | Bajo | 6, 10, 19, 20, 71-93 | |
| Optimización de la presión arterial sistémica | a. Sugerimos la pesquisa sistemática de la causa de hipotensión arterial | Débil | Bajo | 5, 10, 20, 94-103 |
| b. Sugerimos la utilización de noradrenalina en vez de dopamina para mantener niveles deseados de presión arterial sistólica, sin ocasionar cambios significativos en la PIC | Débil | Bajo | 5, 10, 20, 94-103 | |
| c. En caso de hipotensión arterial asociada a compromiso de la contractilidad miocárdica, sugerimos preferentemente dobutamina como agente inotrópico | Débil | Bajo | 5, 10, 20, 94-103 | |
| Manejo de la temperatura corporal | Recomendamos el descenso de la temperatura corporal cuando la misma registrada a nivel central> 37,5°C | Fuerte | Bajo | 104-115 |
| Control de niveles séricos de glucosa | a. Recomendamos mantener niveles de glucemia> 110 y<180 mg/dl | Fuerte | Bajo | 116-134 |
| b. No recomendamos el control de la glucemia a través de la terapia insulínica intensiva (80-110 mg/dl) | Fuerte | Bajo | 116-134 | |
| Nivel de hemoglobina | Sugerimos la transfusión de glóbulos rojos cuando el nivel de hemoglobina es menor de 7 g/dl, a excepción de aquellos pacientes que presenten compromiso de su reserva cardiaca | Débil | Bajo | 135-159 |
| Mantenimiento del sodio plasmático | Sugerimos mantener sodio plasmático entre 135 y 145 mEq/l, dado que tanto la hiponatremia como la hipernatremia aumentan la mortalidad | Débil | Bajo | 160-170 |
| Sedación y analgesia | a. Recomendamos sedación y analgesia en pacientes ventilados mecánicamente | Fuerte | Moderado | 171-191 |
| b. En pacientes con TCEg en VM, estables hemodinámicamente y con función renal normal, sugerimos analgesia con opioides sintéticos (fentanilo, remifentanilo) en lugar de la morfina | Débil | Bajo | 171-191 | |
| c. Sugerimos en fase aguda, sedación profunda (RAS –4, –5) mediante el empleo de propofol o midazolam, ya que ambos mejoran las variables intracraneales (PIC, PPC) en comparación con el basal, sin haber pruebas convincentes de que un agente sea más eficaz que el otro | Débil | Bajo | 171-191 | |
| d. Sugerencia opcional en pacientes ventilados, normocápnicos con inestabilidad hemodinámica es el empleo de quetamina | Débil | Bajo | 171-191 | |
| e. Sugerimos no efectuar test del despertar en pacientes inestables clínica o neurológicamente | Débil | Bajo | 171-191 | |
| Profilaxis del sangrado digestivo | Recomendamos el empleo de inhibidores de la bomba de protones con relación a bloqueantes de los receptores H2 como profilaxis del sangrado digestivo | Fuerte | Alto | 192-199 |
| Manejo inicial de ventilación y oxigenación | a. Recomendamos intubación orotraqueal y soporte ventilatorio mecánico | Fuerte | Bajo | 8, 10, 200-215 |
| b. Recomendamos normalizar oxigenación y ventilación (SaO2> 92%, PaO2> 70mmHg, pH de 7,35-7,45 y paCO2 35-40 mmHg) | Fuerte | Bajo | 8, 10, 200-215 | |
| c. Recomendamos rutinariamente evitar hipercapnia, hipocapnia e hiperoxia | Fuerte | Bajo | 8, 10, 200-215 | |
| Aspectos nutricionales | a. Recomendamos alimentación enteral y precoz (24-48 h) una vez cumplida la fase de resucitación y lograda estabilización clínica | Fuerte | Bajo | 216-220 |
| b. Recomendamos alimentación gástrica. En caso de intolerancia o alto riesgo de aspiración emplear procinéticos o cambiar a alimentación naso-yeyunal continua | Fuerte | Bajo | 216-220 | |
| c. Sugerimos alimentación enteral independientemente de la presencia de signos clínicos de actividad intestinal contráctil. | Débil | Bajo | 216-220 | |
| d. Sugerimos el no empleo del volumen de residuos gástricos para evaluar tolerancia. | Débil | Bajo | 216-220 | |
| e. Sugerimos no suspender alimentación en presencia de diarrea. Buscar la causa | Débil | Bajo | 216-220 | |
| f. Sugerimos iniciar alimentación a razón de 25-30 kcal/día con aporte de 1,2-2 gr/kg de proteínas | Débil | Bajo | 216-220 |
NAVM: neumonía asociada a ventilación mecánica; PaCO2: presión arterial de dióxido de carbono; PaO2: presión arterial de oxígeno; pH: potencial de hidrogeniones; PIC: presión de presión intracraneana; PPC: presión de perfusión cerebral; RAS: escala de agitación de Richmond; SaO2: saturación arterial de oxígeno; VM: ventilación mecánica.
En el momento presente, las bases de la terapéutica del TCEg se sustentan en la prevención, la detección y la corrección precoz de los acontecimientos patológicos secundarios, ya sean de origen sistémico o intracraneales, que perpetúan o agravan la lesión primaria. Igualmente, durante la evolución del traumatismo, pueden presentarse complicaciones de distinta índole y magnitud (lesión terciaria), que de una u otra manera contribuyen a empeorar los resultados finales. Por lo antedicho, desarrollar y mantener un ambiente fisiológico adecuado para favorecer la recuperación del parénquima cerebral lesionado constituye una meta primordial. Independientemente del lugar geográfico donde se tenga que asistir al individuo víctima de TCEg y de la tecnología disponible para la monitorización básica o multimodal específica, los cuidados generales son acciones comunes a implantar en todos los centros que asisten a estas personas, independientemente de los recursos disponibles. El presente documento intenta homogeneizar y estandarizar los cuidados generales del paciente víctima de TCEg. Hasta donde llega nuestro conocimiento, es el primer consenso dedicado al tema, destacándose que específicamente no fueron incluidos tópicos revisados extensamente en las versiones anteriores de las guías de práctica clínica publicadas (nutrición, profilaxis trombosis venosa profunda, etc.)10. El consenso fue desarrollado para analizar todas aquellas medidas destinadas a lograr la homeostasis del organismo para incrementar la posibilidad de recuperación del encéfalo lesionado, como así también aquellas acciones destinadas al cuidado general y la prevención de complicaciones evitables. Los resultados de un consenso son útiles en tanto y en cuanto sean bien planeados y ejecutados con rigor, ya que las sugerencias o las recomendaciones que surgieran del mismo debieran emplearse tanto en la toma de decisiones como en la investigación y la evaluación de calidad de atención, por ello, las recomendaciones de cada punto analizado están basadas en la mejor evidencia disponible.
LimitacionesEl consenso tiene ciertas limitaciones que no podemos dejar de señalar. Todas ellas obedecen principalmente a la metodología empleada, destacándose que, en no pocos casos, nos encontramos con la ausencia o el bajo nivel de la evidencia disponible. Además, el sistema empleado (GRADE) no elimina por completo desacuerdos o diferencia de opiniones, existiendo siempre cierto grado de subjetividad. Por último, posiblemente habremos dejado preguntas sin efectuar o tópicos que analizar, creemos, empero, que lo realizado cubre el amplio espectro de lo que significan los cuidados generales.
ConclusionesEl presente consenso de medidas de cuidados generales, está conformado a partes iguales por 16 sugerencias y 16 recomendaciones, sustentadas por las fortalezas o debilidades de la evidencia disponible en la literatura y de la relevancia que el grupo de trabajo le otorgo a cada medida, destacándose que la mayoría de las mismas se apoyan en un bajo nivel de calidad.
FinanciaciónEl presente documento no recibió apoyo económico alguno de entidades ni de la industria, sino fue sustentado y mantenido por el aporte personal de cada uno de los autores del mismo.
Conflicto de interesesLos integrantes del consenso en su totalidad declaran la ausencia de conflicto de interés alguno.
Los autores del consenso apreciamos enormemente, las críticas, opiniones y sugerencias efectuadas por los revisores externos, los que sin duda elevaron la calidad del manuscrito.
Agradecemos profundamente a los profesores Alejandro Rabinstein (Rochester, EE. UU.); Juan Sahuquillo (Barcelona, España); Santiago Lubillo-Montenegro (Tenerife, España); Francisco Murillo-Cabezas (Sevilla, España) y José Ignacio Suarez (Baltimore, EE. UU, presidente actual de la Neurocritical Care Society).
Por último, un reconocimiento especial a mi maestro y amigo, profesor Francisco Murillo-Cabezas, por ayudarme a revisar nuestro enorme y bello idioma español.
En los anexos online disponibles, A y B, se pueden consultar el documento original, incluyendo fundamentación, resumen de evidencia y referencias respaldatoria de cada recomendación (A), como así también, aquellas recomendaciones y bibliografía no incluidas en la matriz principal del presente manuscrito, por no haberse podido aplicar sistema GRADE.