El traspaso de información (TI) es una tarea frecuente y compleja que lleva implícito el traspaso de la responsabilidad del cuidado del paciente. Las deficiencias en este proceso se asocian a importantes brechas en la seguridad clínica e insatisfacción de pacientes y profesionales. Los esfuerzos por estandarizar el TI se han incrementado en los últimos años, dando pie a la aparición de herramientas mnemotécnicas. Globalmente las prácticas locales del TI son heterogéneas y el nivel de formación, bajo.
El objetivo de esta revisión es enfatizar la importancia del TI y proporcionar una estructura metodológica que favorezca el TI efectivo en las UCI, reduciendo el riesgo asociado a este proceso. Específicamente, se hace referencia al TI durante los cambios de guardia y los turnos de enfermería, durante el traslado de los pacientes a otras áreas diagnósticas y terapéuticas y en el momento del alta de UCI. También se contemplan las situaciones de urgencia y se señala la potencial participación de pacientes y familiares. Por último, se proponen fórmulas para la medición de la calidad y se mencionan posibles mejoras en este proceso, especialmente en el ámbito de la formación.
Handover is a frequent and complex task that also implies the transfer of the responsibility of the care. The deficiencies in this process are associated with important gaps in clinical safety and also in patient and professional dissatisfaction, as well as increasing health cost. Efforts to standardize this process have increased in recent years, appearing numerous mnemonic tools. Despite this, local are heterogeneous and the level of training in this area is low.
The purpose of this review is to highlight the importance of IT while providing a methodological structure that favors effective IT in ICU, reducing the risk associated with this process. Specifically, this document refers to the handover that is established during shift changes or nursing shifts, during the transfer of patients to other diagnostic and therapeutic areas, and to discharge from the ICU. Emergency situations and the potential participation of patients and relatives are also considered. Formulas for measuring quality are finally proposed and potential improvements are mentioned especially in the field of training.
En la Medicina actual, que se fundamenta en el trabajo en equipo y en la que ningún profesional puede mantener la responsabilidad sobre el cuidado de un paciente durante 24 h al día los 365 días al año, el traspaso de información (TI) es un proceso inevitable y frecuente.
En nuestro medio, el TI es en esencia producto de los hábitos y rutinas, solo excepcionalmente ha mediado algún tipo de entrenamiento específico1,2. Quizá por ello los errores de comunicación son una fuente importante de incidentes y eventos adversos. En el estudio SYREC, los factores contribuyentes relacionados con la comunicación estuvieron presentes en un 5,76% de los incidentes y en más de la mitad de los casos centinela3. De este modo, el TI deficiente se ha asociado a errores en el tratamiento, aumento de la estancia e incremento del gasto sanitario4.
La Joint Commission ha recomendado el desarrollo de procedimientos estructurados de comunicación entre profesionales5. Paralelamente, en otros países han surgido iniciativas de similares características6–8. En nuestro ámbito, la estrategia de Seguridad del Paciente del Sistema Nacional de Salud 2015-20209 ha enfatizado la necesidad de promover la comunicación entre los profesionales para asegurar que la información trasmitida sea precisa, adecuada y dirigida a la persona correcta, y recomienda la implementación de técnicas de comunicación estructurada.
El objetivo de la presente revisión es poner de relieve la importancia del TI y, al mismo tiempo, proporcionar una estructura metodológica que favorezca el TI efectivo en las Unidades de Cuidados Intensivos (UCI), reduciendo los riesgos asociados a este proceso. Específicamente, este documento hace referencia al TI que se establece durante los cambios de guardia y turno de enfermería, durante el traslado de los pacientes a otras áreas diagnósticas y terapéuticas, y en el momento de alta de la UCI. También se contemplan las situaciones de urgencia y se señala la potencial participación de pacientes y familiares. Por último, se proponen fórmulas para la medición de la calidad y se mencionan posibles mejoras en este proceso, especialmente en el ámbito de la formación.
Traspaso de información: términos y definicionesTraspaso de información: hace referencia a la comunicación entre profesionales sanitarios en la que se transmite información clínica de un paciente y se traspasa la responsabilidad del cuidado, bien de forma temporal (cambio de guardia), o definitiva (cambio de unidad o de nivel asistencial. Ver subapartado Transición de cuidados)10.
Traspaso de información intradisciplinar: es el que ocurre entre profesionales con la misma formación académica (médico-médico en el cambio de guardia, enfermera-enfermera y auxiliar-auxiliar en el cambio de turno, por ejemplo).
Traspaso de información interdisciplinar: es el que ocurre entre profesionales que disponen de diferente formación (médicos-enfermeras en el pase de visita diario, por ejemplo).
Transición de cuidados: se produce cuando el paciente cambia de ubicación y nivel asistencial y es transferido a otro servicio para continuar el tratamiento.
Listado de verificación: es una herramienta que permite identificar si se han realizado determinados procedimientos estandarizados o se dispone de los equipos/recursos necesarios para llevar a cabo una actividad de forma segura11.
Objetivos diarios: son un conjunto de propósitos/metas concretos que se pretenden alcanzar en el día. A través de un listado de verificación se hacen visibles a todo el equipo.
Sesiones informativas (briefings/debriefings): las primeras son reuniones de equipo, cortas, en las cuales se asignan roles, se establecen expectativas y se anticipan problemas. Pueden orientarse a la identificación de situaciones de riesgo. Las segundas son reuniones diseñadas para intercambiar información tras la actuación del equipo, revisando las acciones realizadas y analizando su efectividad.
Reuniones de equipo (team huddles): Son reuniones ad hoc, cortas (máximo 15 min), en las que cada miembro señala el objetivo prioritario de su actividad. Tienen utilidad en el reajuste de objetivos.
Características del proceso del traspaso de información adaptado al cambio de guardiaEs conveniente que el TI sea concebido como un proceso. No se recomienda crear un proceso para todos los tipos de TI pero sí, al menos, para algunos de ellos, como el cambio de guardia. Esto ayuda a identificar las fases de las que se compone esta tarea. Entendiéndolo de este modo, además de poner de relieve la exigencia cognitiva que conlleva, es más fácil evaluar su funcionamiento e instaurar elementos de mejora12. Debe considerarse, además, que un proceso diseñado para una UCI puede no ser adecuado para otras.
El TI en el cambio de guardia queda definido como un proceso interactivo en el que se comunican datos específicos del paciente y, a su vez, se trasfiere la responsabilidad desde el equipo que finaliza su turno de trabajo hacia el equipo que lo sustituye13. Se recomienda que la construcción de este proceso incluya una serie de apartados14:
- a)
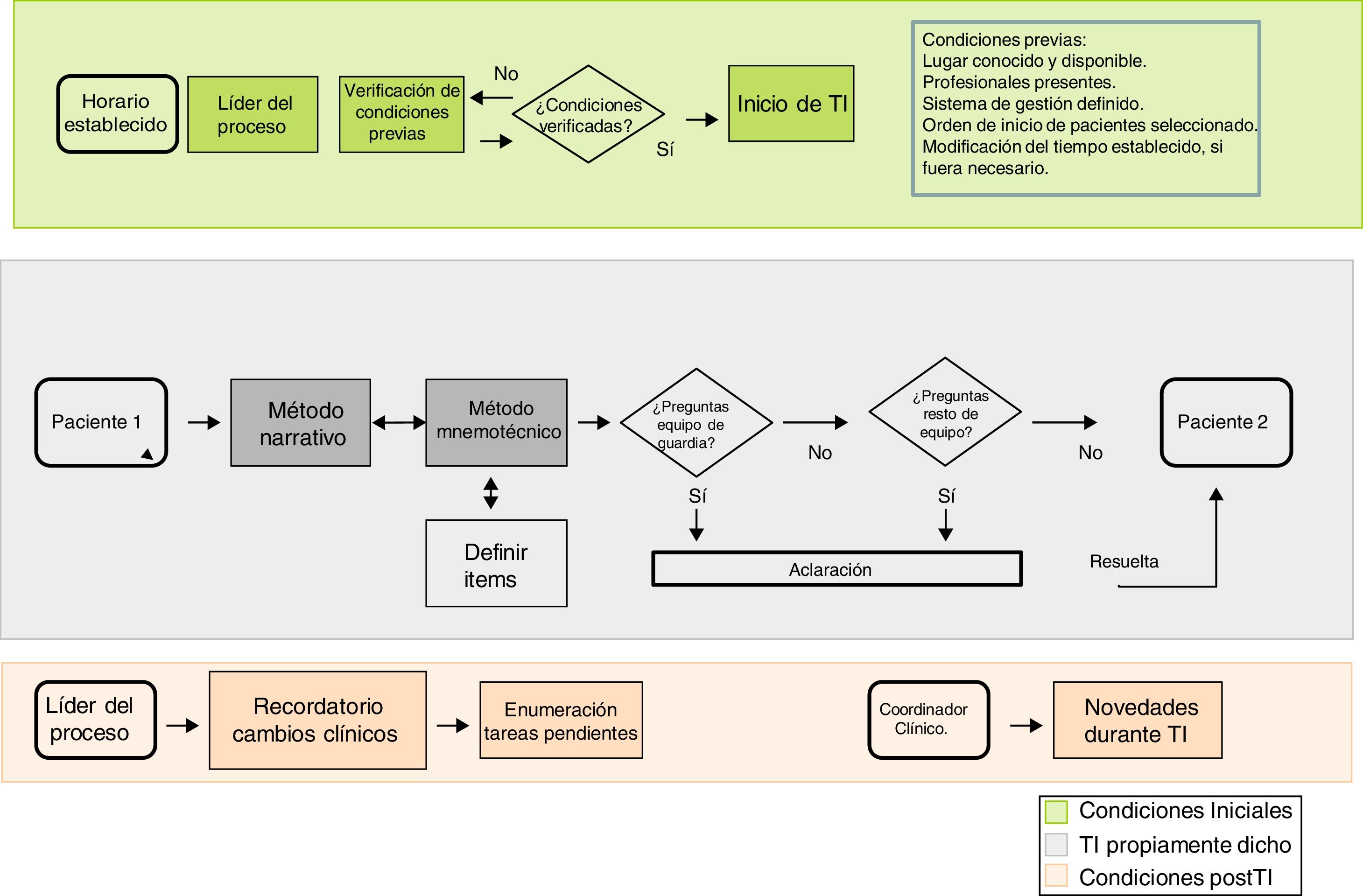
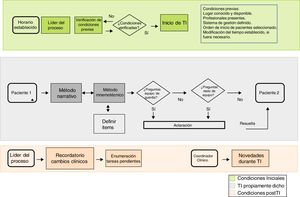
Creación de un mapa del proceso. Mediante el que se definan los puntos esenciales para poder desarrollar el TI. Este puede ser descrito con diferentes niveles de detalle. Cada apartado define áreas potenciales de análisis y, en su caso, mejora (fig. 1).
- b)
Adaptación del proceso a la cultura local. Se debe responder a:¿Cuál es el objetivo del TI? Respondiendo a esta pregunta se dota de carácter al proceso; cada UCI puede decantarse por el extremo operativo, formativo o mixto.
¿Cuál es el contenido del TI? La información que cada UCI considere imprescindible para realizar una atención sanitaria de calidad. El contenido puede verse modulado por factores propios del paciente (p. ej., gravedad o periodo de evolución) o del entorno (p. ej., quién participa en el TI).
¿Quién debe ser el líder del proceso? Un profesional con experiencia que tenga una visión transversal de lo que ocurre en la unidad.
¿Quién debe realizar el TI? Se aconseja que lo desempeñen profesionales (emisores y receptores) con un mínimo entrenamiento en Medicina Intensiva, siempre con supervisión de un profesional senior.
¿Cómo se debe realizar el TI? Combinando la información verbal y, si fuera necesario, escrita (informes) o en forma de imágenes (pruebas complementarias) o dibujos (esquemas de procedimientos quirúrgicos). Se recomienda la utilización del método narrativo con el apoyo de herramientas mnemotécnicas, dejando un espacio para las preguntas o comentarios13 (ver apartado: Método narrativo y reglas mnemotécnicas). El líder del TI debe garantizar la proporcionalidad de tiempo empleado en cada paciente y reconducir las discusiones (o emplazarlas a otro momento o formato) para asegurar el objetivo del TI. Es aconsejable que tenga la autoridad para seleccionar el orden de los pacientes en el TI, si el criterio de gravedad lo aconseja. Un aspecto esencial es el control de las interrupciones: se recomienda identificar a una persona, diferente al líder del TI (podría ser el coordinador asistencial u otra persona asignada previamente) cuya función sea la de atender la visita de otros profesionales y las llamadas al busca.
¿Dónde se debe realizar la TI? El lugar debe ser consensuado y conocido, sin descartar la realización de algunos tipos de TI a pie de cama, lo que podría aportar información relevante del entorno13.
- c)
Difusión del proceso. Se debe difundir el mapa, contenido, lugar e identificar el líder del TI para que todos los profesionales del servicio lo conozcan y puedan participar activamente.
- d)
Obtener retroalimentación del entorno. Es importante lograr un feedback de todos los aspectos del proceso para que puedan ser modificados y adaptados al tipo de pacientes que se atienden y a la estructura asistencial local, incluida la disponibilidad o no de especialistas en formación.
- e)
Monitorización del proceso. Es tarea del líder. Son útiles las encuestas de satisfacción (ver apartado: Calidad del TI: indicadores y barreras).
- f)
Gestión de barreras. El abordaje del TI siempre implica para los responsables de los servicios un trabajo en profundidad (relacionado con la cultura organizativa) para minimizar las barreras hacia este proceso. Por ejemplo, se han señalado como tales: el desinterés hacia esta actividad (que puede considerarse poco trascendente), el cansancio (físico y psíquico), el estrés15, la falta de un lugar adecuado, los retrasos derivados de la presión asistencial, la falta de cultura de trabajo en equipo y la ausencia de formación en comunicación16.
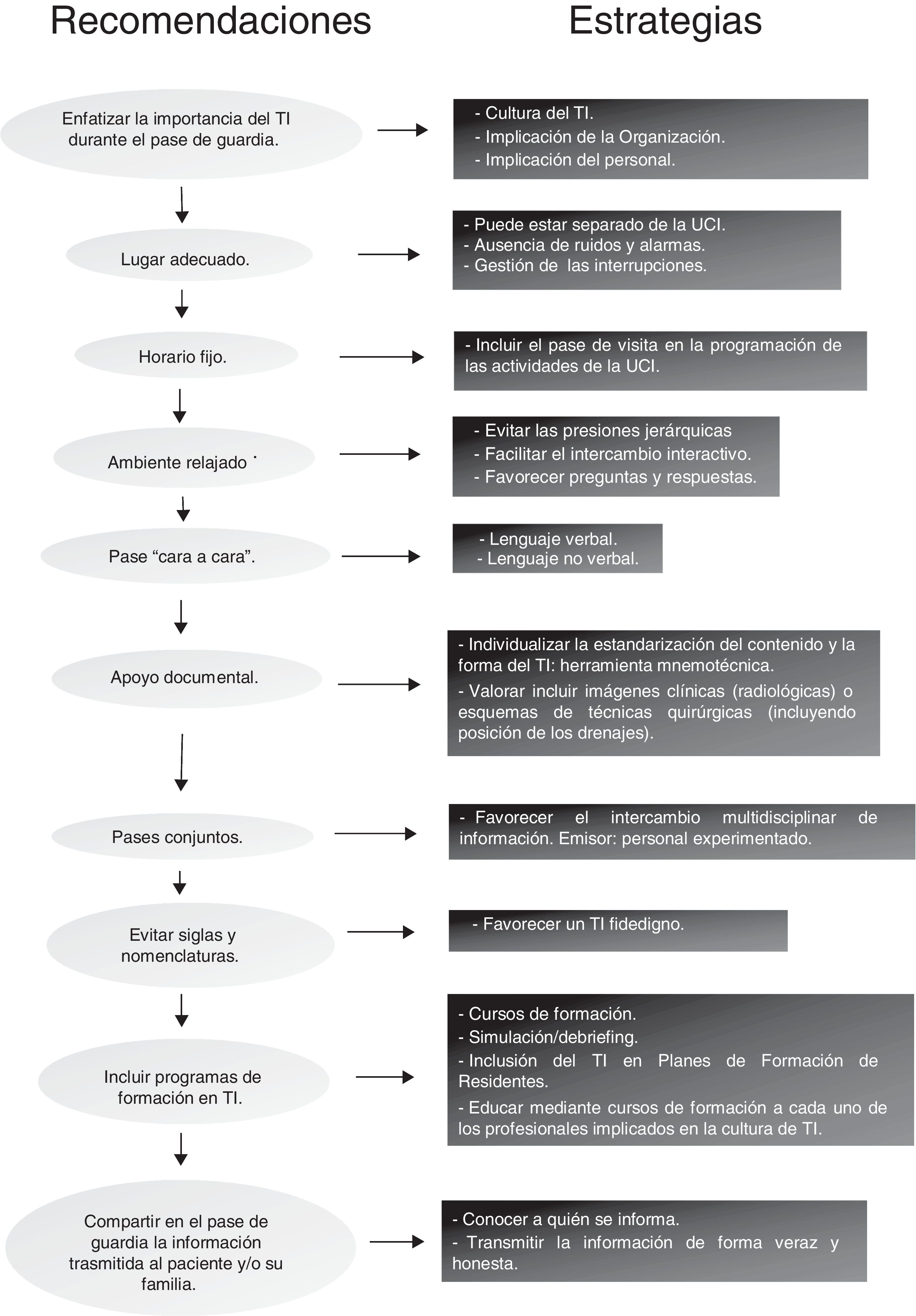
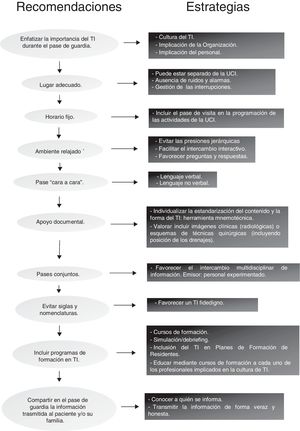
La figura 2 proporciona algunas recomendaciones para mejorar el TI durante el pase de guardia. La construcción de un proceso sólido en torno al TI puede traducirse en beneficios como la corrección de errores asistenciales17, la construcción de una imagen compartida del paciente (constituye uno de los elementos esenciales porque de este modo se salvan las diferencias de criterio y experiencia entre los profesionales que intervienen18,19 y la consecución de un aprendizaje individual y organizativo20,21.
Método narrativo y herramientas mnemotécnicasEl TI es altamente dependiente de las circunstancias de cada paciente y, en muchas ocasiones, debe estar más orientado hacia la proyección o la anticipación de la evolución que hacia la enumeración de datos, lo que dificulta extraordinariamente la estandarización del proceso. De este modo, se aconseja iniciar el TI utilizando el método narrativo, destacando las singularidades de cada caso clínico. Al compartirlas, es posible construir conjuntamente un plan terapéutico y anticipar cambios22.
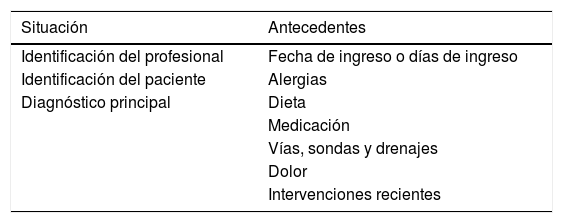
Por otro lado, las herramientas mnemotécnicas facilitan la estructuración de la información y evitan la omisión de datos relevantes, uno de los problemas más frecuentes23. Han sido descritas más de una veintena24. Sin embargo, se debe considerar que la rigidez en la estandarización no siempre se ha asociado con mejoras en la seguridad, aunque sí es cierto que aumenta la percepción de control del proceso por parte del profesional y facilita el trabajo en equipo25. Además, aunque recientemente se ha analizado en profundidad la estructura y conformación de estas herramientas23, la calidad de los estudios y la falta de validación impide una recomendación definitiva sobre la utilización de una de ellas sobre las demás26. Una de las herramientas más aceptada y empleada en nuestro contexto es la denominada SBAR (del inglés: situación, antecedentes, evaluación y recomendaciones), por lo que podría servir de método de inicio. Pueden verse ejemplos de su utilización en las tablas 1 y 2. Otras herramientas también han mostrado gran utilidad27, por lo que cada UCI deberá adaptar los métodos empleados en su TI de acuerdo con sus necesidades concretas.
Ejemplo de utilización de la herramienta SBAR en el TI de enfermería
| Situación | Antecedentes |
|---|---|
| Identificación del profesional | Fecha de ingreso o días de ingreso |
| Identificación del paciente | Alergias |
| Diagnóstico principal | Dieta |
| Medicación | |
| Vías, sondas y drenajes | |
| Dolor | |
| Intervenciones recientes |
| Evolución | Recomendaciones |
|---|---|
| Signos vitales | Tareas que requieran seguimiento |
| Estado neurológico | Tratamientos pendientes |
| Estado respiratorio | Pruebas pendientes |
| Tratamiento administrado en el turno | |
| Pruebas realizadas en el turno |
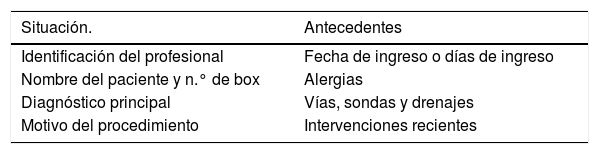
Ejemplo de SBAR para el TI durante la fase de preparación del traslado en los procedimientos quirúrgicos (comunicación con el Servicio de Anestesia y Cirugía)
| Situación. | Antecedentes |
|---|---|
| Identificación del profesional | Fecha de ingreso o días de ingreso |
| Nombre del paciente y n.° de box | Alergias |
| Diagnóstico principal | Vías, sondas y drenajes |
| Motivo del procedimiento | Intervenciones recientes |
| Evolución | Recomendaciones |
|---|---|
| Estado neurológico. Sedoanalgesia. RASS. Tipo de monitorización | Problemas recientes más importantes |
| Estado respiratorio. Modalidad. FiO2. PEEP | Tratamiento pendiente |
| Estado hemodinámico. Medicación vasoactiva | |
| Estado renal. Hemodiálisis. TCRR | |
| Estado infeccioso. Antibioterapia | |
| Estado hematológico. Hemoglobina. Plaquetas. Coagulación | |
| Información a la familia |
El profesional de enfermería hace frente a un número elevado de cambios de turno, participa en los traslados intrahospitalarios y puede desplazarse fuera del entorno de la UCI para la realización de algunas intervenciones. De este modo, el TI es también un proceso esencial en su actividad diaria.
Si nos centramos en un aspecto concreto, como el TI en el cambio de turno de enfermería, este hace referencia a un TI intradisciplinar (definido en el apartado: Términos y definiciones)28. Específicamente, en este tipo de TI se han estudiado en profundidad las barreras existentes29,30. De este modo, se puede hablar de unas barreras relacionadas con el emisor: dificultad para transmitir la información relevante y ordenada, información excesiva o dificultad para recordar partes de la información; con el receptor: miedo a preguntar; con ambos: barrera cultural, disminución de la atención al tratarse de un proceso rutinario y la inclusión de juicios personales y datos subjetivos; relacionadas con la falta de estandarización del proceso; con el entorno: ambiente ruidoso, interrupciones y falta de confidencialidad e intimidad; con la disponibilidad de tiempo; relacionadas con el paciente: en los pacientes más graves la TI es más compleja; con la formación, que es escasa. Por las barreras señaladas, especialmente considerando el tiempo empleado y el ambiente en el que se realiza, puede ser más conveniente la utilización de herramientas mnemotécnicas31. La tabla 1 muestra la utilización de la herramienta SBAR. Recientemente se ha propuesto que una variación del SBAR, el denominado ISOBAR (I: identificación del los profesionales y del paciente; O: observación y descripción de constantes y pruebas pendientes) se adapta mejor a las diferentes especialidades, aunque no ha sido contrastado en la UCI32.
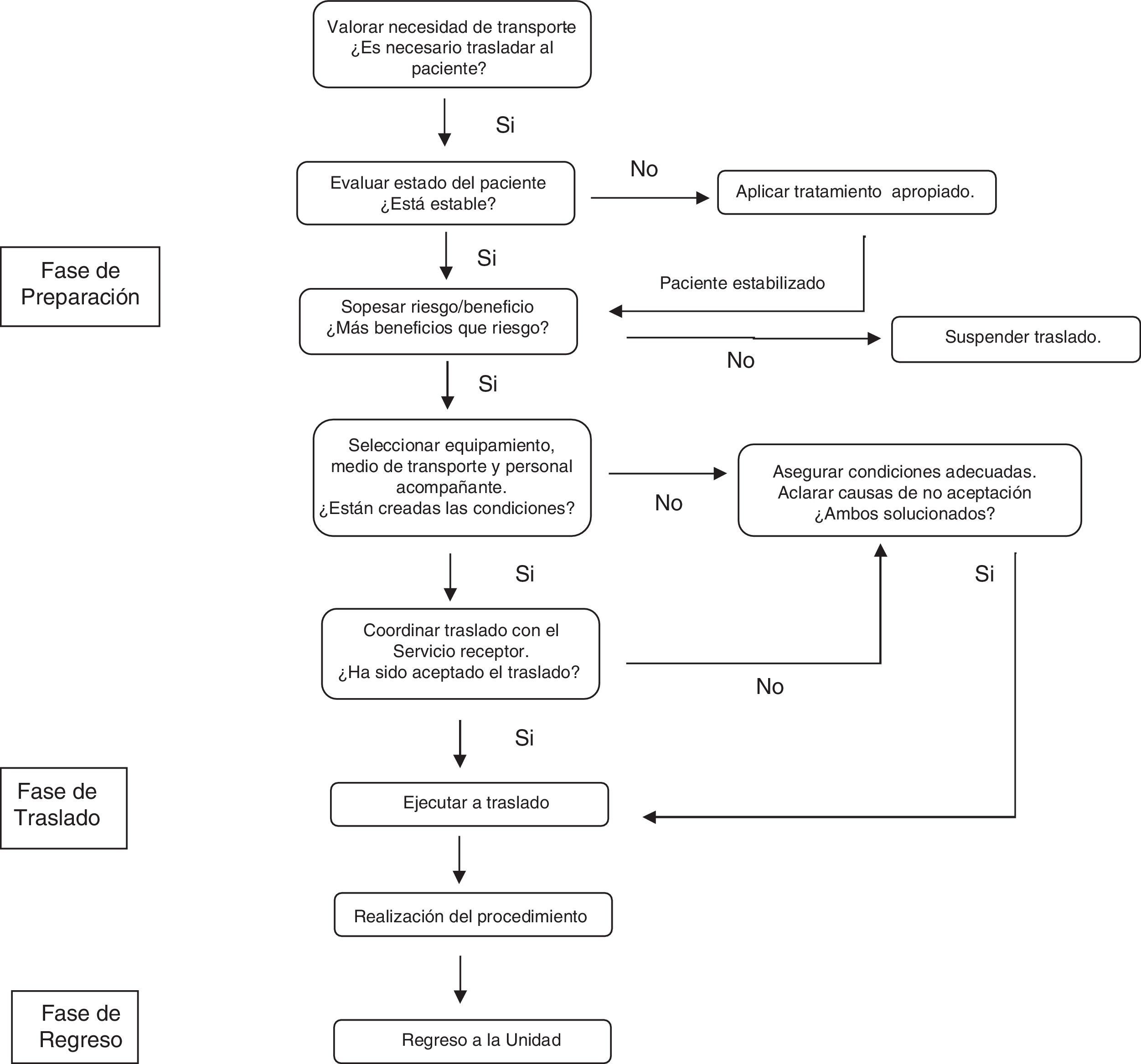
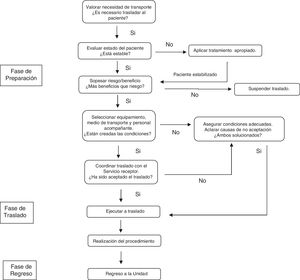
Traspaso de información durante el proceso de traslado del pacienteNumerosos procedimientos requieren la salida de los pacientes fuera del límite de la UCI33. Los traslados son esencialmente procesos multidisciplinares en los cuales, además del médico y enfermera debidamente entrenados34, participan auxiliares, celadores y profesionales de otros servicios. Se recomienda que cada UCI disponga de un protocolo de transporte en el que, además de especificar las tareas y la forma de monitorización, se especifique el tipo de comunicación entre los profesionales35 (fig. 3).
Fase de preparación:
Es la fase más compleja. Una adecuada planificación disminuye los eventos adversos durante el traslado36. En esta fase, coexisten el TI intra- e interdisciplinar.
En cuanto al TI intradisciplinar (médico-médico), en los traslados al bloque quirúrgico y a la realización de pruebas diagnósticas, el TI servirá para consensuar la indicación del procedimiento y la justificación del traslado. Ayudará también a especificar el lugar de destino, confirmar el momento de encuentro y estimar la duración del procedimiento. Específicamente, en el TI relacionado con procedimientos quirúrgicos, se recomienda la utilización de herramientas mnemotécnicas (tabla 2).
Por su parte, el TI interdisciplinar (que debe incluir a enfermera-médico-auxiliar-celador), una vez confirmado el traslado, puede vehiculizarse a través de un listado de verificación específico que ha demostrado mejorar la seguridad37 (tabla 3). Este debe ser conducido por la enfermera responsable del paciente, y deben estar presentes todos los miembros que participarán en el traslado.
Listado de verificación propuesto para la fase de preparación
| Fase pretraslado | Sí/no |
|---|---|
| 1. ¿Está el paciente suficientemente estable? | |
| 2. ¿Existe alguna contraindicación absoluta? | |
| 3. ¿Es necesario consentimiento informado? Paciente/familia informada | |
| 4. ¿Son necesarias medidas de aislamiento? | |
| 5. ¿Se ha confirmado disponibilidad por el área receptora? | |
| 6. ¿Se ha confirmado hora exacta de recepción? | |
| 7. ¿Se dispone del equipo de profesionales requerido según situación clínica? | |
| 8. ¿Se dispone de la monitorización necesaria? | |
| 9. ¿Se ha comprobado la bala de oxígeno, el respirador de transporte y batería? Parámetros del respirador | |
| 10. ¿Se han comprobado el monitor de transporte y la batería? | |
| 11. ¿Se ha comprobado el maletín de transporte y medicación necesaria? | |
| 12. ¿Se han comprobado las baterías de las bombas de infusión? | |
| 13. Si drenaje torácico, consensuar la necesidad de pinzarlo | |
| 14. ¿Se dispone de la documentación necesaria? | |
| 15. ¿Está la vía aérea segura y es adecuada?¿Es necesario aspirar secreciones? ¿Comprobado neumotaponamiento?¿Tubo fijado adecuadamente? | |
| 16. ¿Se dispone de accesos venosos adecuados a la situación clínica? | |
| 17. ¿Se pueden retirar momentáneamente alguna perfusión, la nutrición u otros dispositivos? | |
| 18. ¿Está el material de traslado bien distribuido? | |
| 19. ¿Está la unidad receptora avisada de la salida de la unidad? ¿El acceso a los ascensores está comprobado? |
Fase de traslado:
La calidad de los cuidados ofrecidos durante esta fase también influye sobre la aparición de incidentes38. Es necesario mantener una correcta coordinación durante el transporte para facilitar el acceso al lugar de destino, incluyendo la disponibilidad de los ascensores. En cuanto al TI en esta fase, obedece a un entorno interdisciplinar, eminentemente verbal y focalizado en la información relativa a desviaciones del plan previsto. En caso de incidentes, se debe actuar siguiendo las recomendaciones de la TI en situaciones de urgencia. En esta fase, si el traslado es hacia el bloque quirúrgico, conviene comprobar con el anestesista y cirujano, mediante una herramienta mnemotécnica, la situación de llegada del paciente (tabla 2). Caruso et al.39 han descrito que la utilización de un TI estandarizado y cara a cara entre los médicos responsables del paciente en la UCI y el Servicio de Anestesia no incrementa el tiempo de traslado y, por el contrario, mejora significativamente la satisfacción de los profesionales.
Fase de regreso:
También se producirá un TI interdisciplinar entre los profesionales que han realizado el traslado. Se recomienda que el intercambio de información se realice sobre el mismo listado de verificación utilizado en la fase de preparación (tabla 3). Lógicamente, no todos los puntos tienen utilidad en esta fase, pero servirá como referencia para deshacer con seguridad los cambios realizados en la monitorización, verificar dispositivos, estado de la vía aérea y estabilidad del paciente. Una variante en esta fase sucede cuando el traslado de regreso es realizado por otro servicio, por ejemplo, el Servicio de Anestesia en caso de una intervención quirúrgica. En este caso también se recomienda la utilización de la misma herramienta mnemotécnica utilizada en la fase de preparación (tabla 2).
Traspaso de información cuando se produce el alta de UCILa comunicación directa entre los médicos responsables de la UCI y los del servicio de destino solo se produce en el 25% de los casos40, lo que se asocia a un incremento de los eventos adversos41, reingresos42 e insatisfacción profesional43. Es recomendable que este sea un proceso estructurado en el que se utilicen el TI verbal y documental44. En este sentido, van Sluisveld et al.45, en una revisión sistemática, en la que analizaron las intervenciones para mejorar la seguridad y eficiencia del TI entre la UCI y las plantas de hospitalización convencional, describieron que la utilización de un soporte sobre el cual apoyar el TI (documento físico o electrónico) y la utilización de una enfermera de enlace inciden significativamente en la reducción de los retrasos en el alta y los eventos adversos. No se describió, sin embargo, una reducción en la mortalidad y se obtuvieron resultados inconsistentes en la estancia en UCI y en las readmisiones. En nuestro entorno, desde un punto de vista práctico, recomendamos que el TI se produzca a pie de cama (entre el médico responsable de la UCI y su correspondiente en la planta de destino) utilizando información verbal y documental (la que proporciona el propio informe de alta)46,47. También se recomienda una comunicación (al menos telefónica) cuando se haga efectiva la salida de la UCI.
El papel de enfermería en este proceso (como se señaló más arriba) es crucial, al realizar una labor de coordinación entre los servicios48. La utilización del informe de alta de enfermería conjuntamente con el acompañamiento de la enfermera hasta el servicio de destino facilita la continuidad del tratamiento49. El propio informe de alta de enfermería también podría ser la guía sobre la cual se canaliza la información verbal cuando se produzca la llegada del paciente a la planta. Este debe contener información relativa a datos de identificación del paciente, datos de contacto con la familia o representante y la enfermedad motivo de ingreso en la UCI, constantes vitales del paciente al alta de la UCI, medicación intravenosa (incluida nutrición parenteral), tolerancia gástrica, estado del cuidado de escaras o heridas, tipos de drenajes, fechas de inserción de vías, aspectos psicosociales e identificación del profesional que cumplimenta el informe50. En una nueva revisión sistemática publicada recientemente, Wibrandt et al.51 señalaron que la enfermera de enlace es la variable más importante en la mejora de la seguridad del paciente durante este proceso.
Traspaso de información en situaciones de urgenciaLa comunicación juega un papel fundamental tanto dentro de los equipos de atención como entre ellos en situaciones de urgencia. Este tipo de situaciones requieren una comunicación asertiva e inequívoca. En apariencia elegante, ningún equipo inmerso en una intervención de urgencia puede trabajar en completo silencio52.
Existen diferentes fórmulas que pueden mejorar la comunicación en este tipo de situaciones53. La decisión de introducirlas en las rutinas de trabajo diarias representa un profundo cambio, por lo que deben ser incorporadas paulatinamente y solo en procesos seleccionados. La tabla 4 muestra algunos ejemplos de patrones de comunicación aplicables en este contexto. También pueden ser útiles la abolición de los gradientes jerárquicos, la herramienta SBAR, las técnicas de briefing-debriefing (ver el apartado de Términos y definiciones), la denominada comunicación por debajo de los 10.000 pies (por analogía con la aeronáutica, haciendo referencia a que por debajo de esa altitud solo se realizan maniobras críticas —aterrizaje, despegue, por ejemplo—, donde solo la comunicación estrictamente necesaria debe producirse). En nuestro caso, este tipo de comunicación debe reservarse para situaciones tales como la intubación orotraqueal, la inserción de vías, entre otras, o la conocida como two challenge rule (utilizada para asumir la responsabilidad de una tarea cuando el responsable, por las circunstancias que sean, no lo hace).
Detalle de patrones de comunicación útiles en las situaciones de urgencia
| Estrategia de comunicación | Ejemplo médico |
|---|---|
| Combatir el lenguaje confuso cuando se identifica una situación clara | ¡Necesito un cirujano! ¡Intuba el paciente, ahora! |
| Flying by voice: Expongo mis opiniones en público para ser oído, invitamos al resto del equipo a la corrección o la confirmación | ¡Todavía no tenemos pulso después de 10!, ¿qué puede estar pasando, qué se nos escapa? |
| Graduación de la asertividad, según el objetivo de comunicación que queremos conseguir | Órdenes: ¡Intuba ahora! Declaración: ¡Necesitamos la radiografía! Sugerencia: ¡Deberíamos hacer la radiografía! Pregunta: ¿Qué os parece si hacemos antes la radiografía? Preferencia: Yo creo que deberíamos hacer antes la radiografía |
| Aproximación de 5 pasos Atraemos la atención Planteamos el problema con lenguaje claro Planteamos el problema tal como lo vemos Planteamos una solución: Obtenemos el acuerdo: | ¡Perdone, doctor! ¡El enfermo se está bradicardizando! ¡El enfermo se está parando! ¡Preparamos el desfibrilador! ¿Le parece? |
| Repeat-back: método de repetir o confirmar | A: ¡Administra 3mg de adrenalina! B: ¿Entonces le pongo 3mg de adrenalina? A: Sí |
| SBAR | Situación: Quisiera comentar un paciente Background: Es el paciente politraumatizado de 35 años Assessment: Fue fijado quirúrgicamente hace 7 días, tiene fiebre Recomendación: Sugiero realizar cultivo de la herida |
| Step-back: un paso atrás para reevaluar y tomar un tiempo para pensar cada cierto tiempo de actuación | ¡Para de dar masaje mientras yo miro si tiene pulso! |
| Comunicaciones por debajo de los 10.000 pies: Manejo de interrupciones, distracciones. Se le puede dar un término en nuestro entorno, por ejemplo: «Solo información crítica: SIC» | Solo lenguaje operativo A: Necesito tu opinión, ¿tienes tiempo? B: No, ¡SIC! |
Además, la gestión de equipos en situaciones de urgencia engloba otros aspectos fundamentales, por ejemplo: su creación formal, dinámicas de funcionamiento, la aplicación de modelos mentales compartidos para la toma de decisiones, la facilitación de una retroalimentación después de las actuaciones y el manejo de la fatiga54. Al ser este aspecto de gran transcendencia, el impacto de la organización de los equipos en el pronóstico de los pacientes sigue siendo motivo de controversia55.
Traspaso de información y participación de los pacientes y cuidadoresHistóricamente el TI se ha considerado una tarea exclusiva de los profesionales, sin implicar a los pacientes ni a los cuidadores (incluida su familia). La presencia de estos hace necesario el manejo de la información de forma comprensible56. Pero también tiene sus ventajas: facilita la identificación de los profesionales responsables, permite compartir la toma de algunas decisiones y ofrece la oportunidad de identificar mejoras del sistema57. El concepto de que el paciente y sus cuidadores forman parte del equipo de trabajo en el ámbito sanitario es un concepto disruptivo. ¿Puede considerarse al paciente o a su familia miembros del sistema de trabajo? Probablemente sí, sobre todo si se consideran desde una perspectiva de la humanización de los cuidados y si se amplía el concepto de trabajo multidisciplinar58,59.
El TI en el marco de pacientes, cuidadores y familiares requiere, no obstante, tener en cuenta una serie de consideraciones, por ejemplo: mantener la confidencialidad y privacidad del enfermo de forma adecuada, considerar la solicitud de un consentimiento al paciente (si se pudiera) para compartir su información clínica con sus cuidadores —considerando las complejas interacciones familiares que pueden existir—, evaluar la capacidad real de participación del paciente y de la familia en el TI y analizar si este método obliga a la omisión de información relevante o incrementa las interrupciones, lo que derivaría en una ineficiencia en el proceso.
En general, la evidencia en relación con la comunicación entre profesionales sanitarios y familiares señala que la utilización de documentos impresos, relacionados con la enfermedad y situación del familiar ingresado en la UCI, en el contexto de entrevistas estructuradas (en las que pueden participar otros profesionales relacionados con aspectos éticos o cuidados paliativos) mejora la comprensión de la familia, tiene un impacto positivo en su situación emocional y reduce la estancia en la UCI y la intensidad de tratamiento60.
Calidad del traspaso de información: indicadores y barrerasA pesar de la implantación de diferentes estrategias en la mejora del TI, en la actualidad, no existe un gold standard que sirva de referencia: es necesario un mayor desarrollo de herramientas que permitan una evaluación adecuada61–63.
Desde un punto de vista práctico, se podría abordar el análisis de la calidad de la TI a través de su efecto sobre indicadores de estructura: evaluando si existe un protocolo de TI en la UCI. Sería el primer paso.
El segundo sería abordar los indicadores de proceso. Pueden llevarse a cabo utilizando los indicadores de calidad de la SEMICYUC64 (Traspaso reglado de información) o evaluando prospectivamente el cumplimiento del proceso de TI (ver el apartado: Caracteri´sticas del proceso de TI adaptado al cambio de guardia), según el diseño que hayamos realizado mediante un listado de verificación.
También pueden utilizarse indicadores de resultado: considerando, por ejemplo, número de eventos adversos y la mortalidad65.
Por último, pueden considerarse indicadores de eficiencia del TI: el tiempo empleado en el proceso, el tiempo empleado en resolver comunicaciones incompletas y la reducción en el número de acciones duplicadas.
Mejoras en el proceso de traspaso de información: la formaciónPrácticamente todas las guías curriculares en seguridad del paciente señalan que las competencias de los profesionales deben incluir las relacionadas con el TI66–68, lo que también incluye a los profesionales de enfermería69. En el ámbito internacional, la National Quality Forum70, la Joint Commission71, la Accreditation Council for Graduate Medical Education y el European Handover Group72 recomiendan que a través de los programas formativos se alcancen las competencias para realizar el TI con eficacia73. Lamentablemente, muy pocas universidades incluyen el TI en su curriculum74.
En la actualidad, no se ha establecido el mejor modelo de entrenamiento específico para esta compleja tarea75. Al haber muchas posibilidades de abordaje, la simulación clínica puede tener un papel fundamental al permitir una reflexión crítica en un ambiente seguro, sin exponer al paciente a los riesgos inherentes de un proceso de formación76,77. También debe considerarse, en realidad, que el entrenamiento de competencias deba ir más allá del circunscrito al TI, y que tiene que completarse con otras relacionadas con el trabajo en equipo78 e, incluso, con la resolución de conflictos79.
Comentario final y conclusionesEl TI es una tarea importante, frecuente y compleja. Si no se realiza de forma adecuada, se afecta notablemente la calidad asistencial. Esta afirmación está sustentada por la creciente bibliografía que se interesa por el TI. No obstante, muchos esfuerzos realizados por sistematizar el TI no se han traducido directamente en la mejora del pronóstico de los pacientes, lo que, al margen de subrayar la complejidad de nuestra especialidad, ahonda en la idea de acometer de manera organizada (de forma multidisciplinaria y multicéntrica) esfuerzos de investigación en este ámbito que, sin duda, serán también complejos. Esto es fácil de intuir, sobre todo si miramos a la importancia creciente que están tomando los sistemas de información clínica. Por este motivo, el Grupo de Trabajo de Planificación, Organización y Gestión de la SEMICYC ha considerado desarrollar estas recomendaciones y ha puesto en marcha el estudio TRINEC (Traspaso de información en el enfermo crítico) cuyo objetivo ha sido conocer cómo se realiza el traspaso de información en las UCI de España.
En general, como conclusiones, creemos que es conveniente crear un proceso estructurado para los TI que se consideren más relevantes, identificando adecuadamente al líder. Su estructuración, a través de herramientas mnemotécnicas, es útil pero debe ir acompañada del método narrativo que enriquece de matices el TI. Durante el traslado del paciente son necesarios diferentes tipos de TI. Cuando se produce el alta de la UCI, el informe de alta puede servir de apoyo para la comunicación a pie de cama entre el médico de la UCI y el de destino: el papel de enfermería resulta crucial en este proceso. En las situaciones de urgencia deben aplicarse patrones de comunicación específicos. La participación de pacientes y cuidadores es un reto importante. Tanto la medición de la calidad como la formación en el TI, son 2de las asignaturas pendientes en este ámbito.
Conflicto de interesesLos autores declaran que no tienen ningún conflictos de intereses.