Determinar si existe una asociación lineal de la edad y la administración de aspirina, betabloqueantes, inhibidores de la enzima convertidora de la angiotensina y estatinas, en qué medida los pacientes de edad avanzada reciben estos tratamientos y si la edad se asocia de forma independiente a estos tratamientos.
DiseñoEstudio de cohortes prospectivo.
ÁmbitoUnidades Coronarias de 2 hospitales de la Región de Murcia
PacientesPacientes consecutivos ingresados con el diagnóstico de infarto agudo de miocardio entre enero de 1998 y enero de 2008.
IntervencionesNinguna.
Variables principalesLas relacionadas con la administración de aspirina, betabloqueantes, inhibidores de la enzima convertidora de la angiotensina y estatinas durante la estancia en la Unidad Coronaria.
ResultadosRespecto al resto de pacientes, los octogenarios recibieron en similar proporción inhibidores de la enzima convertidora de la angiotensina (70,8 vs 69,3%, p=0,41) y con menor frecuencia aspirina (90,4 vs 94,6%, p<0,001), betabloqueantes (44,4 vs 69,4%, p<0,001) y estatinas (47,6 vs 64,7%, p<0,001). Solo pudo demostrarse una disminución brusca y significativa en la administración de estatinas a partir de los 80 años. La edad se asoció independientemente con la administración de betabloqueantes (OR 0,59; IC95% 0,47 - 0,73) y estatinas (OR 0,78; IC95% 0,65 - 0,95). La menor administración de estos fármacos también se asoció a una mayor mortalidad precoz (OR 0,17; IC95% 0,09 - 0,33 y OR 0,14; IC95% 0,08 - 0,23, respectivamente).
ConclusionesLos pacientes octogenarios reciben con menor frecuencia tratamiento con aspirina, betabloqueantes y estatinas, sin embargo, la edad avanzada no constituyó un factor independiente asociado a la menor administración de aspirina.
To determine whether there is a linear association of age and aspirin, betablockers, angiotensin-converting enzyme inhibitors and statins; the extent to which elderly patients receive these treatments; and whether age is independently associated with these treatments.
DesignA prospective cohort study.
SettingCoronary Unit of two hospitals in the Region of Murcia (Spain).
PatientsConsecutive patients admitted with the diagnosis of acute myocardial infarction between January 1998 and January 2008.
InterventionsNone.
Main outcomesThose related to the administration of aspirin, betablockers, angiotensin-converting enzyme inhibitors and statins during stay in the Coronary Care Unit.
ResultsRegarding the remaining patients, octogenarians received a similar proportion of angiotensin-converting enzyme inhibitors (70.8% vs. 69.3%, p=0.41) and less often aspirin (90.4% vs. 94.6%, p<0.001), betablockers (44.4% vs. 69.4%, p<0,001) and statins (47.6% vs. 64.7%, p<0.001). We were only able to demonstrate an abrupt and significant decrease in the use of statins after 80 years of age. Patient age was independently associated with the use of betablockers (OR 0.59; 95%CI 0.47 - 0.73) and statins (OR 0.78; 95%CI 0.65 - 0.95). The lesser administration of these drugs was also associated with early mortality (OR 0.17, 95%CI 0.09 to 0.33 and OR 0.14; 95%CI 0.08 to 0.23, respectively).
ConclusionsOctogenarians less often receive aspirin, betablockers and statins, though old age was not an independent factor associated with lesser aspirin use.
Las personas de 80 o más años constituyen el grupo poblacional que presenta el crecimiento más rápido del mundo1. En esta población, las enfermedades cardiovasculares, especialmente el infarto agudo de miocardio (IAM), constituyen la principal causa de muerte en los países desarrollados y la segunda causa de deterioro funcional y pérdida de independencia2. Además, la mortalidad ligada al IAM es casi el doble cuando se presenta en los estados avanzados de la vida3–7. Paradójicamente los pacientes mayores suelen estar poco representados o incluso excluidos en muchos ensayos clínicos8. Asimismo, las recomendaciones terapéuticas bien establecidas, como la administración de aspirina, betabloqueantes, inhibidores de la enzima de conversión de la angiotensina (IECA) y estatinas9,10, se aplican en menor medida en los pacientes de edad avanzada que en el resto de pacientes4–7,11,12, a pesar de estar recomendados en este grupo de alto riesgo13,14.
Sin embargo, no hay un claro acuerdo de si la menor proporción con la que los pacientes mayores reciben estos fármacos expresa una discriminación real por la edad o es consecuencia, y por tanto se justificaría, por las peculiaridades de esta población.
Con estas consideraciones previas, nos propusimos determinar si existe una asociación lineal de la edad y la administración de aspirina, betabloqueantes, IECA y estatinas, en qué medida los pacientes de edad avanzada con IAM reciben con menor frecuencia cada uno de estos fármacos y hasta qué punto esta menor proporción se asocia de forma independiente a la edad o puede atribuirse a otros factores, especialmente la comorbilidad subyacente y la situación clínica al ingreso.
Pacientes y métodosEntre enero de 1998 y enero de 2008, todos los pacientes de cualquier edad ingresados consecutivamente con diagnóstico de IAM, en las respectivas Unidades Coronarias de 2 hospitales de la Región de Murcia (España), fueron incluidos en un estudio observacional, longitudinal y prospectivo. Se excluyeron a los pacientes con un IAM ocurrido periprocedimiento de revascuarización coronaria (quirúrgico o percutáneo).
Debido a que la determinación de la troponina no se generalizó a todos los pacientes hasta el año 2001, el diagnóstico de IAM se realizó ante la presencia de la elevación de la proteína CK[MB] sérica al doble de su rango normal y al menos uno de los siguientes criterios: 1) dolor torácico de características isquémicas de más de 20 minutos de duración y 2) cambios en el electrocardiograma de ingreso compatibles con isquemia activa o necrosis miocárdica establecida según los criterios establecidos15.
De forma prospectiva se rellenó en cada paciente un formulario que incluyó variables demográficas, antecedentes personales, retraso al ingreso desde el inicio de los síntomas, datos relativos a la situación clínica al ingreso, características del electrocardiograma inicial y todos los tratamientos administrados tanto inmediatamente al ingreso en la Unidad Coronaria como durante su estancia en la Unidad Coronaria. También se determinó, siempre que fue posible, la fracción de eyección del ventrículo izquierdo (FEVI) mediante ecocardiografía en las primeras 24 horas. Además, se recogió la mortalidad a las 24 horas y a los 30 días.
Se consideró insuficiencia renal crónica cuando el valor de creatinina plasmática obtenida al ingreso en la Unidad Coronaria era igual o mayor de 2mg/dl o bien el paciente ya se encontraba en programa de hemodiálisis. La presencia de insuficiencia cardiaca al ingreso se estableció de acuerdo con los criterios de Killip y Kimball. Se definió IAM de localización anterior según los criterios publicados previamente16.
Estrategia de análisisComprobamos la linealidad de la asociación de la edad con cada variable de resultado. Para ello, se introdujo en un modelo la edad como variable continua y después, en otro modelo, categorizada en quinquenios. Si al comparar ambos modelos mediante el test de la razón de verisimilitud se produce un resultado significativo (p<0,05) se podría descartar una asociación lineal entre la edad y cada variable.
A continuación se realizaron 2 grupos de edad: mayores y menores de 80 años. Las características estudiadas fueron comparadas en los 2 grupos de edad mediante diferentes pruebas de contraste para variables cuantitativas (t de Student para datos independientes) y cualitativas (prueba de Ji cuadrado).
El control de la posible confusión en las relaciones encontradas entre la edad y los diferentes indicadores de resultado se realizó mediante regresión logística no condicional, estimando la odds ratio (OR) y su intervalo de confianza del 95% (IC95%) como medida de asociación. Las variables candidatas a formar parte de cada uno de los modelos fueron: género, tensión arterial media al ingreso, ictus previo, infarto de miocardio previo, retraso al ingreso, frecuencia cardiaca, clase Killip, FEVI, localización anterior, bradicardia, centro hospitalario, tratamiento de reperfusión, arteriopatía periférica, insuficiencia renal crónica, diabetes mellitus, EPOC, bloqueo auriculoventricular, hipercolesterolemia previa y mortalidad en las primeras 24 horas.
Por último, se evaluaron las estimaciones ajustadas para cada indicador teniendo en cuenta el periodo en el que se atendió al paciente: antes de 2000, de 2001 a 2004 y a partir de 2004. Esta división se realizó teniendo en cuenta la fecha de publicación de las principales guías de práctica clínica sobre el manejo terapéutico del IAM17,18.
Todos los cálculos se realizaron con el programa estadístico PASW 18.0 (SPSS Inc).
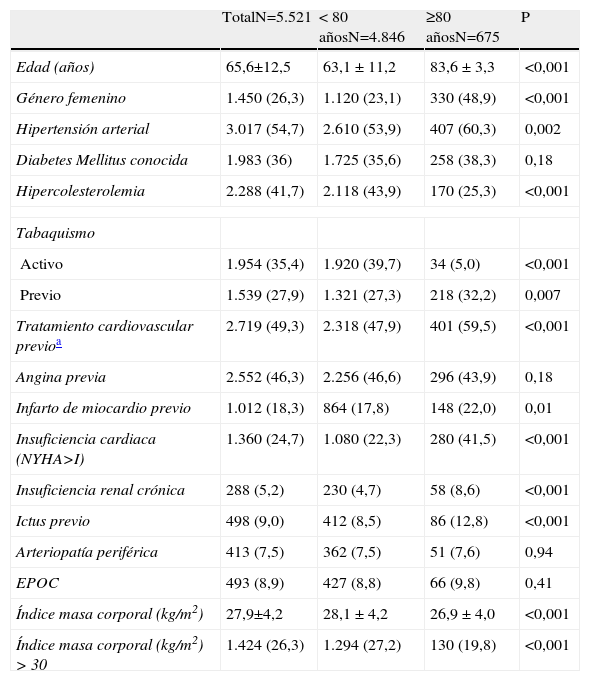
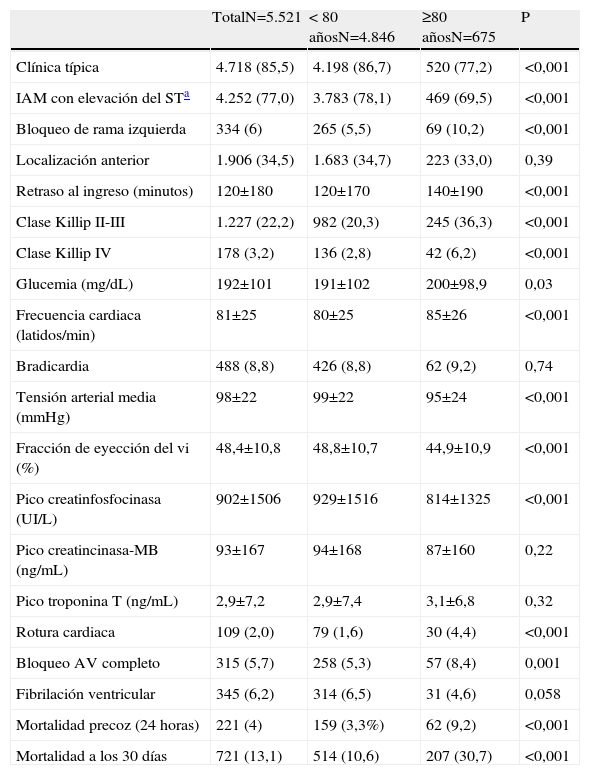
ResultadosDurante el periodo de estudio ingresaron en las 2 Unidades Coronarias 5.521 pacientes con el diagnóstico de IAM, de los cuales 4.846 (87,8%) tenían menos de 80 años y 675 (12,2%) 80 o más. La proporción de mujeres fue más del doble en el grupo de los octogenarios en comparación a los de menor edad. Los octogenarios presentaron con mayor frecuencia hipertensión arterial y antecedentes de infarto de miocardio, insuficiencia cardiaca, ictus e insuficiencia renal crónica. En cambio, los octogenarios presentaron con menor frecuencia hipercolesterolemia conocida, tabaquismo activo y obesidad (tabla 1).
Antecedentes personales
| TotalN=5.521 | < 80 añosN=4.846 | ≥80 añosN=675 | P | |
| Edad (años) | 65,6±12,5 | 63,1 ± 11,2 | 83,6 ± 3,3 | <0,001 |
| Género femenino | 1.450 (26,3) | 1.120 (23,1) | 330 (48,9) | <0,001 |
| Hipertensión arterial | 3.017 (54,7) | 2.610 (53,9) | 407 (60,3) | 0,002 |
| Diabetes Mellitus conocida | 1.983 (36) | 1.725 (35,6) | 258 (38,3) | 0,18 |
| Hipercolesterolemia | 2.288 (41,7) | 2.118 (43,9) | 170 (25,3) | <0,001 |
| Tabaquismo | ||||
| Activo | 1.954 (35,4) | 1.920 (39,7) | 34 (5,0) | <0,001 |
| Previo | 1.539 (27,9) | 1.321 (27,3) | 218 (32,2) | 0,007 |
| Tratamiento cardiovascular previoa | 2.719 (49,3) | 2.318 (47,9) | 401 (59,5) | <0,001 |
| Angina previa | 2.552 (46,3) | 2.256 (46,6) | 296 (43,9) | 0,18 |
| Infarto de miocardio previo | 1.012 (18,3) | 864 (17,8) | 148 (22,0) | 0,01 |
| Insuficiencia cardiaca (NYHA>I) | 1.360 (24,7) | 1.080 (22,3) | 280 (41,5) | <0,001 |
| Insuficiencia renal crónica | 288 (5,2) | 230 (4,7) | 58 (8,6) | <0,001 |
| Ictus previo | 498 (9,0) | 412 (8,5) | 86 (12,8) | <0,001 |
| Arteriopatía periférica | 413 (7,5) | 362 (7,5) | 51 (7,6) | 0,94 |
| EPOC | 493 (8,9) | 427 (8,8) | 66 (9,8) | 0,41 |
| Índice masa corporal (kg/m2) | 27,9±4,2 | 28,1 ± 4,2 | 26,9 ± 4,0 | <0,001 |
| Índice masa corporal (kg/m2) > 30 | 1.424 (26,3) | 1.294 (27,2) | 130 (19,8) | <0,001 |
EPOC: enfermedad pulmonar obstructiva crónica; NYHA: New York Heart Association.
Los resultados de variables cualitativas se muestran como n (%) y de variables cuantitativas como media ± desviación estándar.
Al ingreso, los octogenarios presentaron con menor frecuencia una clínica típica e IAM con elevación persistente del segmento ST. Por el contrario, estos pacientes ingresaron con mayor retraso, más frecuentemente con signos de insuficiencia cardiaca grados Killip II-III y con más del doble de frecuencia en shock cardiogénico. En cuanto a algunas complicaciones, los octogenarios presentaron más frecuentemente rotura cardiaca, bloqueo auriculoventricular completo y mayor mortalidad en las primeras 24 horas y a los 30 días (tabla 2).
Características al ingreso y algunas complicaciones en la evolución
| TotalN=5.521 | < 80 añosN=4.846 | ≥80 añosN=675 | P | |
| Clínica típica | 4.718 (85,5) | 4.198 (86,7) | 520 (77,2) | <0,001 |
| IAM con elevación del STa | 4.252 (77,0) | 3.783 (78,1) | 469 (69,5) | <0,001 |
| Bloqueo de rama izquierda | 334 (6) | 265 (5,5) | 69 (10,2) | <0,001 |
| Localización anterior | 1.906 (34,5) | 1.683 (34,7) | 223 (33,0) | 0,39 |
| Retraso al ingreso (minutos) | 120±180 | 120±170 | 140±190 | <0,001 |
| Clase Killip II-III | 1.227 (22,2) | 982 (20,3) | 245 (36,3) | <0,001 |
| Clase Killip IV | 178 (3,2) | 136 (2,8) | 42 (6,2) | <0,001 |
| Glucemia (mg/dL) | 192±101 | 191±102 | 200±98,9 | 0,03 |
| Frecuencia cardiaca (latidos/min) | 81±25 | 80±25 | 85±26 | <0,001 |
| Bradicardia | 488 (8,8) | 426 (8,8) | 62 (9,2) | 0,74 |
| Tensión arterial media (mmHg) | 98±22 | 99±22 | 95±24 | <0,001 |
| Fracción de eyección del vi (%) | 48,4±10,8 | 48,8±10,7 | 44,9±10,9 | <0,001 |
| Pico creatinfosfocinasa (UI/L) | 902±1506 | 929±1516 | 814±1325 | <0,001 |
| Pico creatincinasa-MB (ng/mL) | 93±167 | 94±168 | 87±160 | 0,22 |
| Pico troponina T (ng/mL) | 2,9±7,2 | 2,9±7,4 | 3,1±6,8 | 0,32 |
| Rotura cardiaca | 109 (2,0) | 79 (1,6) | 30 (4,4) | <0,001 |
| Bloqueo AV completo | 315 (5,7) | 258 (5,3) | 57 (8,4) | 0,001 |
| Fibrilación ventricular | 345 (6,2) | 314 (6,5) | 31 (4,6) | 0,058 |
| Mortalidad precoz (24 horas) | 221 (4) | 159 (3,3%) | 62 (9,2) | <0,001 |
| Mortalidad a los 30 días | 721 (13,1) | 514 (10,6) | 207 (30,7) | <0,001 |
AV: auriculoventricular; IAM: infarto agudo de miocardio; VI: ventrículo izquierdo.
Los resultados de variables cualitativas se muestran como n (%) y de variables cuantitativas como media ± desviación estándar, excepto para el retraso al ingreso y picos de creatinfosfocinasa, creatinfosfocinasa-MB y troponina T que se muestran como mediana e intervalo intercuartilíco.
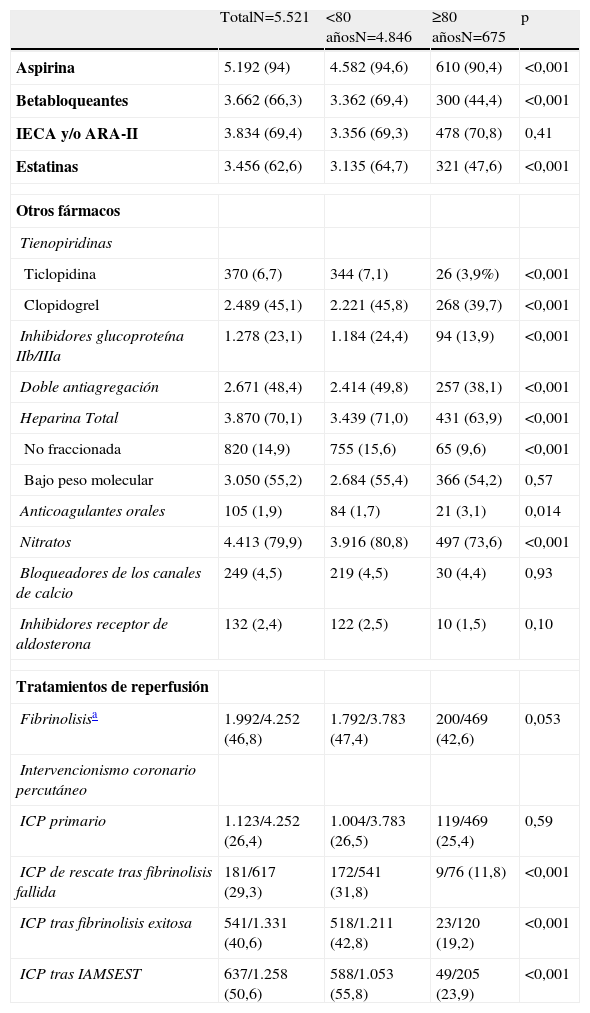
Con respecto al tratamiento médico, al grupo de pacientes octogenarios se le administró con menor frecuencia aspirina, betabloqueantes y estatinas (tabla 3).
Tratamiento farmacológico en las Unidades Coronarias
| TotalN=5.521 | <80 añosN=4.846 | ≥80 añosN=675 | p | |
| Aspirina | 5.192 (94) | 4.582 (94,6) | 610 (90,4) | <0,001 |
| Betabloqueantes | 3.662 (66,3) | 3.362 (69,4) | 300 (44,4) | <0,001 |
| IECA y/o ARA-II | 3.834 (69,4) | 3.356 (69,3) | 478 (70,8) | 0,41 |
| Estatinas | 3.456 (62,6) | 3.135 (64,7) | 321 (47,6) | <0,001 |
| Otros fármacos | ||||
| Tienopiridinas | ||||
| Ticlopidina | 370 (6,7) | 344 (7,1) | 26 (3,9%) | <0,001 |
| Clopidogrel | 2.489 (45,1) | 2.221 (45,8) | 268 (39,7) | <0,001 |
| Inhibidores glucoproteína IIb/IIIa | 1.278 (23,1) | 1.184 (24,4) | 94 (13,9) | <0,001 |
| Doble antiagregación | 2.671 (48,4) | 2.414 (49,8) | 257 (38,1) | <0,001 |
| Heparina Total | 3.870 (70,1) | 3.439 (71,0) | 431 (63,9) | <0,001 |
| No fraccionada | 820 (14,9) | 755 (15,6) | 65 (9,6) | <0,001 |
| Bajo peso molecular | 3.050 (55,2) | 2.684 (55,4) | 366 (54,2) | 0,57 |
| Anticoagulantes orales | 105 (1,9) | 84 (1,7) | 21 (3,1) | 0,014 |
| Nitratos | 4.413 (79,9) | 3.916 (80,8) | 497 (73,6) | <0,001 |
| Bloqueadores de los canales de calcio | 249 (4,5) | 219 (4,5) | 30 (4,4) | 0,93 |
| Inhibidores receptor de aldosterona | 132 (2,4) | 122 (2,5) | 10 (1,5) | 0,10 |
| Tratamientos de reperfusión | ||||
| Fibrinolisisa | 1.992/4.252 (46,8) | 1.792/3.783 (47,4) | 200/469 (42,6) | 0,053 |
| Intervencionismo coronario percutáneo | ||||
| ICP primario | 1.123/4.252 (26,4) | 1.004/3.783 (26,5) | 119/469 (25,4) | 0,59 |
| ICP de rescate tras fibrinolisis fallida | 181/617 (29,3) | 172/541 (31,8) | 9/76 (11,8) | <0,001 |
| ICP tras fibrinolisis exitosa | 541/1.331 (40,6) | 518/1.211 (42,8) | 23/120 (19,2) | <0,001 |
| ICP tras IAMSEST | 637/1.258 (50,6) | 588/1.053 (55,8) | 49/205 (23,9) | <0,001 |
ARA-II: antagonistas del receptor de la angiotensina II; IECA: inhibidores de la enzima de conversión de la angiotensina; IAMSEST: infarto agudo de miocardio sin elevación del segmento ST; ICP: intervencionismo coronario percutáneo.
Los resultados se muestran como n (%).
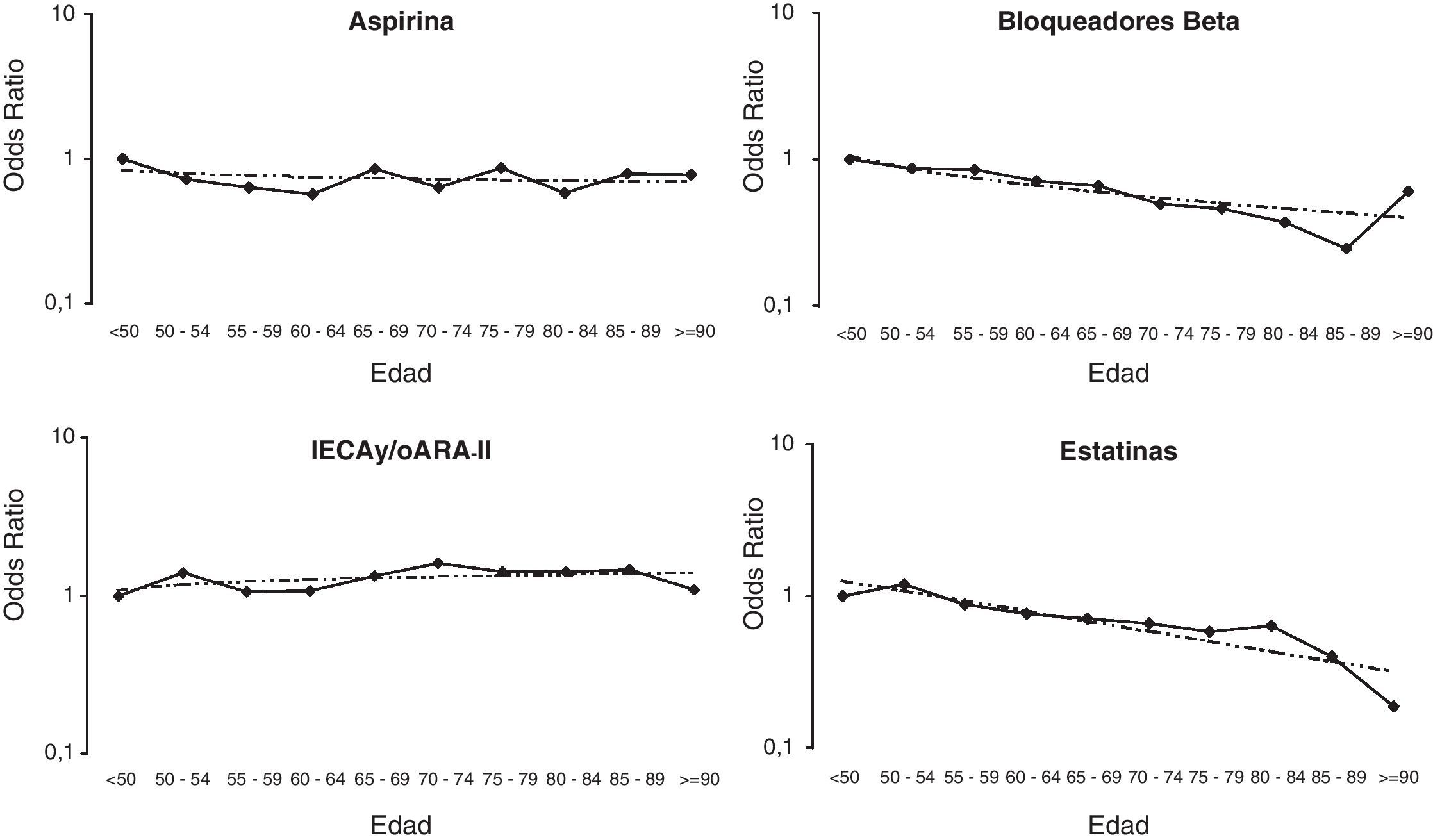
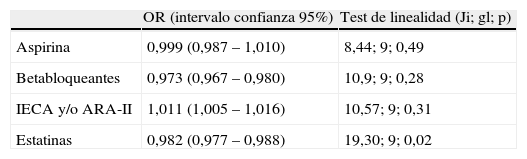
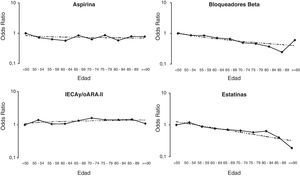
Cuando se analizó el efecto lineal de la edad sobre la probabilidad de recibir aspirina, betabloqueantes e IECA y/o ARA-II se observó que conforme avanzaba la edad iba disminuyendo de forma progresiva y en la misma proporción (efecto lineal) la administración de aspirina y betabloqueantes, mientras que aumentaba la administración de IECA y/o ARA-II (tabla 4). En cambio, cuando se analizó el tratamiento con estatinas pudo observarse que la relación con la edad no era lineal, de modo que a partir de los 80-85 años se observa una disminución brusca y significativa en la administración de estatinas (fig. 1).
Efecto lineal de la edad sobre la probabilidad de recibir aspirina, betabloqueantes, IECA y/o ARA-II y estatinas
| OR (intervalo confianza 95%) | Test de linealidad (Ji; gl; p) | |
| Aspirina | 0,999 (0,987 – 1,010) | 8,44; 9; 0,49 |
| Betabloqueantes | 0,973 (0,967 – 0,980) | 10,9; 9; 0,28 |
| IECA y/o ARA-II | 1,011 (1,005 – 1,016) | 10,57; 9; 0,31 |
| Estatinas | 0,982 (0,977 – 0,988) | 19,30; 9; 0,02 |
ARA-II: antagonistas del receptor de la angiotensina II; IECA: inhibidores de la enzima de conversión de la angiotensina.
Comparación gráfica de la relación lineal (línea discontinua) y categorizada (línea continua) de la edad con la probabilidad de recibir tratamiento con aspirina, betabloqueantes, IECA y/o ARA-II y estatinas. Los puntos representan el odds ratio ajustado para cada categoría de edad comparado con los menores de 50 años (categoría de referencia; OR=1).
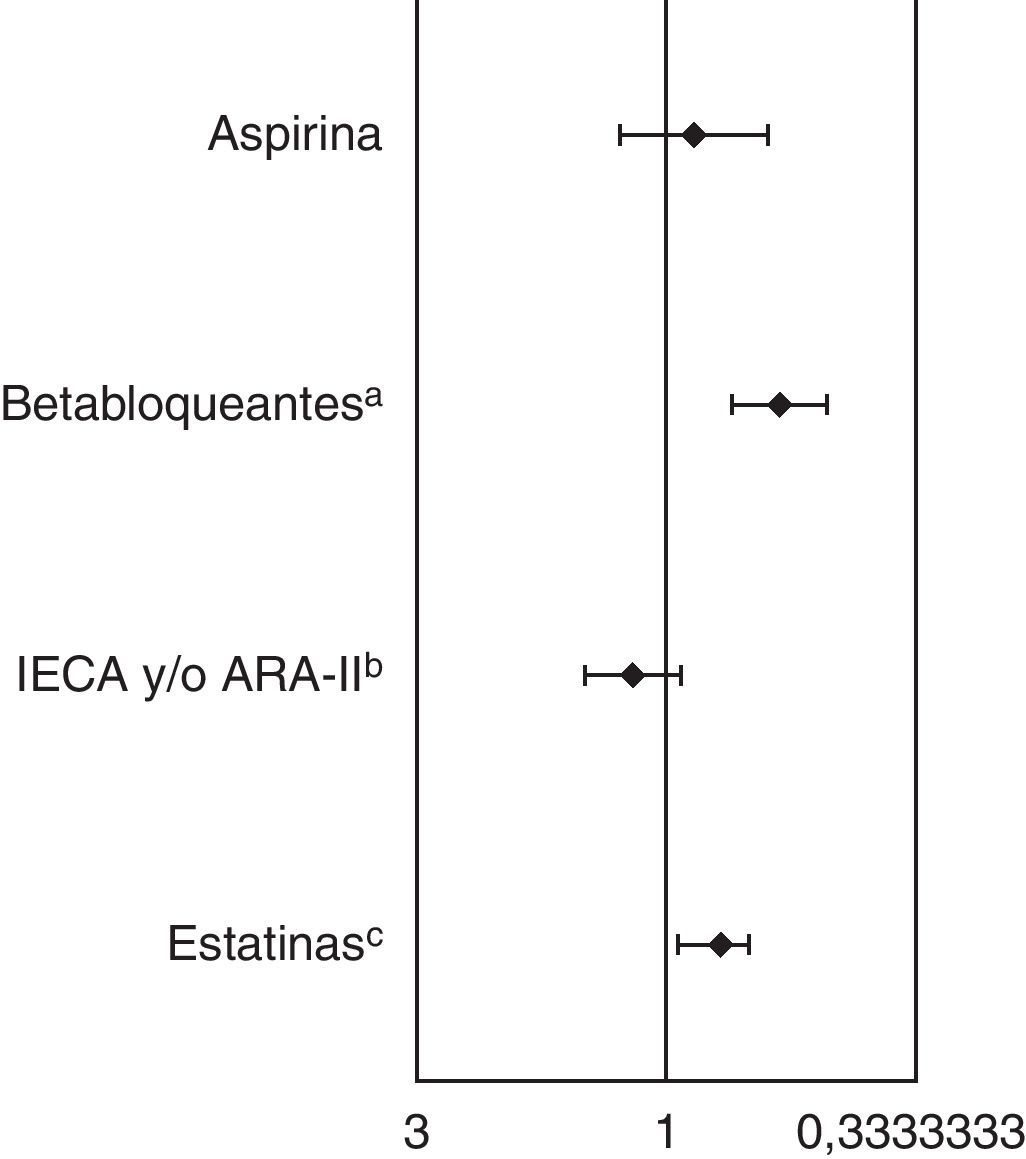
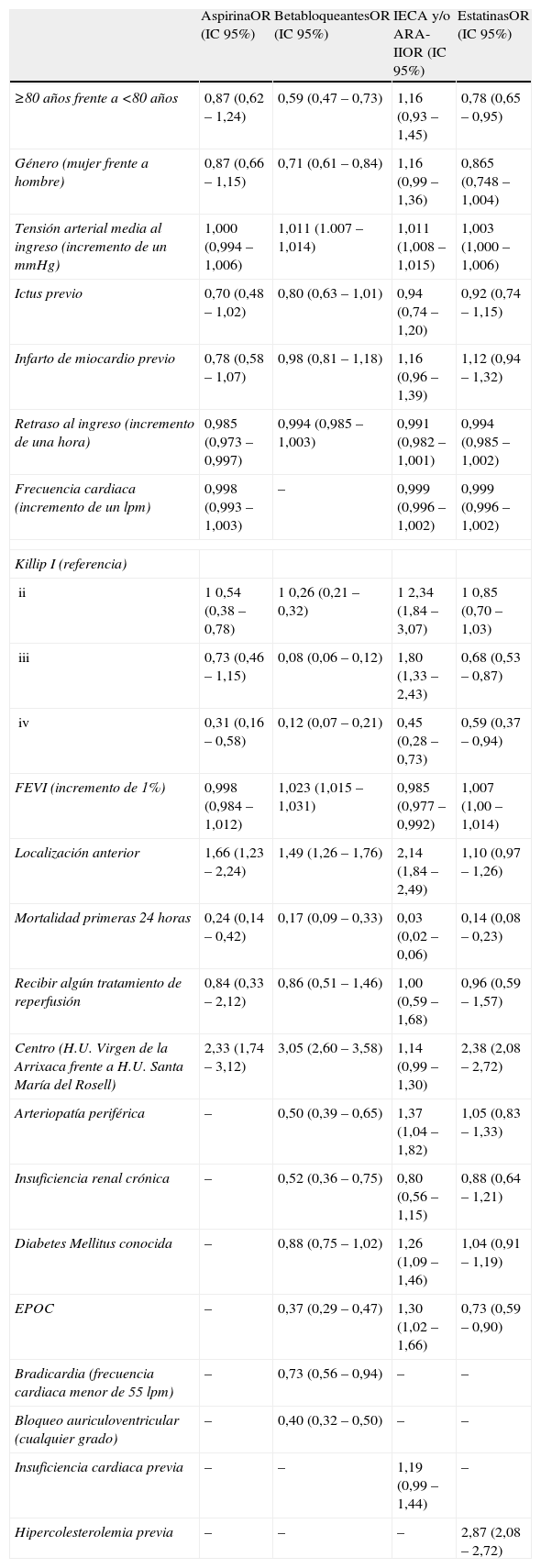
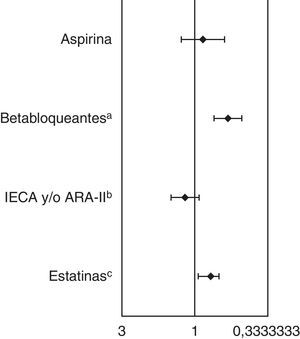
En el análisis de regresión multivariante se observó una asociación significativa e independiente entre la edad y la administración de betabloqueantes y estatinas (fig. 2). El ingreso en una clase Killip>1 (betabloqueantes) o en clase Killip>2 (estatinas) y una elevada mortalidad precoz (primeras 24 horas) también se asoció a una menor administración de estos fármacos (tabla 5).
Ajuste de los tratamientos médicos mediante el análisis de regresión multivariante. Mayores de 80 años frente a menores de 80 años. Todos los indicadores de resultado han sido ajustados por: género, tensión arterial media al ingreso, ictus previo, infarto de miocardio previo, retraso al ingreso, frecuencia cardiaca, clase Killip, fracción de eyección del ventrículo izquierdo, localización anterior, mortalidad en las primeras 24 horas, centro hospitalario, tratamiento de reperfusión y, además,
apor arteriopatía periférica, insuficiencia renal crónica, diabetes mellitus, EPOC, bradicardia y bloqueo auriculoventricular.
bpor arteriopatía periférica, insuficiencia renal crónica, diabetes mellitus, EPOC e insuficiencia cardiaca previa.
cpor arteriopatía periférica, insuficiencia renal crónica, diabetes mellitus, EPOC e hipercolesterolemia previa.
Variables con influencia en la administración de aspirina, betabloqueantes, IECA y/o ARA-II y estatinas
| AspirinaOR (IC 95%) | BetabloqueantesOR (IC 95%) | IECA y/o ARA-IIOR (IC 95%) | EstatinasOR (IC 95%) | |
| ≥80 años frente a <80 años | 0,87 (0,62 – 1,24) | 0,59 (0,47 – 0,73) | 1,16 (0,93 – 1,45) | 0,78 (0,65 – 0,95) |
| Género (mujer frente a hombre) | 0,87 (0,66 – 1,15) | 0,71 (0,61 – 0,84) | 1,16 (0,99 – 1,36) | 0,865 (0,748 – 1,004) |
| Tensión arterial media al ingreso (incremento de un mmHg) | 1,000 (0,994 – 1,006) | 1,011 (1.007 – 1,014) | 1,011 (1,008 – 1,015) | 1,003 (1,000 – 1,006) |
| Ictus previo | 0,70 (0,48 – 1,02) | 0,80 (0,63 – 1,01) | 0,94 (0,74 – 1,20) | 0,92 (0,74 – 1,15) |
| Infarto de miocardio previo | 0,78 (0,58 – 1,07) | 0,98 (0,81 – 1,18) | 1,16 (0,96 – 1,39) | 1,12 (0,94 – 1,32) |
| Retraso al ingreso (incremento de una hora) | 0,985 (0,973 – 0,997) | 0,994 (0,985 – 1,003) | 0,991 (0,982 – 1,001) | 0,994 (0,985 – 1,002) |
| Frecuencia cardiaca (incremento de un lpm) | 0,998 (0,993 – 1,003) | – | 0,999 (0,996 – 1,002) | 0,999 (0,996 – 1,002) |
| Killip I (referencia) | ||||
| ii | 1 0,54 (0,38 – 0,78) | 1 0,26 (0,21 – 0,32) | 1 2,34 (1,84 – 3,07) | 1 0,85 (0,70 – 1,03) |
| iii | 0,73 (0,46 – 1,15) | 0,08 (0,06 – 0,12) | 1,80 (1,33 – 2,43) | 0,68 (0,53 – 0,87) |
| iv | 0,31 (0,16 – 0,58) | 0,12 (0,07 – 0,21) | 0,45 (0,28 – 0,73) | 0,59 (0,37 – 0,94) |
| FEVI (incremento de 1%) | 0,998 (0,984 – 1,012) | 1,023 (1,015 – 1,031) | 0,985 (0,977 – 0,992) | 1,007 (1,00 – 1,014) |
| Localización anterior | 1,66 (1,23 – 2,24) | 1,49 (1,26 – 1,76) | 2,14 (1,84 – 2,49) | 1,10 (0,97 – 1,26) |
| Mortalidad primeras 24 horas | 0,24 (0,14 – 0,42) | 0,17 (0,09 – 0,33) | 0,03 (0,02 – 0,06) | 0,14 (0,08 – 0,23) |
| Recibir algún tratamiento de reperfusión | 0,84 (0,33 – 2,12) | 0,86 (0,51 – 1,46) | 1,00 (0,59 – 1,68) | 0,96 (0,59 – 1,57) |
| Centro (H.U. Virgen de la Arrixaca frente a H.U. Santa María del Rosell) | 2,33 (1,74 – 3,12) | 3,05 (2,60 – 3,58) | 1,14 (0,99 – 1,30) | 2,38 (2,08 – 2,72) |
| Arteriopatía periférica | – | 0,50 (0,39 – 0,65) | 1,37 (1,04 – 1,82) | 1,05 (0,83 – 1,33) |
| Insuficiencia renal crónica | – | 0,52 (0,36 – 0,75) | 0,80 (0,56 – 1,15) | 0,88 (0,64 – 1,21) |
| Diabetes Mellitus conocida | – | 0,88 (0,75 – 1,02) | 1,26 (1,09 – 1,46) | 1,04 (0,91 – 1,19) |
| EPOC | – | 0,37 (0,29 – 0,47) | 1,30 (1,02 – 1,66) | 0,73 (0,59 – 0,90) |
| Bradicardia (frecuencia cardiaca menor de 55 lpm) | – | 0,73 (0,56 – 0,94) | – | – |
| Bloqueo auriculoventricular (cualquier grado) | – | 0,40 (0,32 – 0,50) | – | – |
| Insuficiencia cardiaca previa | – | – | 1,19 (0,99 – 1,44) | – |
| Hipercolesterolemia previa | – | – | – | 2,87 (2,08 – 2,72) |
ARA-II: antagonistas del receptor de la angiotensina II; EPOC: enfermedad pulmonar obstructiva crónica; FEVI: fracción de eyección del ventrículo izquierdo; IECA: inhibidores de la enzima de conversion de la angiotensina.
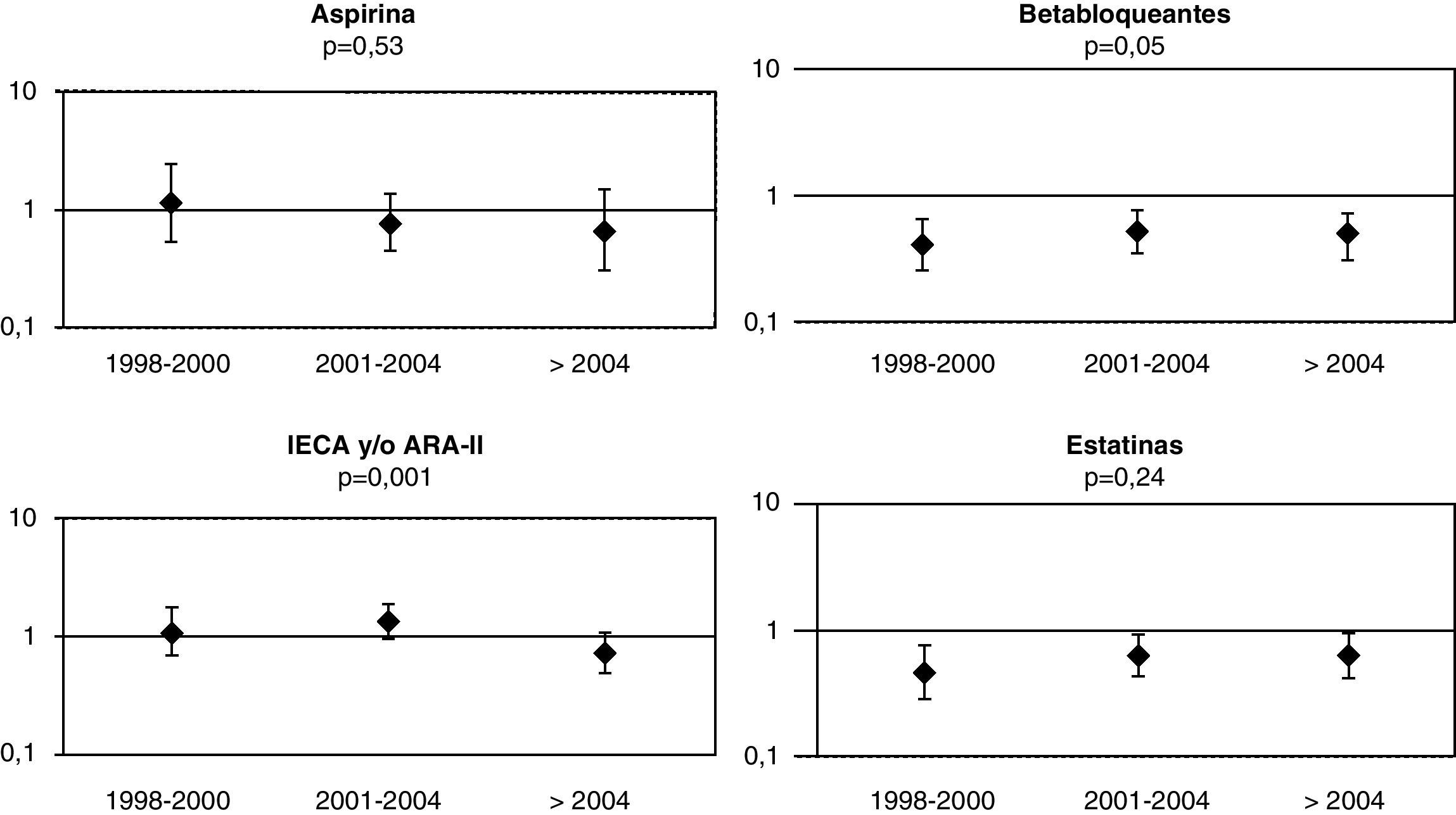
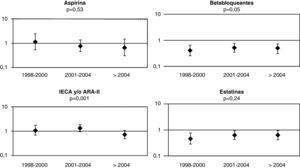
Cuando se dividieron los 10 años de duración de este estudio en 3 periodos y se repitieron los modelos de regresión multivariante, se observó que la utilización de los fármacos ha sido bastante homogénea a lo largo de los 10 años (fig. 3).
Evolución de odds ratio e intervalos de confianza del 95% para el tratamiento con aspirina, betabloqueantes, IECA y/o ARA-II y estatinas en los 3 periodos. Una OR>1 indica mayor administración de los fármacos en los ≥80 años y una OR<1 indica menor administración de los fármacos en los ≥80 años. El valor de la p indica la significación estadística del término de interacción entre la variable indicadora de la edad (≥80 años frente a <80 años) y del periodo de análisis.
Nuestro estudio evidencia que, respecto a los pacientes de menor edad, los octogenarios reciben una similar proporción de tratamiento con IECA o ARA-II y con menor frecuencia aspirina, betabloqueantes y estatinas, aunque solo la menor utilización de estos 2 últimos fármacos se asoció de forma independiente a la edad avanzada. Cuando analizamos el efecto lineal de la edad sobre la probabilidad de recibir alguno de estos fármacos observamos que su administración decreció conforme aumentó la edad, aunque fue evidente un cambio relativamente brusco en torno a los 80 años, especialmente en el caso de las estatinas.
Aunque las evidencias del beneficio farmacológico se incorporan con cierto retraso a la práctica clínica19, la indicación de los fármacos estudiados en el presente estudio en el IAM está bien establecida años antes del inicio de la recogida de los datos, no habiéndose modificado durante el periodo del mismo17,20. Considerando, además, que los tratamientos deben iniciarse durante el ingreso hospitalario21, es posible que nuestros hallazgos sean consecuencia de que, al igual que ocurre en el caso de las mujeres22, las recomendaciones no se sigan en igual medida en los pacientes de edad avanzada. Dadas las diferencias en la inmediatez de la administración y las contraindicaciones específicas de cada fármaco, son oportunas algunas consideraciones en cada uno de ellos.
AspirinaLa administración global de aspirina en nuestra población (94%) es ligeramente superior al 86,9% del registro MASCARA23 y al 92,5% del Euro Heart Survey 24. El 90,4% de los octogenarios recibió aspirina, una cifra superior de la referida por otros estudios 12,25,26 donde oscila entre el 66,7 y 83%. En nuestro estudio, el ajuste por diferentes variables no evidenció diferencias en la administración de aspirina entre los mayores y menores de 80 años. En cambio, Magid et al.25 evidenciaron cómo los octogenarios tienen un 4% menos de probabilidad de recibirla con respecto a los pacientes de 65 a 69 años (OR 0,96; IC95% 0,95-0,97) y Rathore et al.12 una reducción del 15% (OR 0,85; IC95% 0,77-0,93) en la probabilidad de recibir aspirina por cada incremento de 10 años de la edad. Por otro lado, en nuestro estudio se demostró un efecto lineal de la edad sobre la probabilidad de recibir aspirina, observando una progresiva menor administración de aspirina conforme avanzaba la edad. Por tanto, conforme el paciente presenta una mayor edad se observa siempre el mismo descenso en la administración de aspirina. En cambio, el estudio de Schoenenberger et al. 27 descartó dicho efecto lineal, aunque no indicó a partir de qué edad disminuía bruscamente su administración. Es posible que la alta tasa de tratamiento con aspirina en nuestro caso sea consecuencia de que su administración se produzca con frecuencia en los primeros momentos de evolución, incluso en la atención extrahospitalaria.
BetabloqueantesGlobalmente el 66,3% de nuestros pacientes recibió betabloqueantes, cifra similar al 67,8% del registro MASCARA23 pero inferior al 79,6% del Euro Heart Survey 24 y al 87,9% del GWTG-CAD (Get With The Guidelines-Coronary Artery Disease), aunque este último registro formaba parte de un proyecto de implementación de las recomendaciones de las guías de práctica clínica28. A pesar de las evidencias del beneficio de los betabloqueantes en los pacientes mayores de 80 años29,30, en nuestro estudio este tratamiento lo recibió solo el 44,4% de los octogenarios, aunque esta cifra es superior a los valores entre el 29 y el 42,3% referidos por otros estudios12,25,26,31. Respecto a la influencia de la edad en el tratamiento con betabloqueantes, su administración disminuyó conforme aumenta la edad, en coincidencia con los estudios de Ruiz-Bailén et al.31 y de Magid et al.25 que mostró un 21% de reducción de la probabilidad de recibir este tratamiento en cada uno de los 6 grupos de edad considerados. A diferencia del estudio de Schoenenberger et al.27 en el que se descartó un efecto lineal de la edad sobre la probabilidad de recibir betabloqueantes, en nuestro caso y al igual que con la aspirina se demostró este efecto lineal, aunque pudimos observar cómo en torno a los 80 años había una mayor tendencia hacia una menor administración. La menor administración de betabloqueantes en los octogenarios se podría atribuir a la frecuente comorbilidad asociada, sin embargo, tanto nuestro estudio como otros4,27 coinciden en que independientemente de la comorbilidad, la edad avanzada se asocia significativamente con una menor administración de estos fármacos. Otro motivo para no administrar betabloqueantes a los octogenarios con IAM sería la frecuente presentación con clínica atípica y/o con enfermedades concomitantes, como la insuficiencia cardiaca congestiva o la neumonía32, que con frecuencia difiere el diagnóstico de infarto de miocardio lo que puede resultar en la no administración precoz de este fármaco. También es posible que la presencia de insuficiencia cardiaca al ingreso en los octogenarios favorezca la elección del tratamiento precoz con IECA o ARA-II dado el beneficio de estos fármacos en los pacientes de alto riesgo33. Por último, no podemos descartar que los médicos que atienden a estos pacientes sobreestimen los efectos adversos de estos fármacos34, especialmente en pacientes con enfermedad pulmonar obstructiva crónica aunque sea este un grupo de especial beneficio 35, constituyendo solo la bradicardia, bloqueo auriculoventricular avanzado, broncoespasmo, shock cardiogénico o en caso de insuficiencia cardiaca aguda severa sin respuesta al tratamiento inicial una contraindicación absoluta a la administración de los betabloqueantes 36.
Bloqueadores del eje renina-angiotensinaLa administración de IECA y/o ARA-II en nuestra población global (69,4%) es superior al 46% registrado por el registro DESCARTES37 y al 65,4% del Euro Heart Survey24. Además, aunque en el análisis bivariado no se encuentran diferencias entre los mayores y menores de 80 años, cuando analizamos el efecto lineal de la edad sobre la probabilidad de recibir estos fármacos observamos una tendencia a una mayor administración conforme aumenta la edad. Esta tendencia puede ser consecuencia de que en presencia de una similar eficacia a la de los betabloqueantes38, los IECA o ARA-II son mejor tolerados por los pacientes de edad avanzada.
EstatinasA pesar de que en 2 grandes estudios39,40 se haya demostrado el beneficio de la administración de estatinas en todos los grupos de edad, incluso en aquellos pacientes con una corta expectativa de vida41 y que es un tratamiento coste-efectivo en los pacientes de 75-84 años42, nuestros octogenarios, en comparación a los menores de 80 años, recibieron con menor frecuencia este tratamiento, aunque la proporción de pacientes octogenarios que recibieron estatinas aumentó del 17,2% en los primeros años del estudio al 70,5% en coincidencia con los hallazgos aportados por otros registros28,43–45. A pesar de ello, nuestro porcentaje de administración global de estatinas (62,6%) es superior al 52,3% del registro DESCARTES37 y al 60,3% del Euro Heart Survey24. Además, la mitad de nuestros pacientes octogenarios recibieron estatinas, un porcentaje superior al 38% del registro PRAIS-UK26. Igualmente, en el registro GRACE se observó cómo la administración de estatinas descendió del 59% en los pacientes de 45 a 54 años al 24,2% en los pacientes de 85 o más años6. Al contrario que con los fármacos anteriores, con las estatinas pudimos descartar un efecto lineal de la edad sobre la probabilidad de recibir este tratamiento observando, además, como en torno a los 80 años había una tendencia brusca hacia una menor administración. Esta menor utilización de las estatinas en los pacientes de mayor edad es probable que se deba a una percepción de un menor beneficio en la prevención secundaria en estos pacientes que ingresan con mayor frecuencia en una peor situación clínica. Además, la administración extrahospitalaria o en urgencias de las estatinas es inusual y suele diferirse programándola por la noche, lo que en presencia de una mortalidad precoz elevada puede explicar, en parte, los casos en los que dicho fármaco no se ha administrado.
Limitaciones del estudio. En primer lugar, es posible que exista un sesgo de selección dado que este registro solo recogió a los pacientes con IAM que ingresaron en las Unidades Coronarias. Es posible que no infrecuentemente los pacientes atendidos fuera de las Unidades Coronarias no hubieran sido consultados para su ingreso por asociar gran comorbilidad y, por lo tanto, ser pacientes de avanzada edad. A pesar de esta limitación, nuestra población no ha sido sesgada por otros criterios por lo que debiera ser tomada como representativa de los pacientes con IAM que ingresan en nuestras Unidades Coronarias. En segundo lugar, es posible que algunos factores de difícil apreciación (intolerancia a determinadas medicaciones, presencia de demencia senil o la percepción subjetiva de un deterioro marcado de la condición biológica de algunos pacientes) puedan haber inducido una limitación del esfuerzo terapéutico en algunos casos y, por tanto, haber influido en los resultados de este estudio. En tercer lugar, este estudio se circunscribe a una región del sureste de España aunque nuestros resultados son concordantes a los obtenidos en otros estudios de otras zonas geográficas. Por último, nuestro registro no contempló la recogida prospectiva de las posibles contraindicaciones absolutas y relativas de los diferentes tratamientos, pero es poco probable que tales contraindicaciones expliquen completamente las diferencias observadas en el análisis multivariable entre los mayores y menores de 80 años.
ConclusionesEn nuestro caso, los pacientes octogenarios, con respecto a los más jóvenes, reciben con menor frecuencia tratamiento con aspirina, betabloqueantes y estatinas, mientras que no hemos encontrado diferencias con respecto a la administración de IECA o ARA-II. Sin embargo, la edad avanzada no constituye un factor independiente asociado a la menor administración de aspirina. En cambio, es posible que los octogenarios sean discriminados en el sentido de recibir, sin una aparente justificación más allá de la edad, una baja proporción de betabloqueantes y estatinas, aunque influye en gran medida el ingresar en una mala situación clínica y el tener con mayor frecuencia una elevada mortalidad precoz. El mal pronóstico de los pacientes de edad avanzada debe hacernos reflexionar hasta que punto estos pacientes se identifican e individualizan de forma adecuada en la práctica clínica diaria. La denegación de los tratamientos con beneficio probado en los pacientes ancianos debe ser justificada y no atribuirse a la ligera a sus riesgos potenciales, lo cual nos llevaría a una discriminación de esta población.
Conflictos de interesesLos autores declaran no tener ningún conflicto de intereses.