Evaluar la repercusión del momento de ingreso en UCI sobre el pronóstico de los pacientes.
DiseñoEstudio de cohorte prospectivo, observacional y no intervencionista. Se consideró on-hours el turno de mañana y tarde de los días laborables y off-hours el resto de los turnos.
ÁmbitoHospital de nivel 2 con 210 camas en funcionamiento y UCI polivalente con 8 camas.
Pacientes o participantesTodos los pacientes que ingresaron en la UCI durante 3 años, de enero de 2010 a diciembre de 2012, excluyendo aquellos pacientes procedentes de quirófano tras una cirugía programada. Los pacientes se estratificaron en 2 grupos en función de que el momento de ingreso fuera on-hours u off-hours.
IntervencionesEstudio no intervencionista.
Variables de interésSe analizaron las variables demográficas (edad, sexo), la procedencia (urgencias, planta de hospitalización, quirófano), el tipo de paciente (médico, quirúrgico), las comorbilidades y el SAPS 3 como puntuación de gravedad al ingreso, estancia en UCI y hospitalaria, además de mortalidad en la UCI y en el hospital.
ResultadosSe incluyeron 504 pacientes en el grupo on-hours y 602 en el grupo off-hours. En el análisis multivariable los factores asociados de forma independiente con la mortalidad hospitalaria fueron SAPS 3 (OR 1,10; IC 95% 1,08-1,12) y grupo off-hours (OR 2,00; IC 95% 1,20-3,33). En un análisis de subgrupos del grupo off-hours el ingreso de los pacientes en fin de semana o festivo frente a las noches de los días de diario se asoció de forma independiente con la mortalidad hospitalaria (OR 2,30; IC 95% 1,23-4,30).
ConclusionesIngresar en el grupo off-hours se asocia de forma independiente con la mortalidad. El ingreso en festivo se asocia de forma independiente con la mortalidad, independientemente del turno en que se produzca el ingreso los días de diario.
To assess the repercussion of the timing of admission to the ICU upon patient prognosis.
DesignA prospective, observational, non-interventional cohort study was carried out.
ScopeA second level hospital with 210 operational beds and a general ICU with 8 operational beds.
Patients or participantsThe study comprised all patients admitted to the ICU during 3 years (January 2010 to December 2012), excluding those subjects admitted from the operating room after scheduled surgery. The patients were divided into 2 groups according to the timing of admission (on-hours or off-hours).
InterventionsNon-interventional study.
Variables of interestAn analysis was made of demographic variables (age, sex), origin (emergency room, hospital ward, operating room), comorbidities and SAPS 3 as severity score upon admission, length of stay in the ICU and hospital ward, and ICU and hospital mortality.
ResultsA total of 504 patients were included in the on-hours group, versus 602 in the off-hours group. Multivariate analysis showed the factors independently associated to hospital mortality to be SAPS 3 (OR 1.10; 95% CI 1.08-1.12), and off-hours admission (OR 2.00; 95% CI 1.20-3.33). In a subgroup analysis of the off-hours group, the admission of patients on weekends or non-working days compared to daily night shifts was found to be independently associated to hospital mortality (OR 2.30; 95% CI 1.23-4.30).
ConclusionsAdmission to the ICU in off-hours is independently associated to patient mortality, which is also higher in patients admitted on weekends and non-working days compared to the daily night shifts.
La organización de la actividad hospitalaria en nuestro medio, en general, se basa en la presencia de turnos de trabajo. En los turnos de mañana y tarde se concentra la mayor parte del equipo médico y de la actividad programada, mientras que en el turno de noche, los fines de semana y los festivos la actividad se centra fundamentalmente en los equipos de guardia. Los modos de organización de la actividad hospitalaria podrían condicionar, en algunos casos, un cambio en el pronóstico de algunos pacientes, especialmente en los que se encuentran en situación crítica1–3.
Se han planteado diversas hipótesis que pretenden explicar estas diferencias en el pronóstico cuando se tiene en cuenta la franja horaria o las circunstancias del ingreso. Una explicación podría ser la presencia de una menor ratio de personal, médicos especialistas menos experimentados, intensivistas on call no presentes en la unidad, e incluso se ha relacionado con el cansancio del equipo médico en ciertos turnos4–6. Otras hipótesis se basan en una posible mayor gravedad de los pacientes que ingresan por la noche o los fines de semana7. También se ha encontrado relación con un peor pronóstico cuando el paciente ingresaba durante la ronda clínica matutina8,9, aunque esto último no se confirma en el trabajo de Bisbal et al.10.
La hipótesis planteada en este estudio es que existe una diferencia de mortalidad en los pacientes que ingresan en UCI según la franja horaria del día del ingreso.
Nuestro objetivo consiste en evaluar la repercusión del momento de ingreso en la UCI sobre el pronóstico de nuestros pacientes en una UCI que presenta como característica especial el modelo de «UCI sin paredes»11–13 de detección precoz proactiva del paciente de riesgo en el hospital, fuera de la UCI.
Material y métodosEstudio de cohorte prospectivo, observacional y no intervencionista. Se analiza una cohorte de pacientes ingresados de forma consecutiva en una UCI polivalente médico-quirúrgica de adultos, con 8 camas en funcionamiento en un hospital de nivel 2 con 210 camas.
Se incluyeron todos los pacientes que ingresaron en la unidad durante 3 años, de enero de 2010 a diciembre de 2012, excluyendo aquellos pacientes procedentes de quirófano tras una cirugía programada. Si un paciente reingresaba en la UCI solo se consideró el primer episodio.
La actividad de los médicos intensivistas durante el periodo de estudio se distribuyó en:
- 1.
Turno de mañana de los días de diario: de 8:00 a 15:00, donde está presente toda la plantilla (exceptuando los salientes de guardia y de turno de tarde del día anterior). Durante ese turno se realiza la actividad «UCI sin paredes».
- 2.
Turno de tarde de los días de diario: de 15:00 a 22.00, donde están presentes 2 intensivistas.
- 3.
Turno de noche de 22:00 a 8:00, fines de semana (sábados y domingos) y días festivos, donde solo está un intensivista de guardia y la dotación de personal de guardia habitual en el resto del hospital.
Para el análisis, se distribuyó a los pacientes en 2 grupos:
- 1.
El primero, denominado on-hours, incluye a los pacientes ingresados en el turno de mañana y de tarde de los días de diario (turnos 1 y 2).
- 2.
El segundo, off-hours, incluye a los pacientes ingresados en el turno de noche, fines de semana y días festivos (turno 3).
Se analizaron las variables demográficas (edad, sexo), la procedencia (urgencias, planta de hospitalización, quirófano), el tipo de paciente (médico, quirúrgico), las comorbilidades (se define cuando dicha comorbilidad consta en la historia clínica y sigue tratamiento o lo ha recibido para esa enfermedad crónica), el SAPS 3 como puntuación de gravedad al ingreso, la estancia en UCI y hospitalaria, además de la mortalidad en UCI y en el hospital.
El funcionamiento de nuestra UCI incluye el modelo «UCI sin paredes», consistente en la detección precoz de gravedad proactiva de pacientes en el hospital y actuación de los intensivistas fuera de la UCI11–13. Nuestra hipótesis secundaria inquiría si este modelo podría influir en los resultados. Para ello diseñamos un análisis post-hoc diferenciando 2 subgrupos dentro del grupo off-hours. Los subgrupos se diferencian por la actividad «UCI sin paredes» que solo se lleva a cabo en los días del subgrupo 1 y no en el subgrupo 2. Sin embargo, en ambos subgrupos la dotación general de personal en el hospital era la misma, menor que en on-hours.
- -
Subgrupo 1: pacientes que ingresaban en turno de noche de los días de diario.
- -
Subgrupo 2: pacientes que ingresaban en fin de semana y festivos.
Los datos se presentan como porcentajes o como mediana y rango intercuartílico. En las variables continuas se analizó su distribución normal o no mediante el test de normalidad de Kolmogorov-Smirnov. Se realizó un análisis univariable de variables continuas mediante U de Mann-Whitney, y de categóricas mediante Chi-cuadrado. Posteriormente se realiza un análisis multivariable mediante regresión logística hacia atrás, incluyendo todas las variables analizadas en el análisis univariable. Empleamos un punto de corte en el modelo de 0,1 y una p para salir del modelo de 0,10, con un error alfa del 5%.
Para evitar posibles factores de confusión estadística se realizó un análisis multivariable incluyendo todas las variables estudiadas, estratificando los diferentes turnos de trabajo (mañana, tarde, noche) y por festivo o día de diario. Para ello seguimos el mismo modelo de análisis multivariable mediante regresión logística hacia atrás y explorando las posibles iteraciones.
El estudio fue aprobado por el Comité de Ética local y no precisó de la obtención de consentimiento informado de los pacientes, dado su carácter no intervencionista y con análisis retrospectivo de los resultados.
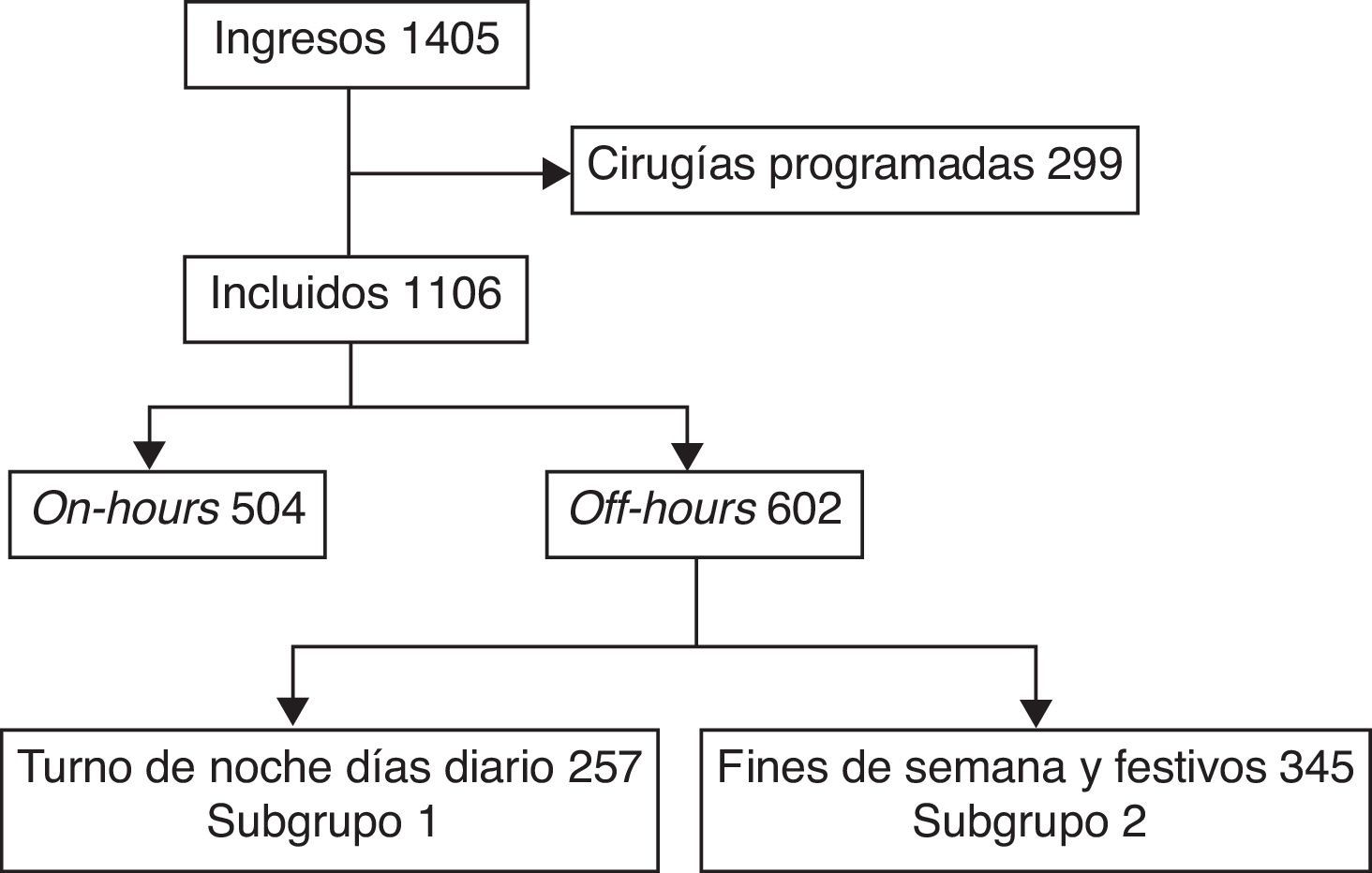
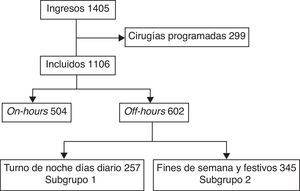
ResultadosDurante el periodo de estudio ingresaron en la UCI 1.405 pacientes, de los cuales se excluyeron 299 ingresados de forma programada por cirugías de alto riesgo; 504 pacientes fueron incluidos en el grupo on-hours y 602 en el grupo off-hours (fig. 1).
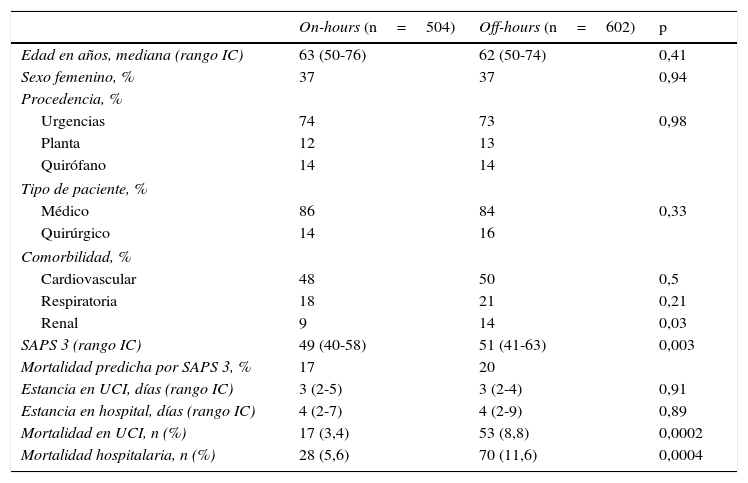
No se encontraron diferencias significativas en cuanto a edad, sexo y procedencia, tipo de paciente ni estancia media, tanto la de la UCI como la hospitalaria tras el alta de dicha unidad. Sin embargo, los pacientes del grupo off-hours tuvieron mayor puntuación de gravedad medida por SAPS 3 y mayor presencia de comorbilidad renal. En la distribución de los pacientes en cuanto a la enfermedad que motivó el ingreso no había diferencias significativas al comparar pacientes médicos frente a quirúrgicos, y tampoco en cuanto a la afección médica cuando se compararon la enfermedad coronaria y otra dolencia médica (p=0,29). La mortalidad en la UCI fue significativamente mayor en el grupo off-hours que en el on-hours, y esa diferencia se mantuvo al analizar la mortalidad hospitalaria. En ambos grupos la mortalidad hospitalaria fue inferior a la esperada por la mortalidad predicha calculada por el SAPS 3 (tabla 1).
Resultados grupo on-hours vs. grupo off-hours
| On-hours (n=504) | Off-hours (n=602) | p | |
|---|---|---|---|
| Edad en años, mediana (rango IC) | 63 (50-76) | 62 (50-74) | 0,41 |
| Sexo femenino, % | 37 | 37 | 0,94 |
| Procedencia, % | |||
| Urgencias | 74 | 73 | 0,98 |
| Planta | 12 | 13 | |
| Quirófano | 14 | 14 | |
| Tipo de paciente, % | |||
| Médico | 86 | 84 | 0,33 |
| Quirúrgico | 14 | 16 | |
| Comorbilidad, % | |||
| Cardiovascular | 48 | 50 | 0,5 |
| Respiratoria | 18 | 21 | 0,21 |
| Renal | 9 | 14 | 0,03 |
| SAPS 3 (rango IC) | 49 (40-58) | 51 (41-63) | 0,003 |
| Mortalidad predicha por SAPS 3, % | 17 | 20 | |
| Estancia en UCI, días (rango IC) | 3 (2-5) | 3 (2-4) | 0,91 |
| Estancia en hospital, días (rango IC) | 4 (2-7) | 4 (2-9) | 0,89 |
| Mortalidad en UCI, n (%) | 17 (3,4) | 53 (8,8) | 0,0002 |
| Mortalidad hospitalaria, n (%) | 28 (5,6) | 70 (11,6) | 0,0004 |
IC: intercuartílico; SAPS 3: Simplified Acute Physiology Score; UCI: Unidad de Cuidados Intensivos.
En el análisis multivariable sobre la mortalidad hospitalaria, los factores de riesgo que se asociaron de forma independiente con la misma fueron el SAPS 3 (OR 1,10; IC 95% 1,08-1,12; p<0,01) y estar en el grupo off-hours (OR 2,00; IC 95% 1,20-3,33; p<0,01).
En el análisis post-hoc de los subgrupos del off-hours:
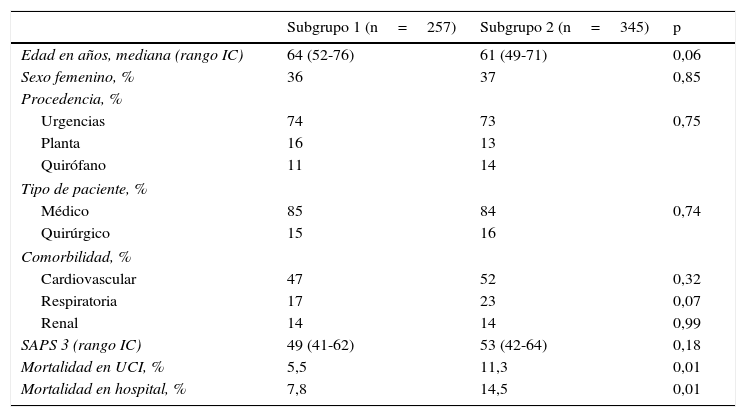
Los pacientes incluidos (n=257) en el subgrupo 1 y en el subgrupo 2 (n=345) (fig. 1) no presentaron diferencias en cuanto a edad, sexo, procedencia, tipo de paciente, ni SAPS 3. Pero la mortalidad en UCI fue mayor en aquellos que ingresaron en el subgrupo 2 frente a los que ingresaron en el subgrupo 1. Esta misma diferencia se observó en la mortalidad hospitalaria (tabla 2). Realizando un análisis multivariable las variables que se asociaron de forma independiente con la mortalidad hospitalaria fueron: SAPS 3 (OR 1,09; IC 95% 1,07-1,11; p<0,01) y subgrupo 2 (OR 2,30; IC 95% 1,23-4,30; p<0,01).
Resultados subgrupo 1 (turno de noche en días de diario) vs. subgrupo 2 (fines de semana y festivos)
| Subgrupo 1 (n=257) | Subgrupo 2 (n=345) | p | |
|---|---|---|---|
| Edad en años, mediana (rango IC) | 64 (52-76) | 61 (49-71) | 0,06 |
| Sexo femenino, % | 36 | 37 | 0,85 |
| Procedencia, % | |||
| Urgencias | 74 | 73 | 0,75 |
| Planta | 16 | 13 | |
| Quirófano | 11 | 14 | |
| Tipo de paciente, % | |||
| Médico | 85 | 84 | 0,74 |
| Quirúrgico | 15 | 16 | |
| Comorbilidad, % | |||
| Cardiovascular | 47 | 52 | 0,32 |
| Respiratoria | 17 | 23 | 0,07 |
| Renal | 14 | 14 | 0,99 |
| SAPS 3 (rango IC) | 49 (41-62) | 53 (42-64) | 0,18 |
| Mortalidad en UCI, % | 5,5 | 11,3 | 0,01 |
| Mortalidad en hospital, % | 7,8 | 14,5 | 0,01 |
IC: intercuartílico; SAPS 3: Simplified Acute Physiology Score; UCI: Unidad de Cuidados Intensivos.
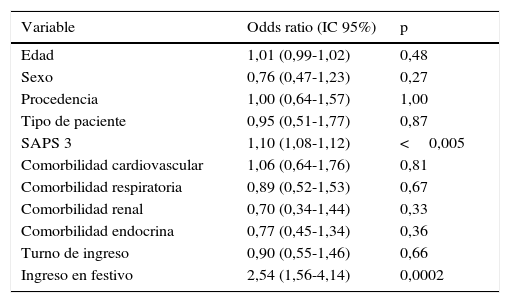
En el análisis de todas las variables, los 2 únicos factores asociados con la mortalidad hospitalaria fueron: SAPS 3 (OR 1,10; IC 95% 1,08-1,12) e ingreso en festivo (OR 2,54; IC 95% 1,56-4,14). Los resultados completos del análisis multivariable se presentan en la tabla 3.
Resultados del análisis multivariable
| Variable | Odds ratio (IC 95%) | p |
|---|---|---|
| Edad | 1,01 (0,99-1,02) | 0,48 |
| Sexo | 0,76 (0,47-1,23) | 0,27 |
| Procedencia | 1,00 (0,64-1,57) | 1,00 |
| Tipo de paciente | 0,95 (0,51-1,77) | 0,87 |
| SAPS 3 | 1,10 (1,08-1,12) | <0,005 |
| Comorbilidad cardiovascular | 1,06 (0,64-1,76) | 0,81 |
| Comorbilidad respiratoria | 0,89 (0,52-1,53) | 0,67 |
| Comorbilidad renal | 0,70 (0,34-1,44) | 0,33 |
| Comorbilidad endocrina | 0,77 (0,45-1,34) | 0,36 |
| Turno de ingreso | 0,90 (0,55-1,46) | 0,66 |
| Ingreso en festivo | 2,54 (1,56-4,14) | 0,0002 |
IC 95%: intervalo de confianza del 95%; SAPS 3: Simplified Acute Physiology Score.
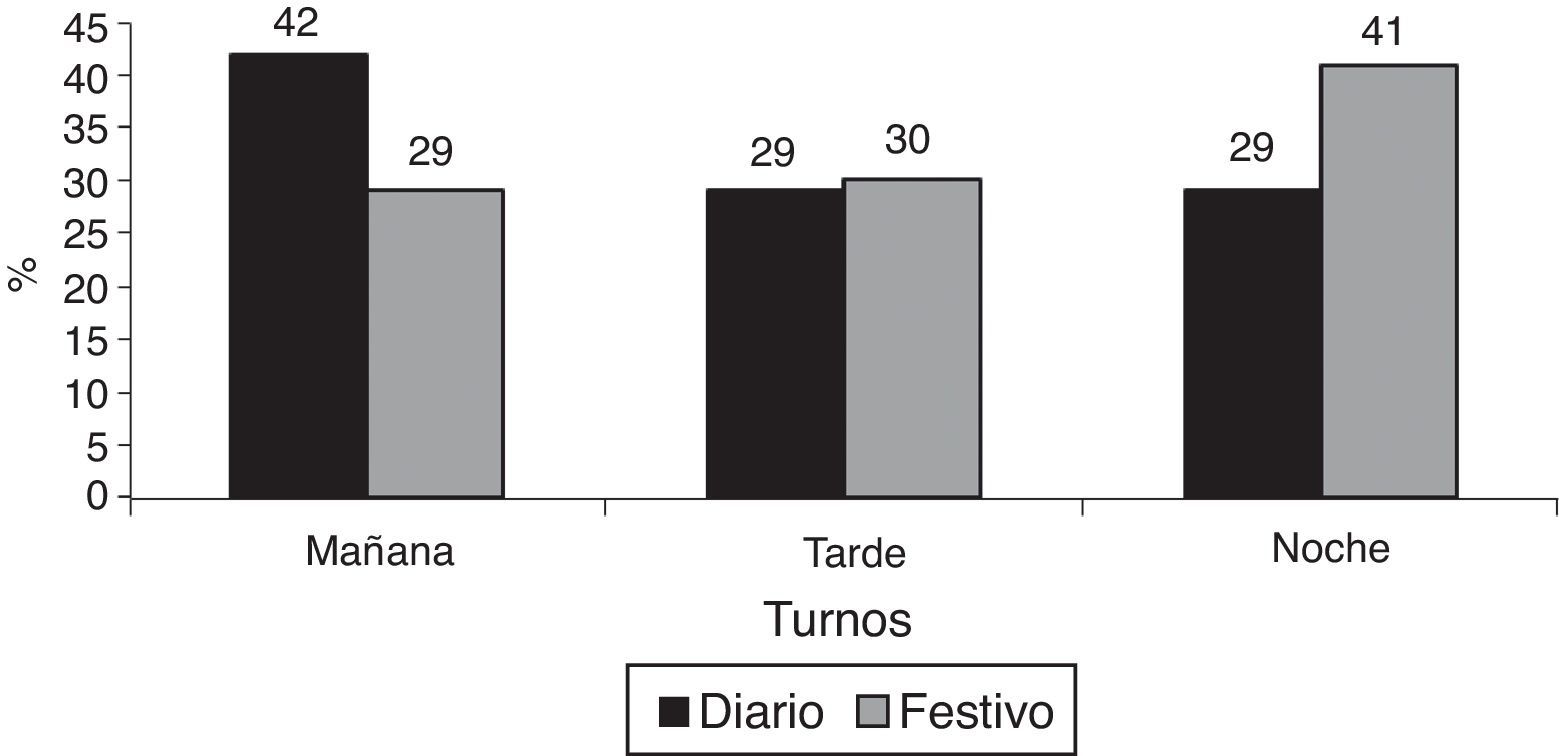
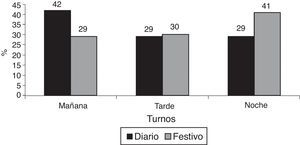
Por otra parte, cuando analizamos el histograma de horario de ingresos observamos que existía una diferencia significativa, con un mayor porcentaje de ingresos en el turno de mañana de los días de diario (los pacientes de cirugía programada estaban excluidos) frente a un mayor porcentaje de ingresos en el turno de noche de los fines de semana y festivos (fig. 2).
DiscusiónLos principales hallazgos del estudio son que aunque en ambos grupos la supervivencia de los pacientes es mayor que la predicha por los indicadores de gravedad empleados, los pacientes que ingresan en UCI los días de diario tienen un mejor pronóstico que los que lo hacen en fines de semana o festivos.
Nuestros resultados coinciden con otros publicados previamente, que analizan la franja horaria del momento de ingreso y el pronóstico de los pacientes que ingresan en la UCI. Bhonagiri et al.1 encuentran una mortalidad en la UCI inferior en el grupo in hours (de 18:00 a 05:59) que en el after hours (de 06:00 a 17:59h), 9,1 vs. 10,8%, con p<0,001, y Kuijsten et al.2 hallan un mayor riesgo de fallecer los fines de semana frente a los días de diario. Sin embargo, Ju et al.14, aunque describen una diferencia en la mortalidad entre el turno de noche y el de día (OR 1,72; IC 95% 1,118-2,74), no la encuentran cuando comparan fines de semana vs. días de diario. Nwosu et al.15 describen una diferencia en la mortalidad en los pacientes ingresados en UCI en fines de semana frente a días de diario, pero esta diferencia no resultó significativa. Laupland et al.16 tampoco encuentran diferencias en la mortalidad hospitalaria de los ingresos en UCI por la noche, sábados y domingos frente al turno de día entre semana. En el metaanálisis de Cavallazzi et al.17 no existe una asociación para los ingresos en UCI en horas nocturnas, aunque sí para los pacientes ingresados los fines de semana.
En otros ámbitos también existen diferencias en los resultados. Freemantle et al. encuentran una mayor mortalidad hospitalaria cuando los pacientes ingresan en el hospital los fines de semana comparada con la hallada los días de entre semana3, también en pacientes con síndrome coronario agudo con elevación de ST18, pacientes sometidos a cirugía programada19 o ingresos en Urgencias20, pero no se consiguió demostrar la asociación del momento del ingreso con la mortalidad como en el estudio de Fonarow et al.21 en pacientes ingresados por insuficiencia cardiaca o en el de Carr et al.22 para pacientes traumatológicos.
Se han planteado varias hipótesis que expliquen esta diferencia en la mortalidad, fundamentalmente basadas en las diferencias en la organización de los turnos, con o sin presencia de intensivistas o dependiendo de la experiencia del intensivista de guardia (residente vs. adjunto) en las unidades para atender al paciente grave a su ingreso. En un metaanálisis llevado a cabo por Wilcox et al.5 se demuestra una diferencia significativa cuando se compara high intensity staffing, donde se traslada al paciente a una UCI llevada por un intensivista vs. low intensity staffing, donde no hay intensivista como tal, con una mayor supervivencia en UCI en el grupo de high intensity staffing, con un RR 0,81 (IC 95% 0,68-0,96), pero cuando se analiza el modelo de intensivista las 24h frente a cobertura por intensivista solo en el turno de día no se encuentra una reducción de la mortalidad (RR 0,88; IC 95% 0,7-1,1). Otra hipótesis se basa en la gravedad del paciente al ingreso, siendo mayor en los pacientes que ingresan en horario nocturno, como en el estudio de Ju et al.14, donde el APACHE II alto (>8) vs. APACHE II bajo (<8) es una variable independiente de mortalidad (OR 1,113; p<0,001).
En nuestro estudio, los pacientes que ingresan en off-hours tenían mayor gravedad al ingreso por SAPS 3 y menos personal médico para su atención (un solo intensivista de guardia), lo que concuerda con las hipótesis planteadas previamente.
Un hecho que nos diferencia de otras unidades es la actividad «UCI sin paredes», que se basa en la detección precoz del paciente en riesgo en el hospital, fuera de la UCI, y que nos permite intervenir sobre él antes de que aparezcan los fracasos orgánicos. En un estudio before-after publicado por nuestro grupo11 se demostró un beneficio en cuanto a la evolución clínica de los pacientes intervenidos, una mejor gestión de los recursos sanitarios disponibles y un descenso de la mortalidad en UCI de los pacientes ingresados en el periodo de implantación del proyecto (OR 0,42; IC 95% 0,18-0,98; p=0,04).
Por este motivo planteamos la hipótesis secundaria de que la mayor probabilidad de buen pronóstico podría ser debida a una identificación más precoz de la gravedad y un ingreso más precoz en la UCI. Con el fin de encontrar una posible relación de esta actividad con los resultados comparamos en el grupo off-hours los 2 subgrupos: 1 (turno de noche de los días de diario) y 2 (fin de semana y festivos), donde en ambos solo está el intensivista de guardia y que solo se diferencian por la actividad «UCI sin paredes» realizada en turno de mañana de los días de diario y no en fines de semana ni en festivos. Lo que encontramos fue que a igualdad de gravedad por SAPS 3, la mortalidad en UCI fue mayor de forma significativa en los pacientes que ingresaron en el subgrupo 2, y en el análisis multivariable se observa que las variables asociadas de forma independiente con la mortalidad hospitalaria fueron el SAPS 3 y pertenecer al subgrupo 2.
Estos resultados apoyarían la teoría de que la detección precoz de los pacientes potencialmente graves y la consecuente mayor supervivencia de estos11,23–26 podría influir, entre otros factores, en la menor mortalidad en el subgrupo 1 frente al subgrupo 2, puesto que los fines de semana y festivos no se realiza dicha actividad, ingresando los pacientes más tarde y, por lo tanto, con peor pronóstico. Esto último lo vemos reflejado en el histograma de horario de ingresos, donde vemos que existe un mayor porcentaje de ingresos en el turno de mañana de los días de diario (los pacientes de cirugía programada están excluidos), frente a un mayor porcentaje de ingresos en el turno de noche de los fines de semana y festivos (fig. 2).
El presente estudio tiene limitaciones derivadas de ser realizado en un único centro. Por otra parte, por su carácter no intervencionista no se puede demostrar la hipótesis secundaria de nuestro trabajo y solo apoyar la posibilidad de una relación entre la actividad «UCI sin paredes», entre otros factores, y la menor mortalidad en los subgrupos analizados, ni si existe una diferencia real en el tiempo entre la detección de la gravedad y el momento de ingreso en UCI. Sin embargo, plantea la hipótesis de trabajo de que la ampliación del sistema «UCI sin paredes» al periodo del fin de semana podría influir en un mejor pronóstico de los pacientes.
Otra limitación consiste en haber utilizado el SAPS 3 como indicador de gravedad en el momento del ingreso en la UCI, que en poblaciones con bajo número de fallos orgánicos sobrestima la mortalidad predicha y podría explicar la gran diferencia entre la mortalidad hospitalaria predicha y la real27.
ConclusiónIngresar en el grupo off-hours se asocia de forma independiente con la mortalidad. El ingreso en festivo se asocia de forma independiente con la mortalidad, independientemente del turno en que se produzca el ingreso los días de diario.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Álvaro Castellanos por su ayuda en la elaboración del manuscrito.