Analizar los factores asociados a la activación del equipo de asistencia al trauma grave (EATG) en pacientes que ingresan en la Unidad de Cuidados Intensivos (UCI), medir su repercusión en los tiempos de asistencia, y analizar los grupos de pacientes según activación y nivel de afectación anatómica.
DiseñoEstudio de cohortes prospectivo del trauma grave que ingresan en UCI. Desde junio 2017 a mayo 2019. Factores de riesgo de la activación analizados con regresión logística y árbol de clasificación tipo CART.
ÁmbitoUCI hospital de segundo nivel.
PacientesPacientes ingresados de forma consecutiva.
IntervencionesNinguna.
Variables de intereses principalesActivación del EATG. Variables demográficas. Puntuación de la gravedad de la lesión (ISS), intencionalidad, mecanismo, tiempos de asistencia, complicaciones evolutivas y mortalidad.
ResultadosIngresaron un total de 188 pacientes (46,8% de activación EATG), edad mediana de 52 (37-64) años (activados 47 (27-62) vs. no activados 55 (42-67) p = 0,023), varones 84,0%. No diferencias en la mortalidad según activación. El modelo logístico encuentra como factores: la atención (16,6 [2,1-13,2]) e intubación prehospitalaria (4,2 [1,8-9,8]) y, la lesión grave de extremidades inferiores (4,4 [1,6-12,3]). Padecer una caída accidental (0,2 [0,1-0,6]) hace menos probable la activación. El modelo CART selecciona el tipo de mecanismo del traumatismo y es capaz de separar los traumatismos de alta y baja energía.
ConclusionesLos factores asociados con activación del ETAG fueron la atención prehospitalaria, requerir intubación previa, mecanismos de alta energía y lesiones graves de extremidades inferiores. Menores tiempos de asistencia si activación sin influir en la mortalidad. Debemos mejorar la activación en pacientes mayores con traumatismos de baja energía y sin atención prehospitalaria.
To analyse the factors associated with the activation of the severe trauma care team (STAT) in patients admitted to the ICU, to measure its impact on care times, and to analyse the groups of patients according to activation and level of anatomical involvement.
DesignProspective cohort study of severe trauma admitted to the ICU. From June 2017 to May 2019. Risk factors for the activation of the STAT analysed with logistic regression and CART type classification tree.
SettingSecond level hospital ICU.
PatientsPatients admitted consecutively.
InterventionsNo.
Main variables of interestSTAT activation, demographic variables, injury severity (ISS), intentionality, mechanism, assistance times, evolutionary complications, and mortality.
ResultsA total of 188 patients were admitted (46.8% of STAT activation), median age of 52 (37–64) years (activated 47 (27–62) vs. not activated 55 (42–67), p = 0.023), males 84.0%. No difference in mortality according to activation. The logistic model finds as factors: care (16.6 (2.1–13.2)) and prehospital intubation (4.2 (1.8–9.8)) and severe lower extremity injury (4.4 (1.6–12.3)). Accidental fall (0.2 (0.1–0.6)) makes activation less likely. The CART model selects the type of trauma mechanism and can separate high and low energy trauma.
ConclusionsFactors associated with STAT activation were prehospital care, requiring prior intubation, high-energy mechanisms, and severe lower extremity injuries. Shorter care times if activated without influencing mortality. We must improve activation in older patients with low-energy trauma and without prehospital care.
La patología traumática es una de las causas principales de mortalidad y discapacidad entre la población más joven1. Para disminuir estos efectos adversos se deben planificar y organizar de forma integral de equipos de atención al trauma grave (EATG)2. A pesar de la importancia de los EATG, no existe un consenso ni a nivel nacional ni internacional, de cómo debe organizarse dicha asistencia tanto en la fase prehospitalaria como hospitalaria3,4.
Disponer de un EATG multidisciplinar cohesionado a nivel hospitalario, con la presencia de un líder que distribuya las tareas por roles entre los diferentes especialistas (médicos de urgencias, intensivistas, anestesistas, cirujanos y traumatólogos, enfermería, etc.) ha demostrado reducir el tiempo de asistencia y aumentar la probabilidad de supervivencia entre los pacientes traumáticos más graves5,6.
La implicación de las Unidades de Cuidados Intensivos (UCI) formando parte del EATG participando en la asistencia inicial, mejorando los tiempos de asistencia hasta su traslado definitivo y cuidados posteriores es un elemento básico en la mejora de la calidad asistencial del paciente traumático grave2.
La existencia de protocolos de activación basados en la identificación de la inestabilidad del paciente según sus alteraciones fisiológicas (hemodinámicas, neurológicas y respiratorias) y del reconocimiento de lesiones específicas según su gravedad, ayudan a una correcta activación de los EATG minimizando el infra y sobretriage. Es importante remarcar que la clave principal de la activación recae en el criterio médico de la atención prehospitalaria y en urgencias7,8.
Cuando un hospital implanta un EATG debe contar con mecanismos de monitorización de su actividad y analizar los puntos que permitan mejorar la calidad asistencial5,9.
Los objetivos de nuestro trabajo son evaluar los factores asociados a la activación del EATG en los pacientes que ingresan en UCI, medir su repercusión en los tiempos de asistencia, y analizar los grupos de pacientes según su activación y nivel de afectación anatómica.
Material y métodosEstudio prospectivo observacional entre junio de 2017 y mayo de 2019 de pacientes ingresados en una UCI polivalente del hospital Arnau de Vilanova de Lleida. Nuestro centro está catalogado de nivel IIb al poder dar asistencia al trauma grave (quirófano de urgencias, radiología convencional con tomografía axial computarizada [TAC], cirugía general y ortopédica) con una unidad de UCI y neurocirugía las 24 horas al día.
Se comunicó al comité de ética del hospital la realización del estudio (Número CEIC-1997). Se determinó que no era necesario el consentimiento informado de los pacientes ya que los datos recogidos eran imprescindibles para su diagnóstico y seguimiento clínico. Se aseguró en todo momento el anonimato de los pacientes.
Criterios de inclusión: todos los pacientes mayores de 16 años de causa traumática ingresados en UCI más de 24 horas. Criterios de exclusión: pacientes asistidos o trasladados a otro centro hospitalario o datos incompletos.
Protocolo de activaciónLa activación del EATG corre a discrecionalidad del médico de urgencias tras comunicación previa de los servicios de emergencias extrahospitalarios o tras una valoración primaria en el área de reanimación. El protocolo identifica las lesiones consideradas como específicas y la inestabilidad del paciente (ver definiciones en siguientes párrafos) como indicadores de activación. El equipo de EATG está formado inicialmente por el médico de urgencias, intensivista, traumatólogo y cirujano general. Se comparan los pacientes traumáticos graves ingresados en UCI asistidos por un EATG respecto los que son asistidos íntegramente por el servicio de urgencias e ingresan posteriormente a criterio del médico intensivista. Todos los pacientes fueron tratados según los principios de la «advanced trauma life support» (ATLS).
Variables presentes a la llegada a UrgenciasA su llegada a Urgencias, un paciente se define como inestable si presenta al menos una de las siguientes condiciones: inestabilidad hemodinámica (hipotensión [TAS < 90 mmHg], necesidad de transfusión de hemoderivados y/o parada cardiorrespiratoria; respiratoria [SO2 < 90% y/o ventilación mecánica] y neurológica [GCS ≤ 8])10. Se establecen como lesiones específicas de activación del EATG aquellas que implican fractura craneal, lesión facial o en cuello que pueden obstruir la vía aérea, tórax y pelvis inestable, ≥ 2 fracturas de huesos largos o amputaciones y las heridas penetrantes en tórax, abdomen o cuello 11.
Variables recogidas al ingreso en UCILas variables se recogieron mediante el formulario electrónico (retrauci.org) que incluye datos demográficos (sexo y edad) y consumo de fármacos antitrombóticos (antiagregantes y anticoagulantes); tipo de traumatismo (cerrado o penetrante) así como su mecanismo e intencionalidad. Tipo de atención extrahospitalaria (sistema de emergencia, ambulancia convencional o propios medios) y manejo de vía aérea.
Se recogieron las variables de frecuencia respiratoria y saturación, tensión arterial y nivel neurológico (GCS) para el cálculo (RTS)12. Se registraron las lesiones traumáticas según Abbreviated Injury Scale (AIS 2005) update 2008 para el cálculo de la gravedad anatómica (MAIS, ISS, NISS)13. La probabilidad de supervivencia se calculó según metodología TRISS14.
Los fracasos orgánicos se definieron como hemodinámico (PAS < 90 mmHg que precisa aporte de volemia, hemoderivados y soporte activo); coagulopatía asociada al trauma es aquel con un aumento del tiempo de protrombina o tromboplastina parcial activada 1,5 veces sobre el control o valores de fibrinógeno < 150 mg/dL o trombopenia < 100.000 μL en las primeras 24 horas; Insuficiencia respiratoria (PO2/FiO2 < 200) y fracaso renal según clasificación RIFLE con tres niveles de disfunción renal aguda: Riesgo, Injuria y Fracaso según los cambios en los niveles plasmáticos de creatinina o ritmo de diuresis15.
Se incluyen tipo de asistencia requerida según necesidad y tipo de cirugía en las primeras 24 horas, administración de hemoderivados, ventilación mecánica, y técnicas de neuromonitorización (PIC).
Se realizó seguimiento de la estancia y mortalidad a 30 días tanto en la UCI como durante su ingreso en planta de hospitalización.
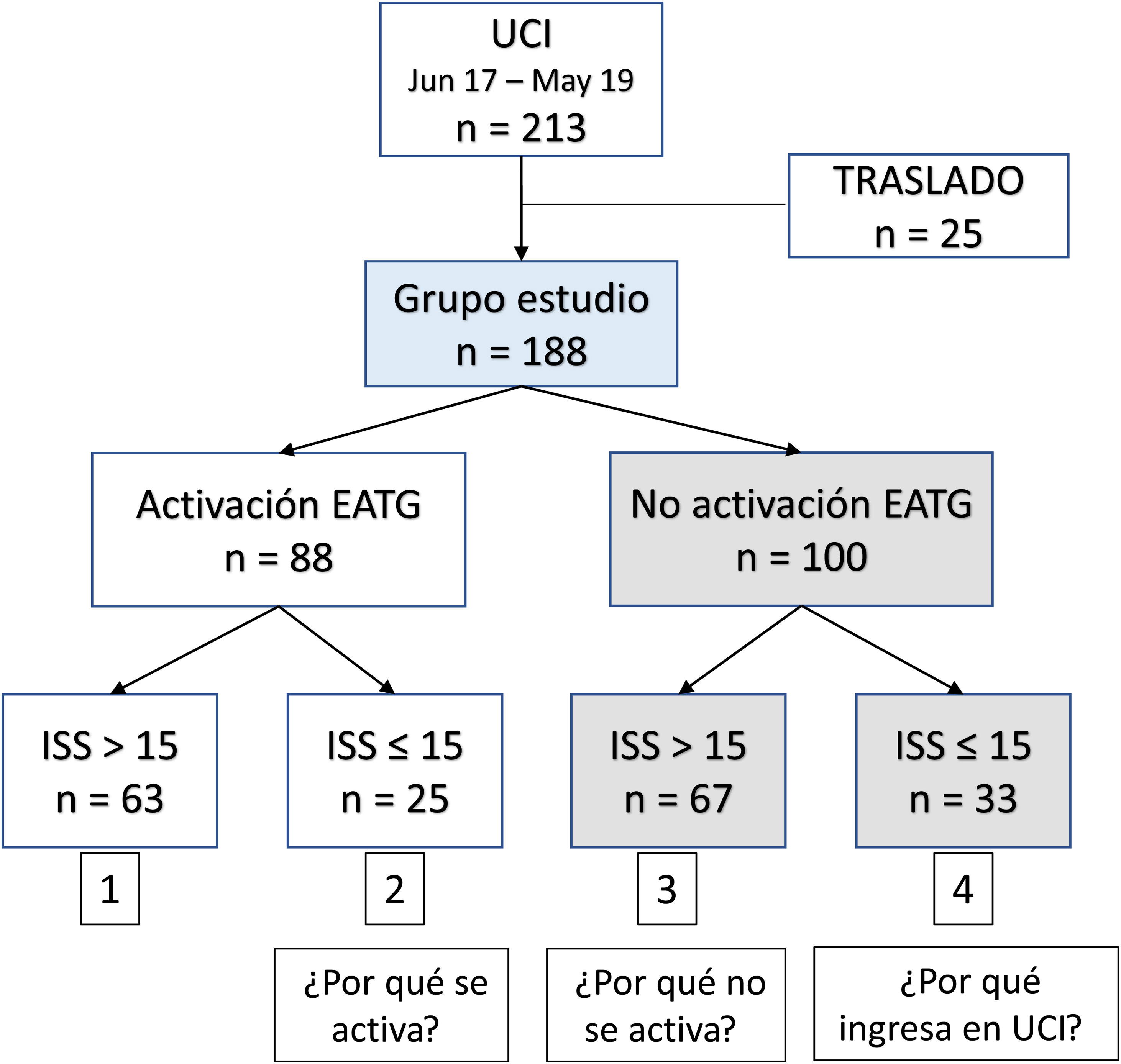
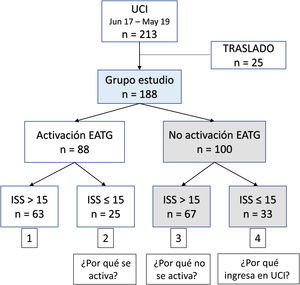
Según activación del EATG y la puntuación de la gravedad de la lesión (ISS) (punto corte de 15) se establecieron cuatro grupos de pacientes:1 activado e ISS > 15,2 activado e ISS ≤ 15,3 no activado e ISS > 15, y4 no activado e ISS ≤ 15.
Se midieron los tiempos en minutos de: tiempo TAC (desde ingreso en Urgencias a la realización del TAC), tiempo UCI (desde ingreso en Urgencias a la llegada a UCI), y tiempo quirófano (desde ingreso en Urgencias a la llegada al quirófano).
Análisis estadísticoLas variables se describieron como mediana (intervalo intercuartil) o como porcentaje según tipo de variable. La comparación entre grupos se realizó con las pruebas de Mann-Whitney o X2 (significación estadística con p < 0,05). Se realizó un modelo de regresión logística binaria multivariante con variable resultado la activación del EATG. Se incluyeron las variables según su significación en el análisis univariante. Se utilizó un sistema de selección por pasos para la selección definitiva de las variables incluidas en el modelo. También se realizó un modelo multivariante basado en árboles de clasificación tipo Clasiffication and Regression Tree (CART) incluyendo las mismas variables y utilizando como criterio de parada un número mínimo de registros de 25 en el nodo terminal y un sistema de validación interna cruzada16. Cálculos realizados con el paquete estadístico SPSS (v.23).
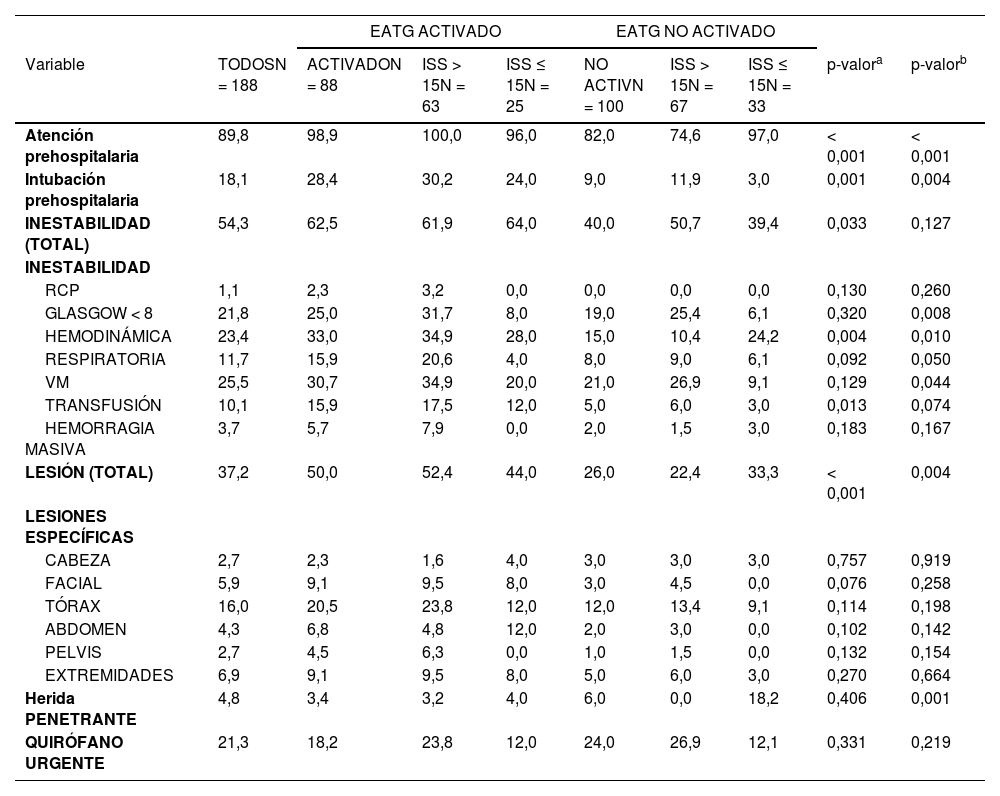
ResultadosEl grupo de estudio lo forman 188 pacientes (fig. 1). El ingreso en UCI fue precedido en 88 pacientes (41,3%) por la activación del EATG. La mortalidad general fue del 10,1%. En la tabla 1 se muestran las características demográficas y del tipo de traumatismo. En la tabla 2 se observan las condiciones de inestabilidad y del tipo de lesión valorados a la llegada a Urgencias, y en la tabla 3 los procedimientos y cirugías realizados.
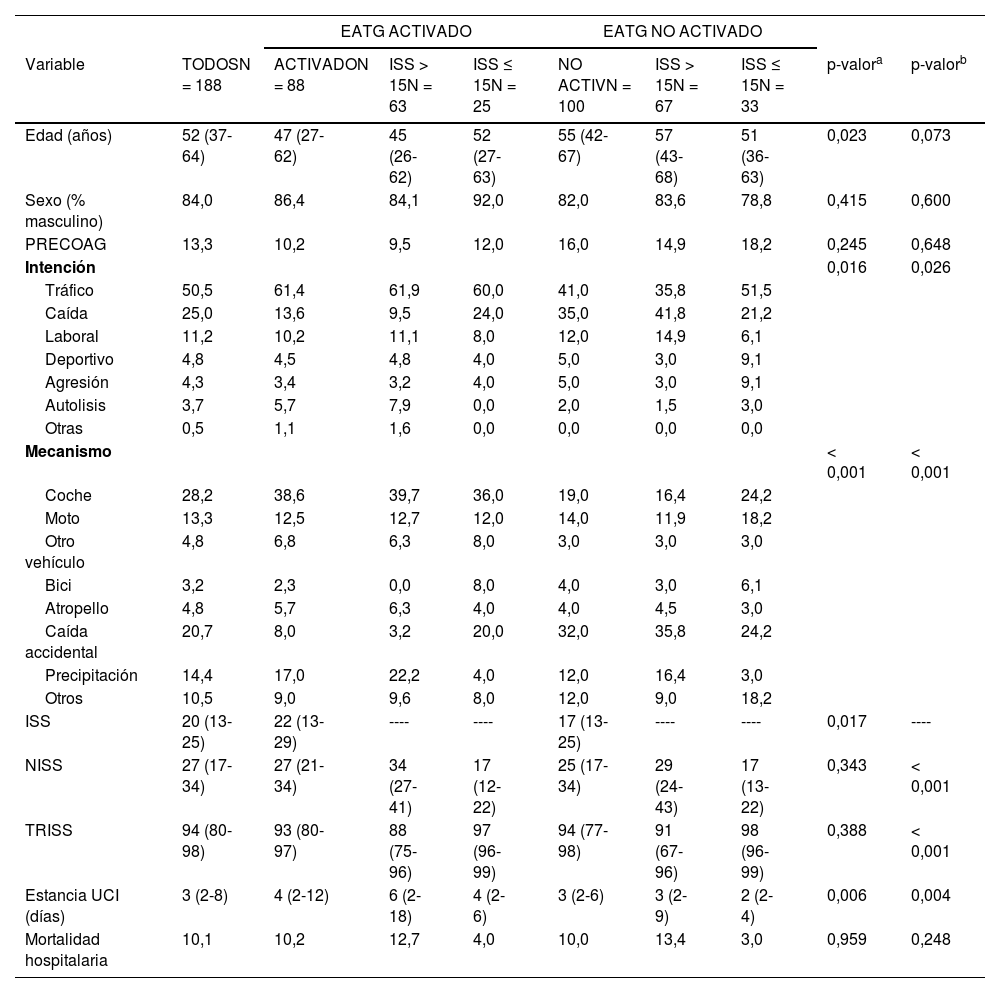
Características demográficas de pacientes traumáticos con ingreso en UCI (n = 188) según activación y puntuación ISS
| EATG ACTIVADO | EATG NO ACTIVADO | ||||||||
|---|---|---|---|---|---|---|---|---|---|
| Variable | TODOSN = 188 | ACTIVADON = 88 | ISS > 15N = 63 | ISS ≤ 15N = 25 | NO ACTIVN = 100 | ISS > 15N = 67 | ISS ≤ 15N = 33 | p-valora | p-valorb |
| Edad (años) | 52 (37-64) | 47 (27-62) | 45 (26-62) | 52 (27-63) | 55 (42-67) | 57 (43-68) | 51 (36-63) | 0,023 | 0,073 |
| Sexo (% masculino) | 84,0 | 86,4 | 84,1 | 92,0 | 82,0 | 83,6 | 78,8 | 0,415 | 0,600 |
| PRECOAG | 13,3 | 10,2 | 9,5 | 12,0 | 16,0 | 14,9 | 18,2 | 0,245 | 0,648 |
| Intención | 0,016 | 0,026 | |||||||
| Tráfico | 50,5 | 61,4 | 61,9 | 60,0 | 41,0 | 35,8 | 51,5 | ||
| Caída | 25,0 | 13,6 | 9,5 | 24,0 | 35,0 | 41,8 | 21,2 | ||
| Laboral | 11,2 | 10,2 | 11,1 | 8,0 | 12,0 | 14,9 | 6,1 | ||
| Deportivo | 4,8 | 4,5 | 4,8 | 4,0 | 5,0 | 3,0 | 9,1 | ||
| Agresión | 4,3 | 3,4 | 3,2 | 4,0 | 5,0 | 3,0 | 9,1 | ||
| Autolisis | 3,7 | 5,7 | 7,9 | 0,0 | 2,0 | 1,5 | 3,0 | ||
| Otras | 0,5 | 1,1 | 1,6 | 0,0 | 0,0 | 0,0 | 0,0 | ||
| Mecanismo | < 0,001 | < 0,001 | |||||||
| Coche | 28,2 | 38,6 | 39,7 | 36,0 | 19,0 | 16,4 | 24,2 | ||
| Moto | 13,3 | 12,5 | 12,7 | 12,0 | 14,0 | 11,9 | 18,2 | ||
| Otro vehículo | 4,8 | 6,8 | 6,3 | 8,0 | 3,0 | 3,0 | 3,0 | ||
| Bici | 3,2 | 2,3 | 0,0 | 8,0 | 4,0 | 3,0 | 6,1 | ||
| Atropello | 4,8 | 5,7 | 6,3 | 4,0 | 4,0 | 4,5 | 3,0 | ||
| Caída accidental | 20,7 | 8,0 | 3,2 | 20,0 | 32,0 | 35,8 | 24,2 | ||
| Precipitación | 14,4 | 17,0 | 22,2 | 4,0 | 12,0 | 16,4 | 3,0 | ||
| Otros | 10,5 | 9,0 | 9,6 | 8,0 | 12,0 | 9,0 | 18,2 | ||
| ISS | 20 (13-25) | 22 (13-29) | ---- | ---- | 17 (13-25) | ---- | ---- | 0,017 | ---- |
| NISS | 27 (17-34) | 27 (21-34) | 34 (27-41) | 17 (12-22) | 25 (17-34) | 29 (24-43) | 17 (13-22) | 0,343 | < 0,001 |
| TRISS | 94 (80-98) | 93 (80-97) | 88 (75-96) | 97 (96-99) | 94 (77-98) | 91 (67-96) | 98 (96-99) | 0,388 | < 0,001 |
| Estancia UCI (días) | 3 (2-8) | 4 (2-12) | 6 (2-18) | 4 (2-6) | 3 (2-6) | 3 (2-9) | 2 (2-4) | 0,006 | 0,004 |
| Mortalidad hospitalaria | 10,1 | 10,2 | 12,7 | 4,0 | 10,0 | 13,4 | 3,0 | 0,959 | 0,248 |
Valores expresados como porcentajes o mediana (rango intercuartil).
EATG: equipo de asistencia al trauma grave; ISS: Injury Severity Score; NISS: New Injury Severity Score; TRISS: Trauma and injury severity score. PRECOG: Tratamiento crónico con antiagregantes a anticoagulantes.
Criterios de activación según estabilidad y lesiones específicas presentes en Urgencias de pacientes traumáticos con ingreso en UCI (n = 188), según activación y puntuación ISS
| EATG ACTIVADO | EATG NO ACTIVADO | ||||||||
|---|---|---|---|---|---|---|---|---|---|
| Variable | TODOSN = 188 | ACTIVADON = 88 | ISS > 15N = 63 | ISS ≤ 15N = 25 | NO ACTIVN = 100 | ISS > 15N = 67 | ISS ≤ 15N = 33 | p-valora | p-valorb |
| Atención prehospitalaria | 89,8 | 98,9 | 100,0 | 96,0 | 82,0 | 74,6 | 97,0 | < 0,001 | < 0,001 |
| Intubación prehospitalaria | 18,1 | 28,4 | 30,2 | 24,0 | 9,0 | 11,9 | 3,0 | 0,001 | 0,004 |
| INESTABILIDAD (TOTAL) | 54,3 | 62,5 | 61,9 | 64,0 | 40,0 | 50,7 | 39,4 | 0,033 | 0,127 |
| INESTABILIDAD | |||||||||
| RCP | 1,1 | 2,3 | 3,2 | 0,0 | 0,0 | 0,0 | 0,0 | 0,130 | 0,260 |
| GLASGOW < 8 | 21,8 | 25,0 | 31,7 | 8,0 | 19,0 | 25,4 | 6,1 | 0,320 | 0,008 |
| HEMODINÁMICA | 23,4 | 33,0 | 34,9 | 28,0 | 15,0 | 10,4 | 24,2 | 0,004 | 0,010 |
| RESPIRATORIA | 11,7 | 15,9 | 20,6 | 4,0 | 8,0 | 9,0 | 6,1 | 0,092 | 0,050 |
| VM | 25,5 | 30,7 | 34,9 | 20,0 | 21,0 | 26,9 | 9,1 | 0,129 | 0,044 |
| TRANSFUSIÓN | 10,1 | 15,9 | 17,5 | 12,0 | 5,0 | 6,0 | 3,0 | 0,013 | 0,074 |
| HEMORRAGIA MASIVA | 3,7 | 5,7 | 7,9 | 0,0 | 2,0 | 1,5 | 3,0 | 0,183 | 0,167 |
| LESIÓN (TOTAL) | 37,2 | 50,0 | 52,4 | 44,0 | 26,0 | 22,4 | 33,3 | < 0,001 | 0,004 |
| LESIONES ESPECÍFICAS | |||||||||
| CABEZA | 2,7 | 2,3 | 1,6 | 4,0 | 3,0 | 3,0 | 3,0 | 0,757 | 0,919 |
| FACIAL | 5,9 | 9,1 | 9,5 | 8,0 | 3,0 | 4,5 | 0,0 | 0,076 | 0,258 |
| TÓRAX | 16,0 | 20,5 | 23,8 | 12,0 | 12,0 | 13,4 | 9,1 | 0,114 | 0,198 |
| ABDOMEN | 4,3 | 6,8 | 4,8 | 12,0 | 2,0 | 3,0 | 0,0 | 0,102 | 0,142 |
| PELVIS | 2,7 | 4,5 | 6,3 | 0,0 | 1,0 | 1,5 | 0,0 | 0,132 | 0,154 |
| EXTREMIDADES | 6,9 | 9,1 | 9,5 | 8,0 | 5,0 | 6,0 | 3,0 | 0,270 | 0,664 |
| Herida PENETRANTE | 4,8 | 3,4 | 3,2 | 4,0 | 6,0 | 0,0 | 18,2 | 0,406 | 0,001 |
| QUIRÓFANO URGENTE | 21,3 | 18,2 | 23,8 | 12,0 | 24,0 | 26,9 | 12,1 | 0,331 | 0,219 |
Valores expresados como porcentajes o mediana (rango intercuartil).
EATG: equipo de asistencia al trauma grave; RCP: reanimación cardiopulmonar; VM: ventilación mecánica.
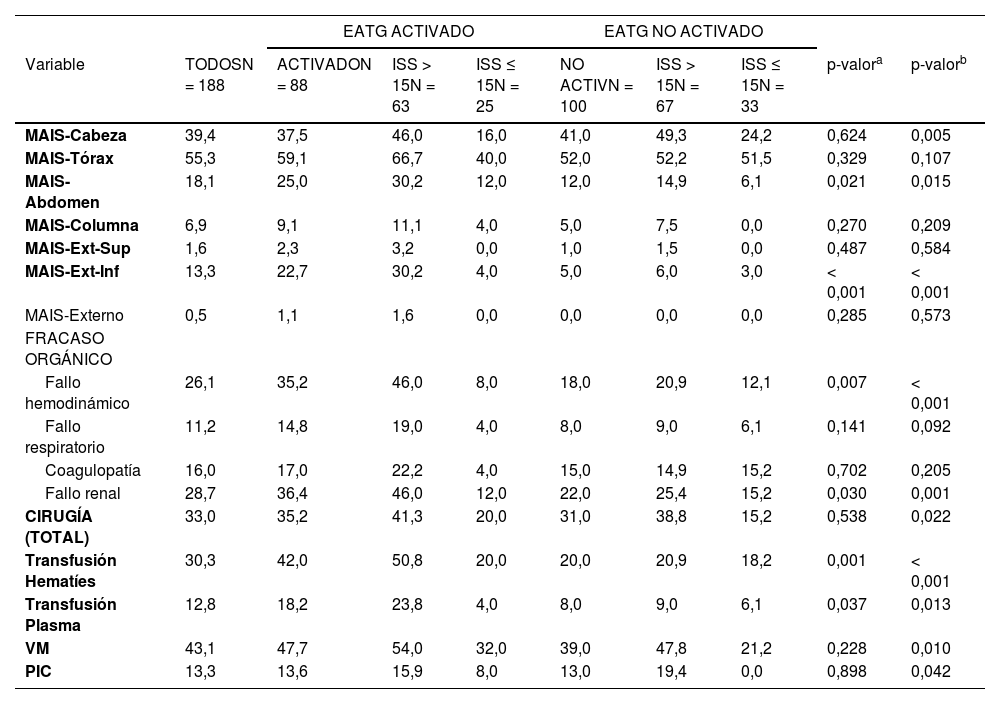
Alteración anatómica, fracasos orgánicos y procedimientos realizados en pacientes traumáticos con ingreso en UCI (n = 188), según activación y puntuación ISS
| EATG ACTIVADO | EATG NO ACTIVADO | ||||||||
|---|---|---|---|---|---|---|---|---|---|
| Variable | TODOSN = 188 | ACTIVADON = 88 | ISS > 15N = 63 | ISS ≤ 15N = 25 | NO ACTIVN = 100 | ISS > 15N = 67 | ISS ≤ 15N = 33 | p-valora | p-valorb |
| MAIS-Cabeza | 39,4 | 37,5 | 46,0 | 16,0 | 41,0 | 49,3 | 24,2 | 0,624 | 0,005 |
| MAIS-Tórax | 55,3 | 59,1 | 66,7 | 40,0 | 52,0 | 52,2 | 51,5 | 0,329 | 0,107 |
| MAIS-Abdomen | 18,1 | 25,0 | 30,2 | 12,0 | 12,0 | 14,9 | 6,1 | 0,021 | 0,015 |
| MAIS-Columna | 6,9 | 9,1 | 11,1 | 4,0 | 5,0 | 7,5 | 0,0 | 0,270 | 0,209 |
| MAIS-Ext-Sup | 1,6 | 2,3 | 3,2 | 0,0 | 1,0 | 1,5 | 0,0 | 0,487 | 0,584 |
| MAIS-Ext-Inf | 13,3 | 22,7 | 30,2 | 4,0 | 5,0 | 6,0 | 3,0 | < 0,001 | < 0,001 |
| MAIS-Externo | 0,5 | 1,1 | 1,6 | 0,0 | 0,0 | 0,0 | 0,0 | 0,285 | 0,573 |
| FRACASO ORGÁNICO | |||||||||
| Fallo hemodinámico | 26,1 | 35,2 | 46,0 | 8,0 | 18,0 | 20,9 | 12,1 | 0,007 | < 0,001 |
| Fallo respiratorio | 11,2 | 14,8 | 19,0 | 4,0 | 8,0 | 9,0 | 6,1 | 0,141 | 0,092 |
| Coagulopatía | 16,0 | 17,0 | 22,2 | 4,0 | 15,0 | 14,9 | 15,2 | 0,702 | 0,205 |
| Fallo renal | 28,7 | 36,4 | 46,0 | 12,0 | 22,0 | 25,4 | 15,2 | 0,030 | 0,001 |
| CIRUGÍA (TOTAL) | 33,0 | 35,2 | 41,3 | 20,0 | 31,0 | 38,8 | 15,2 | 0,538 | 0,022 |
| Transfusión Hematíes | 30,3 | 42,0 | 50,8 | 20,0 | 20,0 | 20,9 | 18,2 | 0,001 | < 0,001 |
| Transfusión Plasma | 12,8 | 18,2 | 23,8 | 4,0 | 8,0 | 9,0 | 6,1 | 0,037 | 0,013 |
| VM | 43,1 | 47,7 | 54,0 | 32,0 | 39,0 | 47,8 | 21,2 | 0,228 | 0,010 |
| PIC | 13,3 | 13,6 | 15,9 | 8,0 | 13,0 | 19,4 | 0,0 | 0,898 | 0,042 |
Valores expresados como porcentajes.
AIS: Abbreviated Injury Scale; MAIS: valores de AIS ≥ 3; COT: cirugía ortopédica y traumatológica; EATG: equipo de asistencia al trauma grave; VM: ventilación mecánica; PIC: monitorización de presión intracraneal.
En las tablas 1 a 3 se observan las diferencias (columnas en gris) de las variables estudiadas entre los grupos con activación o no del EATG. Los pacientes que activaron el EATG fueron más jóvenes, tuvieron un mayor porcentaje de atención médica prehospitalaria, sufrieron traumatismos de alta energía (tráfico), menos caídas accidentales de baja energía, mayor afectación de abdomen y de extremidades inferiores, mayor repercusión en fallos orgánicos; y una mayor necesidad de transfusión de concentrados de hematíes y plasma. Se les realizaron más intervenciones de neurocirugía y traumatología. Presentaron una mayor gravedad según ISS y mayor estancia en UCI. No se encontraron diferencias en la mortalidad (10,2 vs. 10,0%, p = 0,959).
Grupos de pacientes según activación y puntuación ISSComo se aprecia en la figura 1 se estudiaron cuatro grupos de pacientes según activación del EATG y la puntuación ISS. En las tablas 1 a 3 se observan las diferencias encontradas (columnas en fondo blanco).
Los pacientes del primer grupo (activación e ISS > 15) se caracteriza por ser más jóvenes, una mayor atención prehospitalaria, traumatismos de alta energía, con mayor repercusión fisiológica y orgánica.
El segundo grupo (activación e ISS ≤ 15) tiene valores similares en edad y atención prehospitalaria pero una menor repercusión fisiológica y orgánica.
El tercer grupo (no activación e ISS > 15) corresponde a pacientes más mayores, con un menor porcentaje de atención prehospitalaria, mayor proporción de caídas accidentales de baja energía, mayor afectación neurológica. Necesitan más neurocirugía (incluso de craneotomías descompresivas) pero con menor repercusión orgánica que el primer grupo.
El cuarto grupo (no activación e ISS ≤ 15) son pacientes con mayor estabilidad fisiológica y orgánica. Presentan más lesiones penetrantes (incluso más mecanismo de arma blanca), poca alteración neurológica, mayor afectación de tórax, y menor necesidad de procedimientos.
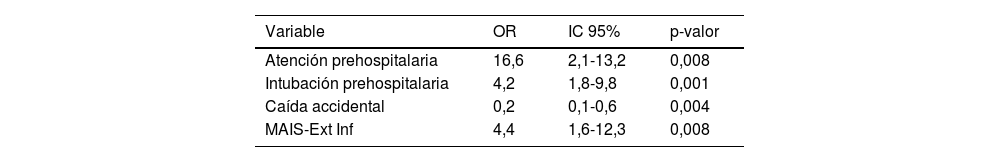
Factores asociados a la activación EATGEn la tabla 4 se muestran los factores asociados a la activación del EATG en el modelo de regresión logística. Se destaca que el padecer una caída accidental es un factor que hace menos probable la activación. La atención e intubación prehospitalaria son factores que propician la activación y, la lesión grave de extremidades inferiores también favorece la activación.
Modelo de regresión logística de factores que influyen en la activación del equipo de atención al trauma grave (EATG)
| Variable | OR | IC 95% | p-valor |
|---|---|---|---|
| Atención prehospitalaria | 16,6 | 2,1-13,2 | 0,008 |
| Intubación prehospitalaria | 4,2 | 1,8-9,8 | 0,001 |
| Caída accidental | 0,2 | 0,1-0,6 | 0,004 |
| MAIS-Ext Inf | 4,4 | 1,6-12,3 | 0,008 |
MAIS: valores de AIS ≥ 3; OR: odds ratios; IC: intervalo de confianza.
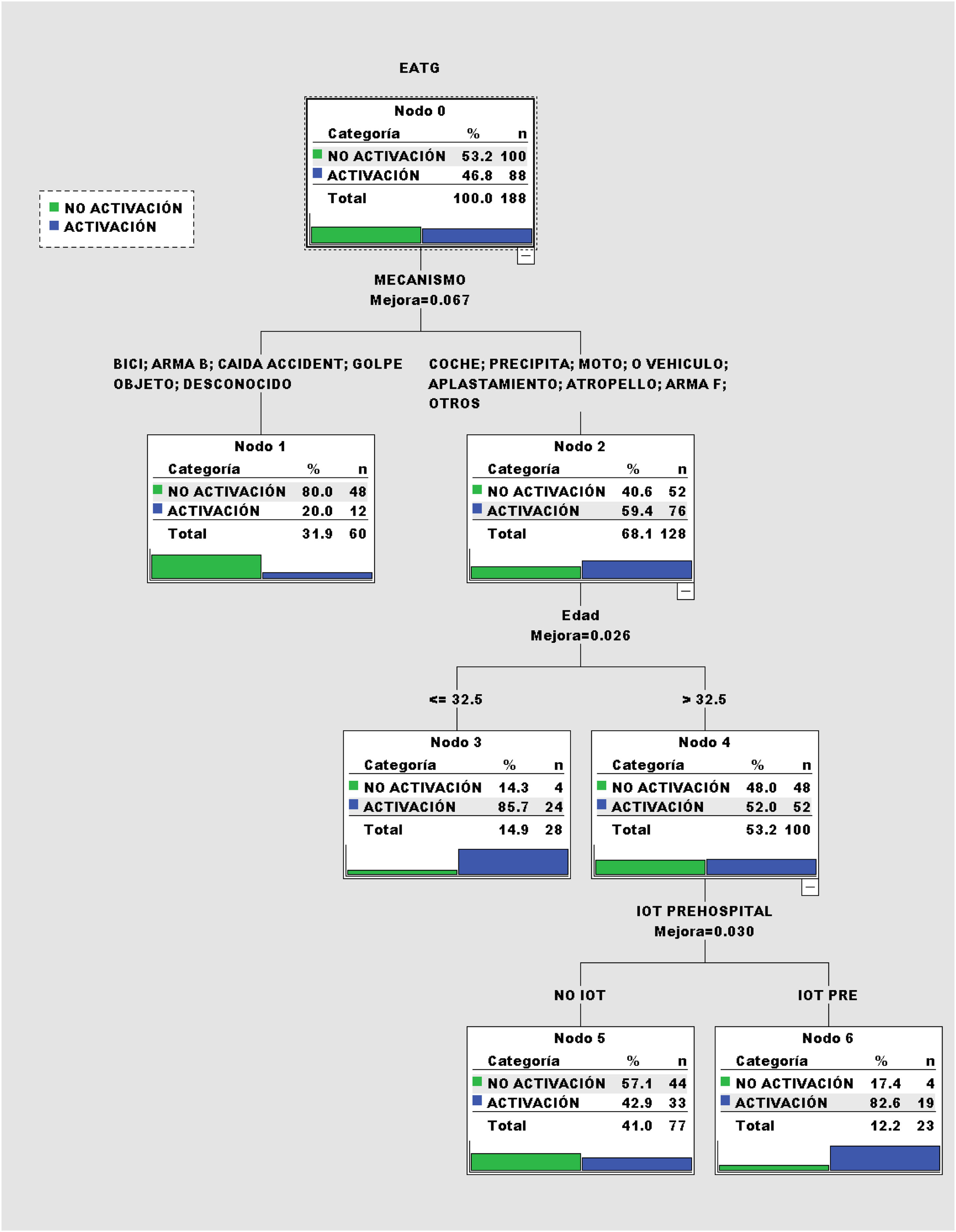
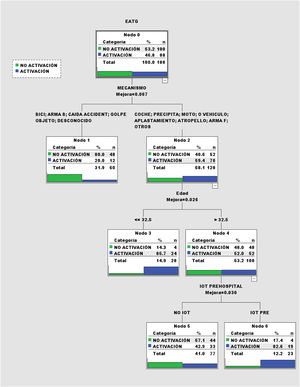
El modelo de árbol de clasificación CART (fig. 2) selecciona como primera variable la del tipo de mecanismo del traumatismo y se observa que es capaz de separar los traumatismos de alta y baja energía. En el grupo de alta energía selecciona la edad (punto de corte de 32,5 años) y en los más mayores los diferencia según IOT prehospitalaria. Obtiene cuatro grupos de pacientes con probabilidades de activación del EATG entre 20,0 y 82,6%.
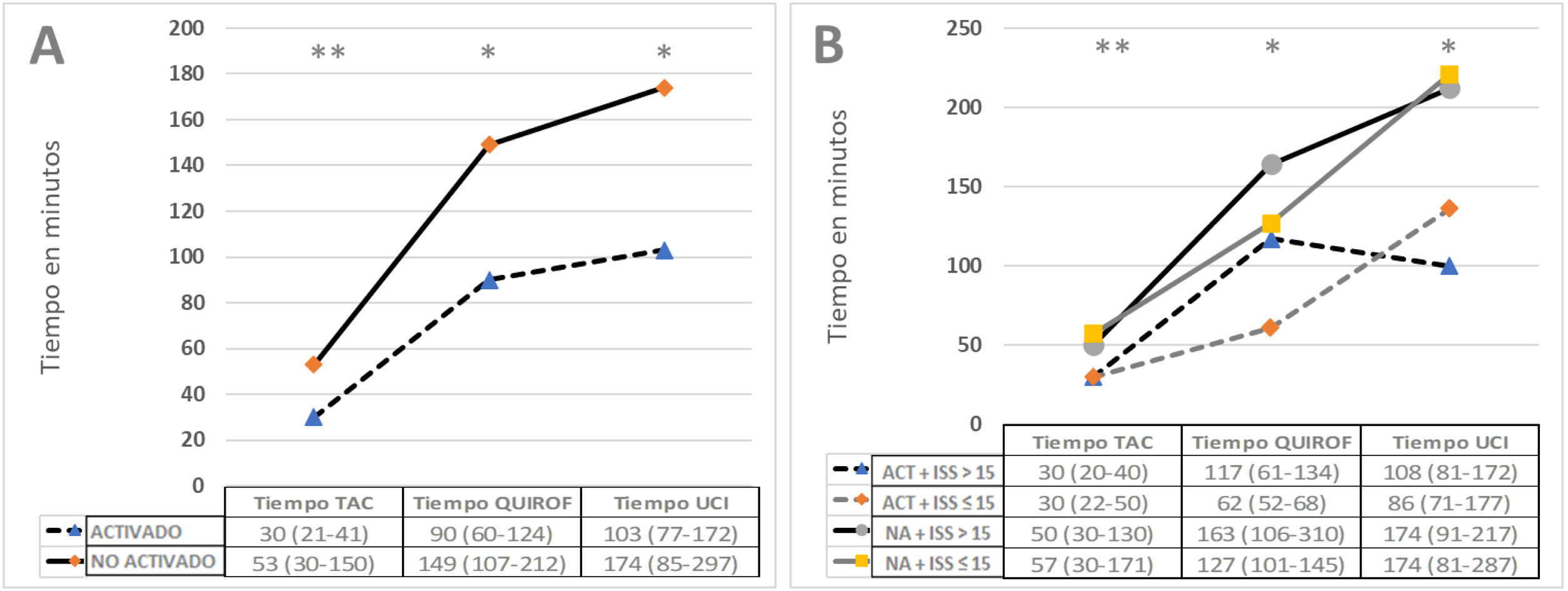
Estudio de tiempos de actuaciónEn la figura 3 se muestran los resultados de los tiempos de actuación según grupos de activación-no activación (A) y según los cuatro grupos descritos. La activación reduce todos los tiempos de actuación. Al separar por los cuatro grupos, vemos que el que obtiene tiempos más reducidos es el grupo 2 (activación e ISS ≤ 15) y el que los presenta más largos es el grupo 3 (no activación e ISS > 15).
Tiempos de atención (TAC, quirófano y UCI). Valores como medianas, en las tablas con intervalo intercuartil. (A) Diferenciados en grupo de activación y de no activación. (B) Diferenciados según activación y nivel de gravedad con punto de corte de ISS.
ACT: activado; NA: no activado.
Diferencias significativas (*) p < 0,05 y (**) p < 0,01 según test de Mann-Whitney o Kruskal-Wallis.
Este trabajo muestra la experiencia de la implantación de un EATG en un intento de mejorar la calidad asistencial a los pacientes traumáticos graves que finalmente ingresan en la UCI. Se analiza cuáles son los factores que intervienen en la activación del EATG, así como se consigue demostrar un acortamiento en los tiempos de asistencia cuando se activa el EATG.
Cualquier proceso asistencial debe ser monitorizado, evaluado y se deben buscar puntos de mejora17. Un factor clave en la correcta organización de un EATG es un correcto triage inicial basándonos en protocolos de activación actualizados donde se valora la severidad de los parámetros fisiológicos (GCS motor < 6, FC >TAS, Sat < 90%) lesiones anatómicas llamativas (sangrado activo, deformidad craneal, sospecha lesión columna, tórax o pelvis, fractura de dos o más huesos largos) y el mecanismo lesional de alta energía8,10,11. Monitorizar el nivel de infra y sobretriage es un indicador de calidad de la asistencia al paciente traumático7.
Clásicamente se ha utilizado la matriz de Cribari para valorar el correcto triage de los traumatismos graves (ISS > 15) que deben ser atendidos por un EATG, donde se considera que no se debe superar 5% del infratriage y 35% del sobretriage 18.
En nuestro estudio únicamente 41,3% de los pacientes ingresados en UCI fue asistido por el EATG, aunque se debe señalar que 32,4% de los pacientes que ingresaron en UCI tenían un ISS < 15. Según los criterios de calidad publicados por la SEMICYUC en 2017 95% de los pacientes con traumatismos graves (Revised Trauma Score [RTS] en la selección inicial ≤ 11 puntos y/o un ISS) > 15 ingresados en UCI deben ser atendidos por el servicio de medicina intensiva17. Se debería explorar otras experiencias en otros centros, para poder establecer una cifra ideal del porcentaje de pacientes que deben ser atendidos por el EATG antes de ser ingresados en UCI.
En la figura 1 se plantean tres preguntas dependiendo de la activación y el nivel de afectación anatómica según ISS. La primera pregunta se contesta porque estos pacientes, aun siendo más estables, suelen tener traumatismos de alta energía y son atendidos por equipos de atención prehospitalaria. La segunda pregunta corresponde a que no se activa el EATG por ser pacientes con traumatismos de baja energía, más mayores y menor atención prehospitalaria, y la tercera pregunta se contesta por ser un grupo de pacientes que ingresan en un alto porcentaje para monitorización.
Los factores que se asociaron con la activación del ETAG fueron los pacientes que habían sido atendidos inicialmente por un equipo de emergencias prehospitalario, requerir intubación previa y lesiones graves de las extremidades inferiores, principalmente fracturas de pelvis. El modelo CART determina que los traumatismos de alta energía tienen más probabilidad de activación junto a los pacientes más jóvenes o intubados en el medio prehospitalario. Un correcto triage de los equipos de emergencias prehospitalarios y una fluida comunicación con el medio hospitalario puede mejorar la activación previa de los equipos de EATG8,19.
Hay que destacar que el único factor que se asoció con la no activación del EATG fueron los pacientes que habían sufrido una caída accidental asociado a que no habían sido activados los servicios prehospitalarios. Los pacientes mayores, con tratamientos anticoagulantes, que sufren una caída accidental tienen una alta morbimortalidad, siendo un subgrupo de pacientes que se debería incluir en los protocolos de activación. En nuestra serie la edad media fue superior en el subgrupo de pacientes que no se activó el EATG20,21.
Actualmente los EATG han demostrado que mejoran los tiempos de asistencia al paciente traumático22. En nuestra experiencia la activación del EATG ha logrado disminuir de forma significativa los tiempos de realización de TAC, intervenciones quirúrgicas emergentes y su traslado definitivo a la unidad de cuidados intensivos. Aunque nuestra experiencia no encuentra diferencias en mortalidad, estudios recientes correlacionan el retraso del ingreso en las UCI con un aumento de la mortalidad y la importancia de realizar una atención crítica fuera del entorno de UCI23.
Nuestros resultados nos llevan a hacer varias recomendaciones. La importancia de disponer de protocolos de activación actualizados consensuados entre los equipos de atención prehospitalaria como de urgencias. Se debe monitorizar y evaluar los criterios de activación para poder analizar el infra-sobretriage de los pacientes asistidos.
La principal limitación del estudio se debe al análisis de un único centro con sus características clínico-demográficas específicas y un tamaño limitado de la muestra que puede influir en la generalización de los resultados. Otra limitación surge de no poder disponer de un control de pacientes asistidos por el EATG que no ingresaron en la UCI.
En conclusión, instaurar un EATG a nivel hospitalario con una fluida comunicación de todos los servicios implicados en la atención del traumatismo grave logra disminuir los tiempos de asistencia. Ser atendidos por un equipo de emergencias con intubación orotraqueal en la fase prehospitalaria tras sufrir un accidente de alta energía con lesiones en las extremidades inferiores son los factores influyen en la activación del EATG. Debemos mejorar la activación de los EATG en los pacientes añosos que sufren traumatismos de baja energía y que no son atendidos por equipos de emergencias.
Contribución de los autoresNeus Montserrat Ortiz, Javier Trujillano Cabello y Luis Servia Goixart participaron en el diseño del estudio. El análisis e interpretación de los datos fue realizado por Javier Trujillano Cabello, Luis Servia Goixart, Neus Montserrat Ortiz, Mariona Badia Castelló. Gabriel Jimenez Jimenez, Judit Vilanova, Jorge Rubio Ruiz, Andres Pujol Freire y Dulce Morales Hernandez colaboraron con la recogida de datos y la revisión del manuscrito. Todos los autores leyeron y aprobaron la versión final del manuscrito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.