INTRODUCCION
La administración sanitaria genera servicios y, como toda empresa de este tipo, necesita definir el producto que elabora. Con ello se puede evaluar la calidad de los mismos, compararse con otras empresas similares, calcular sus costes para hacer presupuestos o facturar estos productos a terceros.
El primer problema es definir el producto sanitario. En los años cuarenta, la Organización Mundial de la Salud (OMS) elaboró una Clasificación Internacional de Enfermedades (CIE), que ha sido la más empleada y que se va modificando periódicamente. Actualmente está en uso la versión novena, a la que se ha realizado una modificación clínica: CIE-9 MC1. En esta clasificación están recogidos diagnósticos y procedimientos. Reúne 18.000 códigos, lo que la hace precisa, pero difícil de manejar. Se requieren agrupaciones más manejables capaces de definir grupos de enfermos que tengan características comunes (diagnósticos, formas de financiación, consumo de recursos, etc.). La agrupación de una serie de procesos de una organización sanitaria se denomina case mix.
En intensivos, y en otras especialidades, desde hace varios años se ha tratado de agrupar a los enfermos en grupos que tuvieran unas identidades comunes. Los más habituales en nuestro medio han sido los de gravedad, predicción de mortalidad y cargas de trabajo.
Definir el case mix por consumos similares de recursos es lo que se pretende con los grupos relacionados por el diagnóstico (GRD). Este método fue desarrollado por Fetter en la Universidad de Yale a partir del año 19802 con la finalidad, dentro del sistema sanitario norteamericano Medicare, de facturar de forma prospectiva los procesos sanitarios que se atendían. Es evidente que definir el case mix produce una serie de ventajas. Sin embargo, tenemos nuestras reservas respecto a que, en sí mismo, mejore la calidad asistencial. Básicamente, en el sistema GRD se han buscado productos homogéneos que consuman recursos hospitalarios de forma similar, por lo que es una excelente herramienta de gestión, pero no garantiza necesariamente un producto de calidad.
Para la elaboración de los GRD se requiere un conjunto mínimo básico de datos (CMBD). Este CMBD está recomendado por una comisión sanitaria de la Comunidad Europea. Pueden incluirse diversas variables, pero siempre deben figurar como mínimo estas trece: identificación del hospital, identificación del paciente, sexo, edad, lugar de residencia, tipo de financiación, mes y año de ingreso, duración de la estancia, tipo de alta, diagnóstico principal, otro diagnósticos, procedimientos quirúrgicos/obstétricos y otros procedimientos; los códigos de diagnóstico y procedimiento son los de la CIE-9 MC.
Con una amplia base de datos (1.400.000 enfermos procedentes de 323 hospitales) y utilizando el CMBD y datos de contabilidad analítica, el grupo de investigadores dirigidos por Fetter identificó a distintos grupos de case mix que tenían un consumo similar de recursos.
En una primera versión obtuvieron 470 GRD. El método se actualiza periódicamente y se añaden nuevos GRD. Se comercializa mediante un software que distribuye 3M.
El sistema establece una primera clasificación en categorías diagnósticas mayores (CDM) que, según el agrupador, son 23 o 25 categorías: 1/ Enfermedades y trastornos de sistema nervioso; 2/ Enfermedades y trastornos del ojo; 4/ Respiratorio; 5/ Circulatorio, etc., e incluso no ligados a un sistema, como el 20/ Uso de drogas y trastornos mentales ligados a las mismas. Cada uno tiene subclases, si son procesos médicos o quirúrgicos. Los diagnósticos secundarios que conllevan complicaciones o morbilidad pueden condicionar la agrupación del GRD. Se ha introducido también una serie de procedimientos que establecen niveles de gravedad, lo que genera lo que se denomina "GRD refinados".
A cada GRD se le asigna un peso o coste estimado del proceso. En Maryland (EE.UU.) estos pesos se calculan según el coste real del tratamiento. Posteriormente, mediante un sistema denominado "contabilidad de coste verticalista" se calcula el peso o coste de los GRD de un país según la estancia hospitalaria y el coste de una amplia muestra de servicios hospitalarios de dicho país3.
Los GRD se elaboran en el momento del alta hospitalaria en el servicio de admisión y documentación, o similar, constituido por personal sanitario y administrativo. A cada enfermo al que se le da el alta se le aplica un solo GRD. El 75-85% de los enfermos de la UCI pasan de esta unidad a las plantas de hospitalización, desde donde se les da el alta.
El sistema no identifica en su diseño el producto hospitalario que se genera en intensivos4. Creemos que esta pérdida de información es importante en unidades que, aunque sólo tienen el 1,8% de las camas hospitalarias, consumen el 6,87% del presupuesto hospitalario5.
En este trabajo hemos planteado aplicar los GRD a la totalidad de los enfermos cuando se realiza el alta de la UCI para obtener información sobre el case mix atendido y el coste estandarizado de los procesos.
PACIENTES Y MÉTODO
En una UCI polivalente que da apoyo a un hospital general, con todas las especialidades a excepción de la cirugía cardíaca, se recogieron datos sobre 500 pacientes consecutivos. Entre abril y octubre de 2001, se codificaban los diagnósticos y procedimientos de cada enfermo cuando era dado de alta de la UCI. Además, se cumplimentaban los datos administrativos de un CMBD. La codificación se realizó mediante los informes de alta del servicio, junto con una ficha informatizada que se completó en el momento del alta de cada enfermo. Cuando se consideró preciso, la codificación se hizo también revisando las historias clínicas. Para la codificación hemos utilizado un software (SCAN©) que nos facilitó el trabajo.
En nuestra serie, los destinos del alta fueron: el 74,0% de los pacientes a la planta de hospitalización, el 4,6% a otro hospital, el 7,6% (implantaciones de marcapasos) a su domicilio y el 13,8% fallecieron.
Puesto que el servicio de documentación necesita una adecuada información para poder elaborar el CMBD, hemos incorporado a nuestra base de datos informes clínicos sobre la totalidad de las altas, evaluando sus posibles incidencias sobre los GRD obtenidos. Todas las altas a otro hospital y al domicilio tienen su informe clínico. Las altas a planta de hospitalización también lo tienen si son altas programadas. La UCI de este estudio tiene un alto índice de ocupación (94,45%) y algunas altas se producen en días u horas en los que no se hacen informes clínicos. Los informes clínicos de los fallecimientos son más irregulares: a veces no se redactan y otras veces se elaboran días después.
Todo los casos, una vez terminada la recogida del CMBD, se agruparon para obtener su correspondiente GRD. Esta agrupación se hizo mediante el software que proporciona el distribuidor. También se puede hacer manualmente. La versión utilizada fue AP-DRG versión 14.06. El sofware se actualiza periódicamente, por lo que los resultados pueden variar según la versión utilizada.
Se localizaron los registros de agrupación de los 500 enfermos que el servicio de admisión y documentación clínica había codificado en el momento del alta hospitalaria asignándoles un GRD. Se compararon ambas series. Para los enfermos que habían tenido más de un ingreso hospitalario, se comprobó que el CMBD hospitalario incluía el período que habían estado ingresados en la UCI.
RESULTADOS
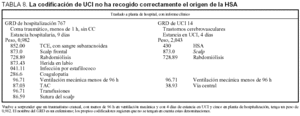
El porcentaje de coincidencia entre los GRD realizados por el servicio de admisión en el momento del alta del hospital y los asignados en el momento del alta de la UCI, sobre estos 500 enfermos, era sólo del 28,36%. Éste fue un resultado inesperado.
No esperábamos diferencias entre los enfermos a los que se había dado el alta hospitalaria desde la UCI, que representan el 26% (los fallecimientos, los traslados a otros hospitales o las altas al domicilio). En la mayoría, su estancia hospitalaria coincidía con la de la UCI, por lo que necesariamente debían tener el mismo GRD, tanto si la codificación procedía del servicio clínico o del servicio de documentación clínica, salvo errores puntuales. Esperábamos tener distintos GRD entre los enfermos dados de alta por otros servicios si se habían producido otros diagnósticos o realizado otros procedimientos.
Se decidió revisar de nuevo las historias clínicas, al menos una parte de ellas: la totalidad de los enfermos a los que se dio el alta hospitalaria desde la UCI (n = 146) y una parte de los que recibieron el alta a planta, un 20% de la totalidad, que se eligieron de forma aleatoria (n = 72); un total de 218 enfermos.
El porcentaje de coincidencia era similar en ambas series: el 30,23% en los dados de alta directamente desde la UCI y el 25,86% en los que habían recibido el alta desde otro servicio hospitalario. Por ello, decidimos estudiar la muestra conjuntamente.
Tras el análisis de las historias clínicas se modificaron algunas de las fichas, ya que no se habían recogido los procedimientos quirúrgicos al agrupar por GRD. Esta circunstancia tiene una gran importancia para determinar y asignar grupos y pesos. Se corrigieron algunos errores de metodología en la asignación de las CIE-9 MC.
Otra causa de ausencia de coincidencia de los GRD fue el diagnóstico principal. Con frecuencia, los enfermos de la UCI tienen varios diagnósticos y resulta discutible cuál considerar como principal; aunque se incluyan todos, el principal suele condicionar el GRD. Después de la revisión, y siempre que fuera posible, optamos por hacer coincidir nuestro diagnóstico principal con el que le había asignado el codificador. La CIE indica que se considere diagnóstico principal al que, al producirse el alta hospitalaria, se puede considerar como causa del ingreso. Sin embargo, con los enfermos de intensivos resulta difícil aplicar este criterio como el más apropiado. En efecto, las complicaciones y morbilidad de algunos procesos hacen a veces "secundario" lo que fue considerado inicialmente como diagnóstico principal.
Después de esta revisión, el grado de coincidencia alcanzaba el 48,35%. Los GRD y los pesos obtenidos pueden ser cuestionables, pero se cumplía parcialmente el objetivo de coincidencia entre ambas series.
En las historias se valoró que un porcentaje de enfermos podía haber presentado, en el momento de su ingreso en el hospital, un diagnóstico principal en el alta hospitalaria distinto del motivo de su ingreso en UCI. También se identificó a los enfermos a los que se hubieran aplicado procedimientos, pues ambas circunstancias producen la modificación de los GRD; representaron el 1,7%. La mayoría eran enfermos coronarios a los que se había aplicado algún procedimiento hemodinámico en el servicio de cardiología, aunque, en otros casos, no encontramos que estos procedimientos modificaran los GRD (tabla 1).
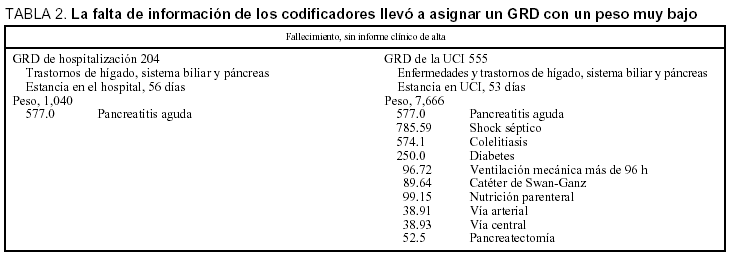
Un 18,72% fue codificado en el servicio de documentación sólo con la ficha de alta administrativa. En 8,45% constaba algunos datos más, pero resulta evidente que no se revisó la historia clínica. Por tanto, se obtiene un total del 27,17% de casos deficientemente codificados, de los cuales el 17,32% tenía un informe clínico de alta de la UCI. La no recogida de diagnósticos secundarios y de procedimientos genera distintos GRD y pesos (tabla 2).
En el 22,78% restante no encontramos ninguna justificación, al menos como clínicos, que explicara los distintos GRD. Por no ser exhaustivos, hemos seleccionado varias fichas que sirvan de ejemplo. Algunos de los criterios que aquí se cuestionan pueden ser aplicables al 48,43% de los casos en los que coinciden los GRD del hospital y los obtenidos en la UCI.
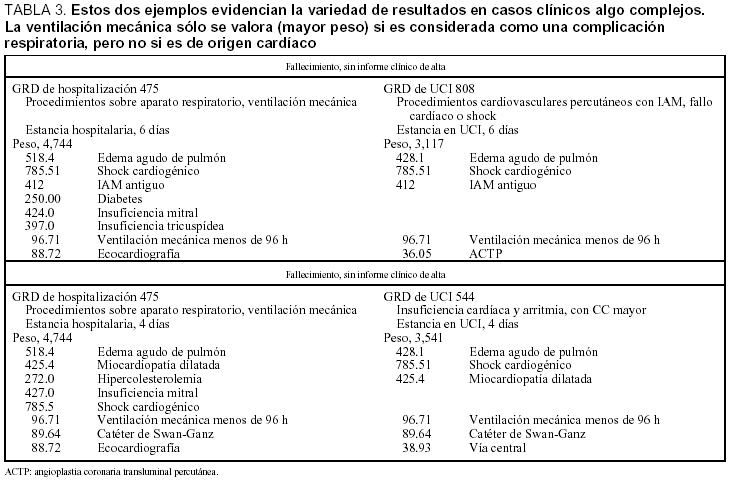
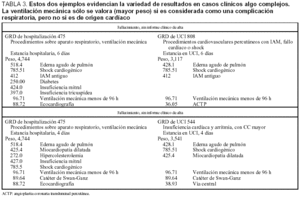
En la tabla 3 se muestran dos casos similares que se agrupan en tres GRD distintos. El código 518.4, creemos que es incorrecto si el origen del edema pulmonar (EAP) es cardíaco, sería correcto si el EAP es inespecífico o postoperatorio. Pero, en este caso, resulta ser la única forma de introducir el "peso" de la ventilación mecánica. En consecuencia, se registró en el CDM 4 (respiratorio). Si se identifica que el EAP es de origen cardiogénico, se tendría que incluir en el CDM 5 (cardíaco), por lo que no se podría considerar el procedimiento de ventilación mecánica para atribuirle un mayor peso (esta interpretación ha sido discutida con los codificadores, sin llegar a un acuerdo).
La ventilación mecánica sólo repercute en el peso si el enfermo se considera respiratorio. En nuestra serie, los enfermos que necesitaron ventilación mecánica y cuyo diagnóstico principal era "respiratorio" fueron sólo el 18%. Es decir, en el 82% no repercute en el peso de los GRD.
En el segundo ejemplo de la tabla 3, la codificación hospitalaria no recoge la angioplastia, que condiciona el GRD de UCI, pero es de menor peso que la ventilación mecánica. El uso del catéter de Swan-Ganz no modifica el peso.
En la tabla 4, al no tener informe clínico, el codificador no ha podido valorar que la hipertensión es la causa de la hemorragia. Sorprende que, con el mismo diagnóstico principal, el peso varíe en un 237%. Tal vez sea debido a la presencia de la estenosis mitral.
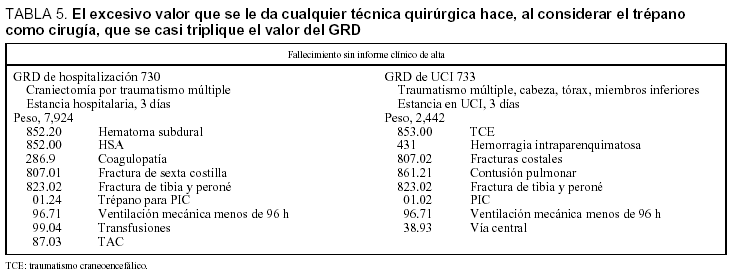
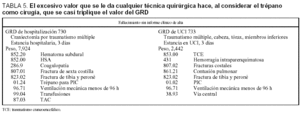
En la tabla 5 comparamos los procesos que tienen procedimientos quirúrgicos y la importante repercusión sobre los pesos. En el caso recogido, la realización de un trépano para colocar la PIC, considerado como una actividad quirúrgica, produce un peso tres veces superior al GRD 733 etiquetado como "sólo" médico. En la tabla 2 también se aprecia el peso del procedimiento quirúrgico.
Por el contrario, la traqueotomía temporal en cualquier situación no como la ventilación mecánica, que sólo modifica el GRD s i el diagnóstico principal es un proceso respiratorio produce un GRD con un peso muy alto. En este GRD no se excluyen las traqueotomías percutáneas (tabla 6). Posiblemente, el clínico no resaltó la traqueotomía en el informe clínico y, en consecuencia, al codificador le pasó desapercibida. Sin embargo, lo llamativo es que el resultado es un GRD con un peso de diferencia del 850%, lo cual ocurre siempre que hay una traqueotomía.
En la tabla 7, en el informe clínico no figura que el enfermo se descompense de su diabetes, por lo cual ignoramos por qué el codificador hizo esta interpretación. El enfermo, para la implantación de su marcapaso definitivo sólo estuvo 3 días en la UCI y, desde ella, se le dio el alta a su domicilio. Esta incidencia provoca que el peso casi se duplique en un GRD que lleva implícito la implantación de una prótesis. La presencia de EPOC no modifica el GRD.
En la tabla 8, la duración del coma es un criterio de medida de la gravedad en los GRD. No es asumible que a un enfermo que ha tenido ventilación mecánica, transfusiones y TAC se le asigne un GRD tan bajo. Ignoramos la razón por la que este enfermo ha terminado en este GRD: "coma menos de una hora, sin complicaciones", ya que estuvo en ventilación mecánica durante 36 h, lo cual se recoge en las dos codificaciones. La codificación de UCI es deficiente al no haber recogido que la HSA es de origen traumático.
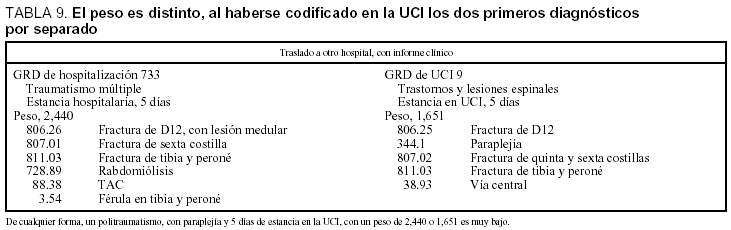
En la tabla 9 se expone el caso del mismo enfermo con dos GRD distintos. En ambos se recoge la lesión medular y/o paraplejía, con estancias medias muy altas en los GRD del INSALUD, pero sorprende que se obtengan pesos tan bajos. En la codificación de la UCI hay un error al haber recogido por separado la lesión vertebral y la paraplejía, pero, con cierta sorpresa, en el GRD 9 se incluye la lesión vertebral con afección medular (806.26) o sin ella (806.25), aunque tengan un coste de recursos muy distintos.
El GRD 733 es "un cajón de sastre" donde entra casi cualquier traumatismo no quirúrgico.
Los pesos medios obtenidos en los 218 enfermos fueron: en los GRD hospitalarios, 3,14 (3,36) y en los GRD de UCI, 3,95 (4,71); en éstos hay 4 traqueotomías (peso, 23,634) que posiblemente no estaban bien reseñadas en la historia o informe clínico y al codificador le pasaron desapercibidas. La unidad de peso tiene un coste estándar de 1.505 euros (250.541 ptas.) en el año 2001 en el INSALUD7.
DISCUSION
Este trabajo se planteó con la finalidad de valorar si el sistema de GRD podía definir el producto que se genera en las unidades de cuidados intensivos, suponiendo que el problema principal se producía al ser la UCI un servicio que mayoritariamente no realiza altas hospitalarias. No parece, por los resultados obtenidos en este trabajo, que eso sea un problema importante. En casi la totalidad de este 70-80% de enfermos que de UCI pasan a planta de hospitalización, los diagnósticos y procedimientos más relevantes se producen o se han producido cuando ingresan en la UCI.
El único grupo en que hemos encontrado diferencias ha sido el de los enfermos coronarios. En algunos casos, el servicio de cardiología, como se citó en el apartado Resultados, realizó procedimientos (angioplastias, prótesis coronarias, etc.) que pueden influir sobre los GRD, además de algunos casos aislados relacionados con enfermos que han ingresado en UCI para realizar una técnica (pericardiocentesis, fibroscopias de riesgo) dentro de un proceso general.
Hemos encontrado dos causas por las que creemos que los GRD no sirven para definir el producto que se genera en cuidados intensivos.
En primer lugar, creemos que el sistema maneja y define de forma irregular los casos complejos. En este tipo de procesos, con un solo diagnóstico por enfermo, es seguro que la casuística está mal definida. En los ejemplos anteriormente recogidos, y podían ser muchos más, figuran algunas muestras de la facilidad con lo que los mismos casos pueden dar distintos GRD, con diferencias de pesos a veces muy significativas. En el supuesto de que hubiéramos trabajado de principio a fin con los codificadores, habríamos limado y consensuado los códigos y los GRD, pero la variabilidad de los resultados evidencia la fragilidad y escasa fiabilidad del método.
En segundo lugar, y a excepción de la traqueotomía temporal, que en cualquier proceso se le asigna el GRD 483, peso 23,634, y la ventilación mecánica, que se le asigna el GRD 475, peso 4,744 (pero sólo si el proceso es del CDM 4: enfermedades y trastornos del aparato respiratorio), el método no valora ningún otro procedimientos de UCI, como la ventilación mecánica en diagnósticos no respiratorios, catéteres de Swan-Ganz, nutriciones parenterales-enterales, marcapasos provisionales, hemofiltración, transfusiones, fármacos vasoactivos, etc.
Por el contrario, en cualquier proceso que tenga una actividad quirúrgica, el peso o coste estimado aumenta en proporciones a veces difíciles de asumir. Las tablas 2, 5 y 6 pueden servir de ejemplos.
El sistema ha introducido algunos procedimientos no quirúrgicos que modifican los GRD y sus correspondientes pesos (tabla 10). Esta lista de procedimientos tiene poco valor para intensivos. También modifica el GRD cuando, por complicaciones o morbilidad, se aumenta al menos un día la estancia sobre la media estándar.
En un grupo de trabajo auspiciado por el INSALUD central, que en los años 1997-1998 reunió a médicos codificadores y médicos intensivistas con la pretensión de definir el producto de las UCI, dentro del marco de los GRD, se creyó que la utilización de los NEMS y APACHE III podía proporcionar unos GRD adaptados a intensivos. Este grupo se disolvió sin llegar a ninguna conclusión. En la base de datos en la que hemos trabajado se recogieron NEMS y APACHE II y, aunque el tema no está suficientemente trabajado, no hemos encontrado ninguna aplicabilidad.
Los pesos de GRD de los enfermos que pasan por la UCI son bajos en general. La media obtenida en nuestra muestra fue un peso de 3,14 en los GRD-hospital y de 3,95 en los GRD-UCI para todo el proceso, estancia total hospitalaria, intensivo más hospitalización, en el 75% de los casos. Una unidad de peso se valora en el año 2001 en 1.505 euros. Con una media de 3,95 de peso (5.944 euros; 989.800 ptas.), sólo se cubrirán 4 o 5 días de estancia en UCI; es decir, en los procesos complejos, la facturación o el presupuesto siempre serán deficitarios si no se introducen correcciones.
Los GRD son un sistema cada vez más universalizado en los sistemas sanitarios para definir el producto hospitalario, pero es impreciso, incluso incoherente, para definir los case mix en la UCI, al menos en el diseño actual. Es conveniente que conozcamos las características, las posibilidades y las limitaciones del sistema, pero ese necesario lenguaje común entre clínicos y gestores aún no está suficientemente afinado en nuestra especialidad.
Tal vez, sistemas como los PMC (manejo de pacientes por categorías)8, que admiten que un mismo proceso pueda tener varias posibilidades de evolucionar, recogerían con mayor fiabilidad nuestra actividad. Sin embargo, son mucho más complejos en su manejo, y las administraciones sanitarias prefieren sistemas de utilización más simplificada. Por ello, creemos que se van a seguir utilizando los GRD y, posiblemente, se irán perfeccionando. Será útil y necesario coordinarse con los codificadores para que en nuestras historias y altas clínicas estén adecuadamente recogidos los datos que se necesitan para elaborar unos GRD lo más precisos posible.
En la muestra estudiada, el 27,17% está insuficientemente codificado, al recogerse sólo la información de la ficha administrativa de alta. Éste es un problema interno sobre el que no opinamos, pero es evidente que es un porcentaje excesivo y desvirtúa cualquier resultado en el que se busque la precisión.
AGRADECIMIENTO
A los administrativos que codifican, que se esfuerzan en elaborar unos listados exhaustivos de diagnósticos y procedimientos para poder realizar los GRD aunque, a veces, en algunas historias no es fácil obtener estos datos.
Al Dr. Romero Gutiérrez, que nos proporcionó un sistema informático de su diseño (SCAN©) que facilitó la elaboración de los CIE-9 MC, y realizó las agrupaciones de GRD de los enfermos hospitalarios y los de la UCI. Posteriormente, llevó a cabo una minuciosa revisión crítica del manuscrito, respetando el análisis y las conclusiones, que son exclusiva responsabilidad del autor.