INTRODUCCIÓN
El análisis del funcionamiento de un servicio de medicina intensiva se basa generalmente en la valoración de distintas variables como son los días de estancia, las tasas de complicaciones o la mortalidad estandarizada1. Así mismo, son cada vez más frecuentes los estudios de análisis de costes, generalmente basados en el análisis de simple control o de desviación de los mismos. Sin embargo, los estudios coste-efectividad y coste-utilidad son considerados en la actualidad, como el método más adecuado para evaluar la eficiencia de diferentes tecnologías o intervenciones sanitarias1,2.
En el ámbito de los cuidados intensivos, la ventilación mecánica es una técnica que es aplicada con criterios diferentes3 a pacientes con procesos diversos, de gravedad y pronóstico diferente, y esto puede plantear dificultades en la adecuada interpretación del análisis coste-efectividad.
El modelo de agrupación de procesos mediante Grupos Relacionados por el Diagnóstico (GRD), aun con algunos problemas4, facilita la integración de pacientes que tienen en común un consumo similar de recursos y generalmente unos niveles de gravedad aproximados5. Es por ello, que dentro de la diversidad de pacientes que en un servicio de medicina intensiva precisan ventilación mecánica (VM), el análisis coste-efectividad de esta técnica se verá facilitado si se centra en grupos de pacientes con características similares.
Los GRD 475 y 483 son procesos predefinidos, integrados por pacientes atendidos en Unidades de Cuidados Intensivos (UCI), que generalmente precisan un importante consumo de recursos y a los que se aplica la ventilación mecánica6-8.
Por otro lado, la estimación de los niveles de calidad y eficiencia de una UCI no puede estar basada simplemente en las tasas de mortalidad. La muerte en sí misma no tiene por qué ser el peor resultado en un paciente crítico9. El peor resultado puede ser una muerte larga y dolorosa para el paciente y sus allegados. Los llamados pacientes sometidos a cuidados potencialmente ineficientes (CPI) (pacientes en niveles de costes por encima del percentil 90 y exitus como destino final) pueden revelar cómo se manejan los límites de la efectividad en una UCI10.
Por todo ello, se planteó un estudio con el objetivo de conocer los estándares de funcionamiento de un servicio de medicina intensiva en base a la evaluación del tratamiento de los pacientes que precisan VM debido a procesos complejos predefinidos, como los GRD 475 y 483, mediante la realización, por separado en cada uno de estos grupos, de un análisis coste-efectividad y la estimación del porcentaje de pacientes sometidos a CPI.
PACIENTES Y MÉTODO
Se realizó un estudio de cohorte retrospectivo incluyendo a todos los pacientes ingresados en una UCI de un hospital general en el período comprendido entre los años 1997 y 2001, que fueron asignados al alta hospitalaria por la unidad de codificación a los GRD 475 o 483. El GRD 475 es denominado "diagnósticos del sistema respiratorio con ventilación asistida", y el GRD 483, "traqueostomía excepto trastornos de la boca, laringe o faringe". Se excluyeron todos los pacientes con alta hospitalaria correspondiente a traslado a otros centros. Las variables analizadas fueron las siguientes: edad, sexo, gravedad (medida mediante APACHE II11), estado crónico de salud (I: salud previa normal; II: limitación leve o moderada de la actividad por la enfermedad crónica; III: enfermedad crónica que restringe la actividad de forma importante pero no incapacitante; IV: restricción grave de la actividad habitual por la enfermedad), grupo patológico de base (cardiológico, médico, quirúrgico, traumatológico), estancia en UCI, estancia hospitalaria, duración de la VM, mortalidad hospitalaria predicha y mortalidad hospitalaria observada. Algunas variables, que se consideraron poseedoras de impacto negativo sobre la supervivencia, fueron categorizadas para posterior análisis del siguiente modo: edad (menos de 65 años, entre 65 y 75 años, más de 75 años), puntuación APACHE II (0-15, 16-20, 21-26, más de 26), días de VM (0-3, 4-10, 11-20, más de 20).
Siguiendo recomendaciones generales12,13, se realizó un análisis coste-efectividad desde la perspectiva hospitalaria9. Se calculó el coste-efectividad por la relación de los costes totales hospitalarios por año de vida ganado (avg). Los costes totales se calcularon a partir de la suma de los costes en UCI, obtenidos mediante los valores de coste por estancia según la contabilidad analítica del servicio, y los costes en planta de hospitalización, obtenidos mediante los valores de coste por estancia que proporcionaban los datos del proyecto GECLIF 2000 del INSALUD14. Los avg se obtuvieron a partir de los datos del Instituto Nacional de Estadística para población española de igual edad y sexo15,16, sobre la diferencia entre esperanza de años de vida de cada superviviente y su edad actual. La instauración de la VM se consideró como procedimiento indispensable para la supervivencia, asumiendo que la muerte sería inevitable sin esta técnica de soporte vital9,17-19.
Se calculó el porcentaje de pacientes en los cuales los costes hospitalarios fueron superiores al percentil 90 del grupo y cuyo destino final fue el exitus (CPI)10.
Se realizó un análisis estadístico descriptivo de todas las variables analizadas dentro de cada GRD estudiado, presentando los datos como media con el intervalo de confianza al 95% para las variables continuas y como proporción para las categóricas. Al haberse utilizado en el cálculo de costes valores directos y no estimados, y habida cuenta que el objetivo del estudio no era comparar y evaluar dos estrategias de tratamiento, sino medir el coste-efectividad de una estrategia para su comparación con estándares publicados20,21 o futuros, no se realizó análisis de sensibilidad. El punto de corte para el que se consideró que la estrategia era coste-efectiva fue de 30.000 A20.
RESULTADOS
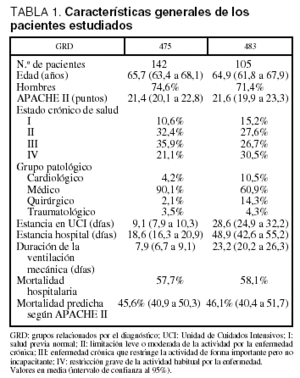
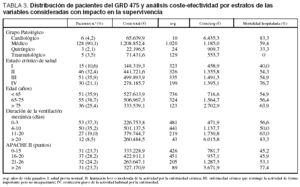
Durante el período de tiempo estudiado fueron atendidos en la UCI 4.074 pacientes, de los que 1.166 (28,6%) precisaron VM. Fueron objeto de estudio únicamente los 247 pacientes asignados al alta hospitalaria a alguno de los dos GRD, de los que 142 correspondieron al GRD 475 y 105 al GRD 483. Las características de los pacientes estudiados se presentan en la tabla 1. En cuanto a la distribución de los pacientes de ambos grupos para la variable grupo patológico de base, es de destacar el mayor predominio de pacientes de la categoría médica en el GRD 475.
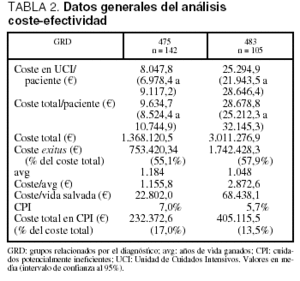
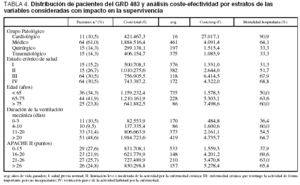
En la tabla 2 se muestran los datos del análisis de coste-efectividad. El coste por año de vida ganado fue de 1.155,8 A en los pacientes del GRD 475 y de 2.872,6 A en los pacientes del GRD 483. En cuanto al análisis coste-efectividad, dentro de las diferentes categorías de las variables consideradas como de impacto sobre la supervivencia, se observó en todas ellas un incremento del mismo en ambos grupos de GRD según se incrementaba la edad, la gravedad y la duración de la VM (tablas 3 y 4).
La distribución por estado crónico de salud no mostró diferencias destacables en el grupo de GRD 475, mientras que en el grupo de GRD 483 se producía un incremento desde los estados I y II a los III y IV.
El coste por año de vida ganado dentro de los grupos patológicos de base mostró unos valores superiores en el grupo del GRD 483 respecto al grupo del GRD 475, resultando las diferencias mucho más marcadas dentro del subgrupo cardiológico, siendo superior a los 25.000 A por avg en el GRD 483 mientras que en el grupo GRD 475 fue ligeramente superior a los 5.000 A por avg (tablas 3 y 4).
DISCUSIÓN
Los grupos analizados, GRD 475 y 483, poseen unas características similares salvo mayor predominio de los pacientes médicos con menor duración de la estancia y de la VM en el GRD 475. Las variables analizadas como poseedoras de un impacto negativo en la supervivencia (edad, patología de base cardiológica, gravedad fisiológica y peor estado crónico de salud) condicionan mayores costes y un coste-efectividad más elevado. El porcentaje de pacientes sometidos a CPI se considera dentro de unos valores aceptables en ambos grupos. El coste-efectividad puede ser considerado favorable en todos los subgrupos estudiados. En el grupo GRD 483 con proceso de base cardiológico se aproxima al valor límite de 30.000 A por avg20.
Los estudios que analizan y evalúan la distribución de costes en cuidados intensivos son cada vez más frecuentes22-27, siendo de utilidad para ayudar a los clínicos y a los administradores en la toma de decisiones, tanto sobre pacientes individuales como sobre políticas hospitalarias. En un reciente trabajo la Sociedad Europea de Cuidados Intensivos presentó las recomendaciones para realizar estudios de costes en cuidados intensivos28.
Las evaluaciones económicas de las tecnologías sanitarias y los análisis coste-efectividad son herramientas fundamentales en el establecimiento de prioridades cuando se utiliza el criterio de eficiencia. En España estos estudios son escasos y no existen criterios claros sobre lo que es una intervención sanitaria eficiente.
Aunque una revisión de las metodologías de evaluación de costes en estudios de cuidados críticos mostró que sólo un 7,4% de los mismos realizaban análisis coste-efectividad y sólo un 1,5% lo hacían desde una perspectiva social29, la necesidad de estudios coste-efectividad8,30 se ve reflejada en que son cada vez más los estudios que analizan la relación coste-efectividad de las tecnologías sanitarias aplicadas en pacientes de cuidados intensivos1,6,7,18,31-37.
Entre los diversos tipos de análisis económicos que pueden realizarse en cuidados intensivos son los de coste-efectividad o coste-utilidad los que pueden aportar mayor información9. El análisis coste-efectividad es el método adecuado para evaluar los resultados con respecto a la utilización de recursos y los costes de las intervenciones clínicas.
Otro aspecto importante de los análisis económicos se refiere a la perspectiva desde la que se realiza el estudio. La mayoría de los expertos en las áreas de economía sanitaria recomiendan realizar las evaluaciones desde una perspectiva social12,13. Sin embargo, otros autores9 han recomendado que para la realización de análisis económicos en pacientes de cuidados intensivos, y por las características específicas de éstos, sea recomendable efectuarlos desde la perspectiva institucional u hospitalaria.
Son muchas las experiencias en el análisis del sistema GRD y los procesos que requieren cuidados intensivos5,24,38, existiendo discrepancias importantes sobre su idoneidad para valorar la actividad y los procesos de las UCI4,27. A pesar de esas discrepancias, el sistema de GRD aporta la ventaja de unificar pacientes en procesos de similares características, equiparables entre diferentes unidades y centros.
Los GRD elegidos, 475 y 483, aportan la ventaja de ser específicos de pacientes que han requerido cuidados intensivos y/o VM, sirven para unificar la casuística entre diferentes centros y realizar comparaciones, y se centran en un grupo de pacientes que facilitan un estudio concreto y específico de las UCI, por tratarse de altos consumidores de recursos y elevada mortalidad. Por ello, los GRD elegidos agrupan pacientes con unas características interesantes para evaluar la calidad y la eficiencia en el funcionamiento de una UCI. Según Welton et al39, el 10% de los pacientes de cuidados intensivos pueden considerarse como altos consumidores de recursos, pues utilizan hasta el 48,7% de los recursos, con una mortalidad superior al 30%.
Ya estudios previos de análisis coste-efectividad en estos GRD6-8 han demostrado que la aplicación de tratamiento intensivo en los mismos es coste-efectiva. Nuestros resultados muestran que la aplicación de la VM, y el resto de tecnologías de una UCI, a pacientes incluidos en los GRD 475 y 483, se encuentra dentro de los rangos que un estudio reciente20 ha considerado coste-eficiente, es decir, por debajo de los 30.000 A por avg. Otros estudios de tecnologías sanitarias, han fijado el límite de la eficiencia, en caso de analizarse coste-utilidad, en 50.000 A por AVAC21. Es de destacar así mismo, que entre todos los subgrupos analizados, la patología de base cardiológica, como otros estudios ya han señalado18,30, es la que podría considerarse más próxima a un rango de inadecuado coste-efectividad.
Diferentes estudios refieren que ni la edad ni la duración de la VM empeoran el coste-efectividad, siendo una peor patología de base de los pacientes lo que determina fundamentalmente unos peores resultados18,32-34. En nuestro estudio estos datos se confirman en pacientes del GRD 483, como han señalado otros trabajos7. Por tanto, la edad no influye realmente en los resultados, lo que influye es la patología de base.
Las valoraciones de las medidas terapéuticas al final de la vida son poco estimadas en su justa importancia9. Generalmente no se tienen en cuenta, en las evaluaciones económicas6, los factores psicosociales y la implicación de las cargas familiares. La muerte en sí misma no es el peor resultado en un paciente crítico. El peor resultado puede ser una muerte lenta y dolorosa, en la que el paciente y sus familiares sufran por prolongadas e inadecuadas intervenciones médicas. Los cuidados intensivos pueden alargar la vida o prolongar el proceso de muerte y el sufrimiento que a veces le acompaña10. Un método de medida y comparación de la calidad de los cuidados intensivos puede ser el análisis de los CPI. El porcentaje de CPI de una institución puede revelar cómo se manejan los límites de la efectividad de las intervenciones en cuidados intensivos. Los CPI podrían ser considerados igual a futilidad10.
Nuestros resultados muestran unos porcentajes ligeramente más elevados de CPI que el estudio de referencia10, si bien nuestro estudio se ha centrado en dos grupos concretos de procesos de especial complejidad y no a la totalidad de los pacientes ingresados en la UCI. Este tipo de análisis puede ser el referente y pasar a ser un nuevo indicador del funcionamiento de una UCI.
En cuanto a las posibles limitaciones del estudio, podríamos señalar entre otras, por un lado el método de estimación de costes, obtenido a partir de los costes por estancia y no a partir de otros parámetros o unidades de valor de los costes reales de cada paciente27 y, por otro, la estimación de los avg, al no tenerse en cuenta la expectativa real de años de vida de los pacientes con procesos patológicos de base y haberse considerado únicamente los años de vida como sujetos sanos1.
En conclusión, el tratamiento de los pacientes críticos agrupables a los GRD 475 y 483, se ha mostrado coste-efectivo de forma global y en todos los subgrupos analizados. El método utilizado, analizando procesos con similar complejidad de la casuística y la estimación del coste-efectividad y del porcentaje de pacientes sometidos a CPI, tanto de forma global como en GRD concretos, ofrece información médica y económica del funcionamiento de un servicio, pudiendo ser una herramienta de medida y comparación con otras opciones de cuidados, otros centros u otras unidades.