Para asegurar que el riesgo asistencial se gestiona de manera efectiva es necesario utilizar métodos sistemáticos y estructurados. La Norma española UNE 179003:2013 ofrece a las organizaciones sanitarias un marco y una forma sistemática de abordar la gestión de la seguridad del paciente desde una perspectiva clínica y organizativa, que contribuye a alcanzar un balance eficiente entre riesgo, resultados en salud y costes. Obtener la certificación con UNE 179003:2013 demuestra el cumplimiento de unas normas y unos procedimientos de trabajo dirigidos a disminuir la incidencia de eventos adversos, y obliga a realizar intervenciones de mejora continua, porque la Norma exige realizar un seguimiento periódico del sistema de gestión de riesgos mediante auditorias regulares.
El objetivo de este trabajo es presentar el proceso realizado para obtener la certificación por la Norma UNE 179003:2013 en nuestro Servicio de Medicina Intensiva, proponer un programa de gestión de riesgos del paciente crítico y hacer algunas recomendaciones sobre su implantación.
Systematic and structured methods must be used to ensure that healthcare risks are effectively managed. Spanish standard UNE 179003:2013 provides healthcare organizations with a framework and a systematic protocol for managing patient safety from a clinical and organizational perspective. Furthermore, it is useful in securing an efficient balance among health risk, health outcomes and costs. The UNE 179003:2013 certifies that a clinical service complies with rules and operating procedures aimed at reducing the incidence of adverse events. It also requires mandatory continuous improvement, given that the standard entails frequent monitoring of the risk management system through periodic audits.
The aims of this paper are to describe the UNE 179003:2013 certification process in an Intensive Care Unit, propose a risk management program for critical patients, and offer some recommendations regarding its implementation.
Toda atención sanitaria se asocia con riesgos de producir eventos adversos (EA) en todos los niveles asistenciales1,2, sobre todo en los Servicios de Medicina Intensiva (SMI), por la gravedad del paciente crítico y la complejidad de la atención.
La incidencia de EA en el estudio SYREC, realizado en 79 SMI españoles, fue del 29% (RIQ: 5-50)3,4. Este y otros resultados nos obligan a implantar prácticas que aumenten la seguridad del paciente crítico5,6 e incluyan, cuando menos, la gestión adecuada de riesgos, el compromiso de profesionales y gestores sanitarios de adoptar una actitud proactiva para usar métodos de identificación y análisis de los problemas de seguridad y de detección de sus causas, el desarrollo de estrategias preventivas y el aprendizaje reactivo sobre los EA observados.
La gestión de riesgos se basa en un método bien definido procedente del mundo de las grandes empresas, que comenzó a introducirse en el sector sanitario de Estados Unidos en los años 607,8. Desde entonces, su difusión a escala internacional ha sido progresiva9. La Asociación Española de Normalización y Certificación, a través del Comité Técnico de Normalización (AEN/CTN 179 Calidad y Seguridad en los Centros Asistenciales Sanitarios, Subcomité 5 Gestión de Riesgos de Seguridad del Paciente), publicó en 2010 la Norma UNE 179003 para ayudar a las organizaciones sanitarias a implantar un sistema de gestión de riesgos (SGR), consolidar una cultura de seguridad y alcanzar un balance eficiente entre riesgo, resultados en salud y costes.
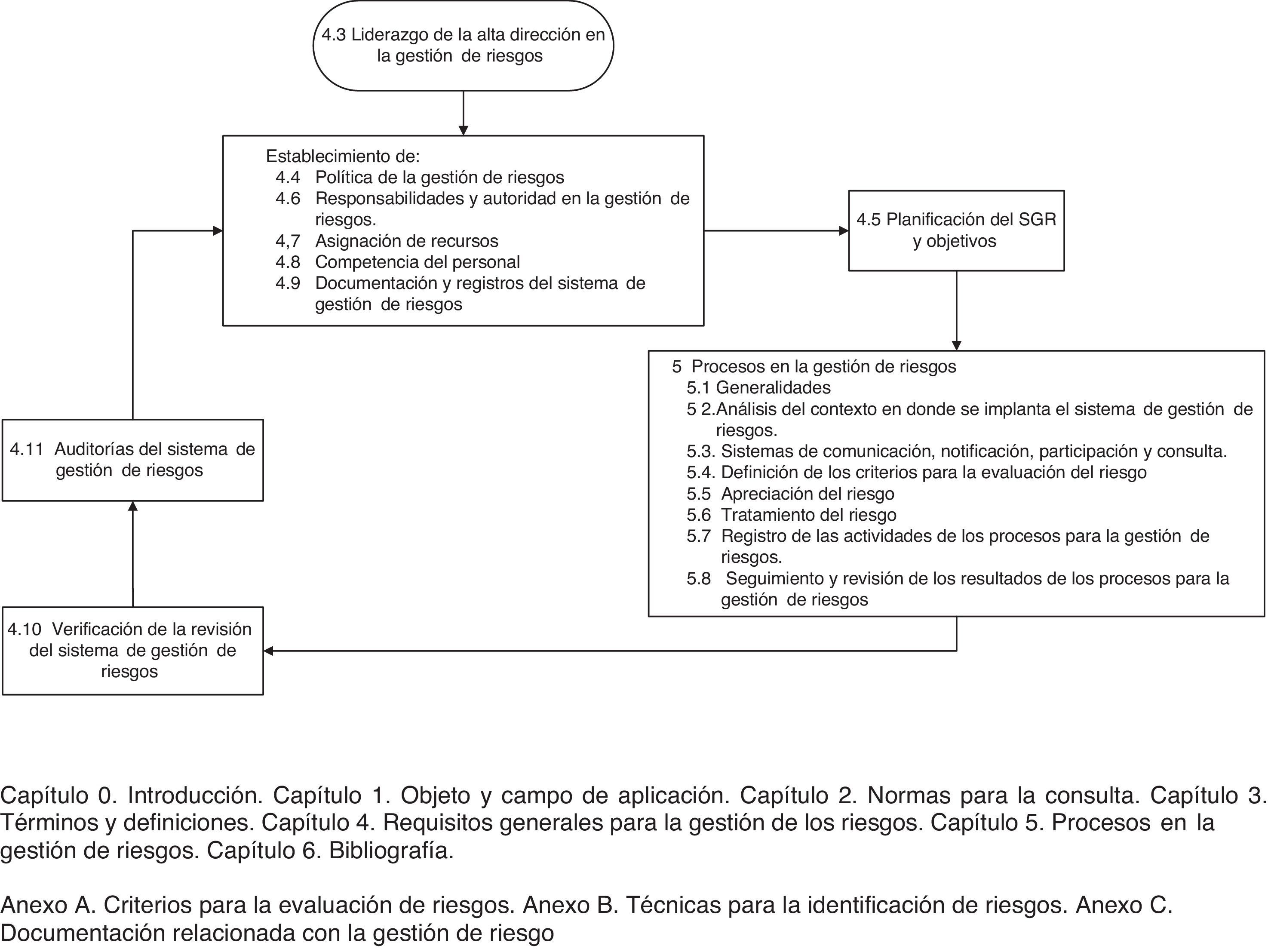
La versión vigente de la UNE 179003 es la publicada en 201310. Consta de 6 capítulos y 3 anexos. Los apartados 4 y 5, los más destacados, recogen los puntos exigidos para la certificación (fig. 1). Tras implantar el SGR, la organización puede solicitar su certificación, mediante la que entidades acreditadas garantizan por escrito que un servicio cumple los requisitos especificados en la norma, dispone de un SGR UNE 179003 y presta una asistencia sanitaria segura.
El objetivo de este trabajo es presentar el proceso realizado para obtener la certificación por la Norma UNE 179003:2013 en nuestro SMI, el primero en España que lo hace, proponer un programa de gestión de riesgos del paciente crítico, avanzar los primeros resultados, y hacer algunas recomendaciones sobre su implantación.
Implementación de la Norma UNE 179003:2013La norma se implantó en el SMI del Hospital Can Misses de Ibiza, perteneciente al Servei de Salut de les Illes Balears. Es una UCI polivalente de 9 camas en un hospital de 220, en la que trabajan, un jefe de servicio, 6 médicos intensivistas, un farmacéutico a tiempo parcial, una supervisora de Enfermería, 20 diplomados en Enfermería, 15 técnicos en cuidados auxiliares de Enfermería y 5 celadores. En 2012 ingresaron 650 pacientes.
La UNE 179003:2013 fue implementada por el equipo de trabajo multidisciplinar de calidad y seguridad, que cuenta con representación de todos los estamentos profesionales, así como formación y experiencia previa en ambas áreas. Se celebraron reuniones quincenales, de 3h de duración, durante un año. El equipo comunicó al resto del personal de la unidad el significado de la norma y el proyecto que se iba a desarrollar, y obtuvo la colaboración del resto de la plantilla en la redacción de la documentación y el desarrollo del SGR. Luego se realizó un diagnóstico de la situación, para saber en qué medida nuestro funcionamiento cotidiano se ajustaba a los requisitos de la norma, y conocer así la brecha entre la gestión actual del riesgo en el servicio y el modelo de gestión propuesto por la norma.
Un punto fuerte fue tener la certificación previa por la Norma ISO 9001:2008, porque facilita la implantación de la Norma UNE 179003:2013, dado que la estructura de ambas es similar (mejora continua, liderazgo de la alta dirección, sistema de gestión documental, asignación de responsabilidades y competencias, actividades de formación y sensibilización, no conformidades, y las acciones correctivas y preventivas, seguimiento y medición de los sistemas, revisión por la dirección y auditorías internas). Además, porque confería experiencia en la implantación del SGR y las auditorías internas y externas. Contábamos con la formación recibida en cursos monográficos y el Máster del Ministerio de Sanidad, Servicios Sociales e Igualdad, y, como alumnos y profesores, en los cursos de la SEMYCIUC.
Fueron puntos débiles la necesidad de formación en la Norma UNE 179003 y el no tener documentado el SGR. Las amenazas que podían dificultar la implantación se centraban en ser el primer SMI en España en hacerlo y en la falta de formación de la alta dirección en seguridad del paciente, que dificultaba el liderazgo en el SGR. Sin embargo, el director gerente apoyó la certificación de nuestra unidad.
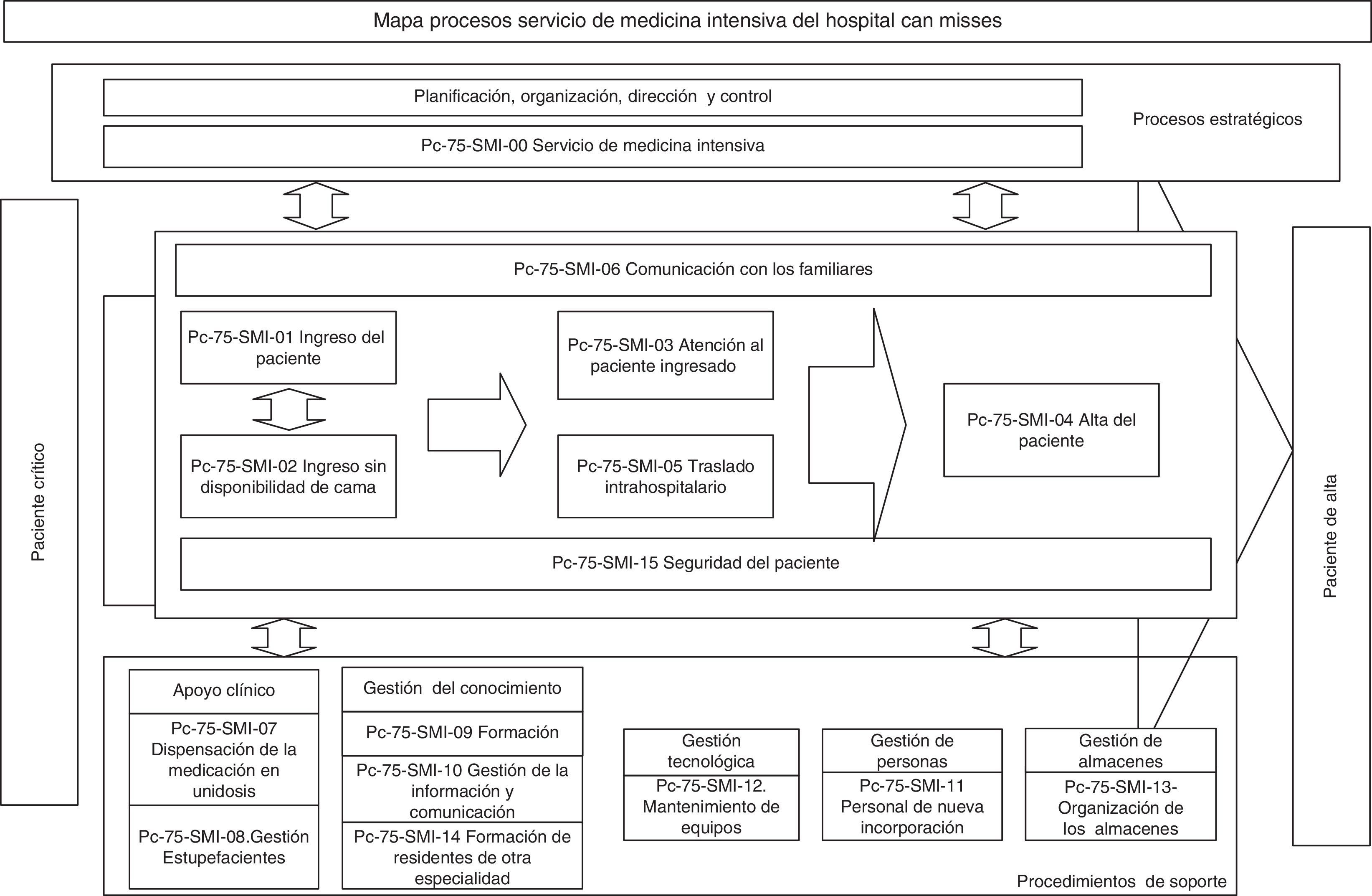
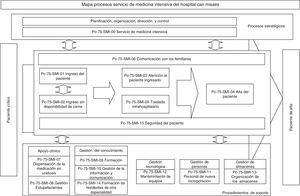
El siguiente paso consistió en reforzar las debilidades y afrontar las amenazas detectadas en 2 áreas: formación en la Norma UNE 179003 y documentar el SGR. Para ello, se diseñó e impartió un curso semipresencial sobre seguridad del paciente y la norma UNE 179003, al que asistieron el personal del SMI y la dirección del hospital al completo. Se definieron la política, los objetivos, el manual y los procedimientos generales del SGR. El proceso de gestión de riesgos se incluyó como uno más de los definidos en el mapa de procesos del sistema de gestión de la calidad ISO 9001:2008 (proceso transversal que afecta al paciente desde su ingreso hasta el alta) (fig. 2). La responsabilidad y autoridad, la asignación de recursos, el seguimiento y medición, la revisión por la dirección, los procedimientos documentados obligatorios (control de los documentos, registros y auditorías internas), las no conformidades, las acciones correctivas y preventivas, al ser comunes con la norma ISO 9001:2008, se gestionan en el Manual del sistema de gestión de la calidad. Los documentos específicos para desarrollar los procesos de gestión de riesgos incluyeron el del método para la identificación, el análisis, la evaluación y el tratamiento de los riesgos (en el cual se definieron sus diferentes herramientas y técnicas), los planes de prevención y control de riesgos, las instrucciones de trabajo, los registros, los indicadores y los informes periódicos de progreso.
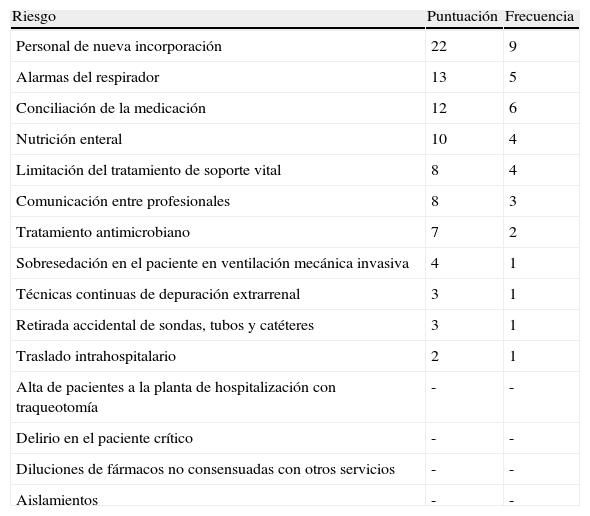
Seguidamente, abordamos el proceso de gestión de riesgos propiamente dicho, que consistió en identificar, analizar, evaluar y tratar los riesgos (fig. 1). Existen 2 formas complementarias para detectarlos: proactiva (prevenir los incidentes relacionados con la seguridad del paciente antes de que ocurran) y reactiva (hacerlo después de que haya sucedido el error). En la primera, identificamos 15 riesgos mediante tormenta de ideas. Posteriormente, se realizó una selección ponderada de los mismos empleando la técnica del grupo nominal, utilizando como criterios la gravedad y la ocurrencia de los riesgos, según la opinión de cada uno de los participantes, y otorgando una puntuación mínima de 1 y una máxima de 4 (tabla 1). Se analizaron los 4 riesgos de mayor puntuación y se consensuaron acciones de mejora siguiendo el principio de prevención para eliminar las causas de los fallos en origen. En su defecto, se propusieron medidas para reducir la gravedad del efecto (tabla 2).
Riesgos identificados según la prioridad otorgada, por puntuación y frecuencia
| Riesgo | Puntuación | Frecuencia |
| Personal de nueva incorporación | 22 | 9 |
| Alarmas del respirador | 13 | 5 |
| Conciliación de la medicación | 12 | 6 |
| Nutrición enteral | 10 | 4 |
| Limitación del tratamiento de soporte vital | 8 | 4 |
| Comunicación entre profesionales | 8 | 3 |
| Tratamiento antimicrobiano | 7 | 2 |
| Sobresedación en el paciente en ventilación mecánica invasiva | 4 | 1 |
| Técnicas continuas de depuración extrarrenal | 3 | 1 |
| Retirada accidental de sondas, tubos y catéteres | 3 | 1 |
| Traslado intrahospitalario | 2 | 1 |
| Alta de pacientes a la planta de hospitalización con traqueotomía | - | - |
| Delirio en el paciente crítico | - | - |
| Diluciones de fármacos no consensuadas con otros servicios | - | - |
| Aislamientos | - | - |
Modos de fallo, acciones recomendadas para cada fallo y resultados obtenidos en los riesgos priorizados
| Riesgo priorizado | Fallos | Medidas de mejora | Resultados |
| Personal de Enfermería de nueva incorporación | Conocimientos y habilidades insuficientes para el cuidado de pacientes críticosNo se evalúan los conocimientos, habilidades y actitudes del PNIEl PNI desconoce la estructura del servicio, los procedimientos organizativos y clínicos, y las aplicaciones informáticasNo se dispone de un PA | Crear un procedimiento para la incorporación del PNIElaborar el plan de formación (acreditado)Elaborar un manual de acogidaRealizar una encuesta de satisfacción al PNI | Desde la implantación de las mejoras, se han incorporado 5 enfermeros/as y 2 auxiliares, en todos se realizó el PA y se cumplió el periodo de reciclaje (90h), excepto con una enfermera, que tenía experiencia previa en otro SMI (42h)De los 7 PNI, uno fue considerada no aptoSegún la encuesta de satisfacción, los aspectos mejor valorados fueron: facilitar la integración en el servicio, los conocimientos adquiridos y disminuir el estrés; el peor, el corto periodo de reciclaje |
| Alarmas del respirador | El médico no las prescribe y Enfermería no las valida al inicio de la VMILos médicos no realizan la prescripción diaria, y Enfermería no las valida por turnoNo se adaptan a los cambios de modalidad ni a la situación del pacienteAlarma anulada sin atención adecuada | Impartir un curso online sobre alarmas (acreditado)Elaborar un manual de alarmas del respiradorIncorporar un listado de verificación de alarmas del respirador en el sistema de información clínico. Para Enfermería, por turnos, para médicos, en el turno de mañana (alarmas del respirador revisadas)Crear alertas como salvapantallas en los ordenadoresDiseñar un recordatorio con los valores habituales de las alarmas para colocar en cada respiradorRealizar rondas de seguridad | Antes de aplicar las medidas de mejora, la prescripción de las alarmas por el médico se realizaba en el 53% de los casos, después en el 82%; la validación por Enfermería, en el 49%, y posteriormente, en el 85%; la adecuación de las alarmas en el respirador pasó del 85 al 99% |
| Conciliación medicación | Recogida errónea de información farmacoterapéutica al ingreso del pacienteDesconocimiento por parte del paciente o el familiar del tratamientoAl alta, el médico no concilia el tratamiento | Impartir una sesión sobre conciliación de la medicación (farmacéutico adscrito al SMI)Cotejar el listado de tratamiento según médico de atención primaria, paciente y familiarValidar el tratamiento completo al ingreso y altaCrear un apartado de conciliación en el informe de altaRevisar el informe de ingreso, EC y tratamiento al alta por intensivista y farmacéuticoIncluir en el informe de alta propuestas farmacoterapéuticas | Antes de aplicar las medidas de mejora, el 80% de los pacientes que ingresaron en el SMI presentaban EC al alta de la unidad, que afectaban al 40% de los medicamentos prescritos. Tras implantar las acciones recomendadas, el número de EC disminuyó al 22%, y el número de fármacos afectados, al 18% |
| Nutrición enteral | No se realiza la valoración nutricional en la primeras 48h del ingresoPosición incorrecta de la sonda nasogástricaNo se calculan los requerimientos caloricoproteicos requeridosNo se aportan los requerimientos calórico proteicos requeridosSe prolonga la administración sin ser necesario, o se acelera la retirada | Actualizar el protocolo de NEImpartir un curso online sobre NE para médicos y enfermeros (acreditado)Crear un listado de verificación diario en el sistema de información clínico (posición de la sonda nasogástrica correcta, se puede iniciar la nutrición enteral, se puede retirar la nutrición parenteral, ha recibido los requerimientos caloricoproteicos requeridos)Crear una alerta sobre la correcta posición de la sonda nasogástrica | Antes de implantar las acciones de mejora, la valoración nutricional en las primeras 48h del ingreso se realizaba en el 52% de los pacientes; tras su implantación, alcanzó el 94%; se calculaban los requerimientos caloricoproteicos en el 66% de los pacientes, actualmente es del 88%; se aportaban los requerimientos caloricoproteicos requeridos en el 53% de los pacientes, tras implantar las acciones de mejora se ha cumplido en el 92% |
EC: errores de conciliación; VMI: ventilación mecánica invasiva; NE: nutrición enteral; PA: plan de acogida; PNI: personal de Enfermería de nueva incorporación.
Acreditado: acreditado por la Comissió de Formació Continuada de les Illes Balears, Conselleria de Salut, Família i Benestar Social.
Para cada acción de mejora, se seleccionaron responsables de su implementación, indicadores, cronograma, medidas de seguimiento, revisión de los controles para asegurar su efectividad. Cada trimestre se redactó un informe del grado de implantación del proceso de gestión de riesgos, que se difundió entre el personal de la unidad mediante sesiones y la web del servicio. Para analizar los riesgos priorizados, se utilizó el análisis modal de fallos y efectos11, cuyos principales resultados y acciones de mejora propuestas se resumen en la tabla 2.
Para la identificación reactiva de los riesgos se utilizaron la información del sistema de notificación y aprendizaje de ámbito hospitalario disponible en formato web, las sesiones clínicas diarias en que participan todos los estamentos profesionales del servicio, información procedente de los cambios de turno de enfermería y auxiliares, así como las sesiones de mortalidad trimestrales. El estudio se llevó a cabo mediante el análisis causa-raíz12. Los EA investigados fueron 2, relacionados con la medicación y el traslado intrahospitalario del paciente. Luego de conocer las causas que provocaron el EA, se plantearon acciones de mejora para cada causa-raíz o contribuyente. En el caso de la medicación: elaborar un listado de los medicamentos de alto riego, suministrarlos con advertencias de su categoría, elaborar un protocolo para la estandarización en la prescripción, el almacenamiento, la preparación, y la administración, y revisar la similitud de nombres (fonética/ortográfica) y su apariencia. Para el traslado intrahospitalario, entre otras, crear un listado de verificación en el sistema de información clínico. Posteriormente, se asignaron la fecha recomendada para realizarla y el método de control. Los resultados de este análisis reactivo se difundieron entre el personal de la unidad a través de sesiones y alertas. Por ser análisis confidenciales, no se aporta mas información sobre los EA analizados con esta herramienta.
Cumplidos los requisitos generales y los procesos correspondientes a la gestión de riesgos que exige la norma, realizamos las auditorias interna y externa sin que se detectasen no conformidades. Finalmente se obtuvo la certificación UNE 179003 por el SGR implantado en el servicio.
DiscusiónPara asegurar que el riesgo se gestiona de manera efectiva es necesario utilizar métodos sistemáticos y estructurados, como se ha señalado al describir la Norma española UNE 179003. Sin embargo, su utilización todavía no está muy extendida en nuestro país. La aplicación de esta norma en nuestro servicio nos ha permitido generar una lista de riesgos a los que puede ser expuesto el paciente y decidir sobre la necesidad de evaluación y tratamiento.
Además de las herramientas utilizadas, existen otras simples (diagramas de flujo, diagramas de causa-efecto) o estructuradas (análisis por árboles de fallos, análisis por árboles de sucesos) y métodos cualitativos (entrevistas estructuradas o cuestionarios) o cuantitativos (análisis de consecuencias, análisis de probabilidades) muy útiles13, cuya elección depende de las características de la organización y los objetivos del SGR.
La medición y la revisión del SGR son cruciales para la mejora continua. Disponer del sistema de información clínica PICIS permite el registro, la trazabilidad de la actividad asistencial y la obtención de indicadores, facilitando el cumplimiento de este requisito de la norma.
Para asegurar la efectividad de los controles y medidas implantadas hemos realizado una monitorización periódica que nos ha permitido comprobar cómo en todos los riesgos abordados se produjo una mejora de los indicadores. Las acciones emprendidas han sido simples y han requerido escasos recursos, ninguno económico, y se han basado en el rediseño de procesos, la evaluación, la formación y la participación del personal.
Las lecciones aprendidas durante la implantación de la norma nos han animado a realizar una gestión proactiva del riesgo. El trabajo en equipo, la sistematización, la documentación, el control y mejora de los procesos, y la preocupación permanente por mantener un buen clima de trabajo en equipo nos ha ayudado a mejorar la organización interna, al establecerse una comunicación más fluida, con objetivos y responsabilidades claros. Aunque en las auditorías interna y externa no se detectaron no conformidades, han sido una fuente de aprendizaje, que contribuye a mejorar los procesos y procedimientos, alertar de futuros problemas y proporcionar el sistema adecuado para mejorarlo.
La implantación de un SGR ha contribuido a consolidar una cultura de calidad y seguridad del paciente, obtener la certificación con UNE 179003 y ofrecer una imagen de calidad y seguridad avalada por una entidad independiente. La gestión de riesgos también beneficia a los profesionales: cuando se produce un EA son la segunda víctima14. Además, al disminuir los EA, aumenta el gasto evitado, y se reducen su repercusión social, sus externalidades negativas (Medicina Intensiva es un servicio de transición) y la desconfianza que generan en los sistemas sanitarios15.
Además, las actuaciones realizadas son congruentes con las estrategias de seguridad, basadas en la evidencia, recomendadas recientemente en la literatura16.
No es posible acometer esta implantación sin la participación activa de la alta dirección, que debe traducirse en el establecimiento, la aprobación y la comunicación de la política y los objetivos sobre la gestión de riesgos, la provisión de los recursos necesarios, asegurar la formación del personal encargado de la realización del trabajo, y en las imprescindibles evaluación y comunicación (retroalimentación) periódicas de los resultados. La formación de la alta dirección en seguridad del paciente es otro requisito para asegurar el éxito del SGR y, en nuestro caso, sin duda, facilitó la implantación y el mantenimiento de la norma.
Lograr que el personal se involucre en la consecución de los objetivos del SGR es imprescindible. Por ello, el jefe de servicio y el supervisor deben actuar como motivadores y velar por que las actividades se realicen oportunamente, con las personas adecuadas y los recursos necesarios. Conocer el grado de bienestar laboral y su evolución para instaurar medidas correctivas o preventivas es crucial para mantener al personal implicado en el SGR. Con este fin, anualmente realizamos encuestas sobre los niveles de burnout y engagement17 del personal que trabaja en la unidad, detectando, antes de la implantación de la norma, un grado bajo de burnout y alto de engagement. Pero los cambios acontecidos en los sistemas sanitarios decantan la balanza hacia el hartazgo y el desánimo, y reducen su eficiencia y el compromiso profesional. En suma, obligan a los líderes a reforzar los principios del profesionalismo18,19. Facilitar la participación activa, permitir a todas las partes interesadas estar correctamente representadas y que sus opiniones se tengan en cuenta en el proceso de gestión de riesgos, promover la comunicación, trabajar en equipo, reconocer la labor realizada y la formación continuada nos han ayudado a vincular al personal de la unidad a este proyecto.
El SGR ha de estar debidamente documentado, una tarea ardua cuyos resultados permiten planificar y disminuir la variabilidad injustificada de la práctica asistencial y, una vez registrados, monitorizar los procesos de la organización y sentar las bases de futuras mejoras.
La certificación UNE 179003 tiene una validez de 3 años, tras los cuales se realiza otra auditoría de renovación, así como auditorías de seguimiento anuales. Los procedimientos han de ser dinámicos, continuamente se debe comprobar su efectividad y, cuando dejen de ser efectivos, se han de modificar, adaptando medidas correctivas y preventivas. Ello nos exige plantearnos continuamente cómo mejorar el marco de trabajo, la política, el SGR y la cultura y el clima de seguridad, lo que nos lleva a un sistema de mejora continua.
En conjunto, la intervención consiste en realizar, supervisar, mantener, evaluar y corregir varias actuaciones multifacéticas (dirigidas a diferentes vertientes de la seguridad como las mencionadas, individuales, sistémicas y estructurales, clínicas, organizativas y de gestión) de forma coordinada, cuya efectividad global, entendida como mejora proporcional de la seguridad clínica atribuible a ellas, es mayor que la de las acciones aisladas20.
Por último, nuestro compromiso con la seguridad del paciente no se ha limitado a la Medicina Intensiva. El personal médico y de Enfermería del SMI forma parte de la Unidad Funcional de Gestión de Riesgos del hospital, que también coordinamos y que recientemente ha sido certificada por las normas ISO 9001:2008 y UNE 179003:2013. Otros proyectos coordinados por los miembros del servicio son la Unidad de Sepsis y el Programa de Optimización del Uso de Antimicrobianos (PROA)21, que actualmente incluye los servicios de Cirugía General, Traumatología, Urología y Hematología, y próximamente alcanzará a los de Cirugía Maxilofacial y Ginecología. Son iniciativas que, sin duda alguna, ayudan a prevenir los EA.
ConclusionesLos SMI son un ámbito propicio para la aparición de EA. Estamos obligados a gestionar nuestros riesgos como actividad siempre integrada en las responsabilidades de gestión y en todos los procesos de la unidad. El coste de oportunidad de no hacerlo (EA, morbimortalidad y gasto no evitados) puede ser muy alto.
La Norma UNE 179003:2013 proporciona un marco y una forma sistemática de abordar la gestión de la seguridad desde una perspectiva clínica y organizativa. Optar a un proceso de certificación demuestra el cumplimiento de unas normas de gestión de riesgos y unos procedimientos de trabajo dirigidos a disminuir la incidencia de EA. También estamos obligados a la mejora continua, porque la norma exige realizar un seguimiento del SGR mediante auditorías periódicas.
Aunque no es imprescindible estar certificado con la Norma ISO 9001:2008 para certificarse, la UNE 179003:2013 exige que la organización trabaje bajo el enfoque de un sistema de gestión de la calidad. Implantar simultáneamente ambas normas favorece la gestión integrada de la calidad y la seguridad asistencial. Al coincidir en algunos requisitos, disminuyen el tiempo de auditoría y los costes de la certificación, porque ambos se auditan conjuntamente.
Conflicto de interesesBureau Veritas ha auditado el Servicio de Medicina Intensiva del Hospital Can Misses. Los autores declaran no tener ningún conflicto de intereses.
Los autores del estudio agradecen a todo el personal del Servicio de Medicina Intensiva la colaboración prestada para conseguir la certificación UNE 179003:2013, así como al director gerente del hospital, Ignasi Casas, por el apoyo recibido.