La información disponible acerca de los procesos de retiro de la ventilación mecánica (VM) y extubación luego de injuria neurológica severa es escasa1-4. Las estrategias empleadas han sido extrapoladas de investigaciones y protocolos obtenidos de poblaciones sin patología neurocrítica1,2, situaciones no comparables por diferentes razones. En primer lugar, la mayoría de los individuos que padecen injuria cerebral no son ventilados por falla respiratoria primaria, sino por compromiso del estado de consciencia con incapacidad para mantener permeables sus vías aéreas, de manera tal que el objetivo primordial de la ventilación artificial es evitar factores de daño secundario letales como hipoxemia, hipercapnia e hipocapnia3,4. En segundo lugar, es habitual que el enfermo neurocrítico sea sometido a periodos prolongados de VM y vía aérea artificial2,4. Por último, no es infrecuente que al emprender el retiro del soporte ventilatorio y de la vía aérea artificial estén presentes grados variados de compromiso de consciencia con incapacidad para seguir comandos y efectuar maniobras para obtener parámetros clásicos de retiro de la VM y/o extubación5-8. En virtud de estas controversias intentamos, mediante interrogantes, establecer nuestro punto de vista.
Interrogante 1. ¿Cuál es la evidencia clínica acerca del retiro de la ventilación mecánica en el paciente neurocrítico?Los datos disponibles son escasos teniendo en cuenta la elevada susceptibilidad de esta población a presentar complicaciones respiratorias y a que la patología neurocrítica se ubica en segundo lugar en cuanto a la necesidad de VM1-3. Por otro lado, un criterio universalmente aceptado para iniciar el retiro de la VM es la resolución de la patología que la motivó, situación que en el enfermo neurocrítico rara vez se cumple3,9. Un estudio multicéntrico, prospectivo de observación reveló que los pacientes neurocríticos son ventilados por periodos de tiempo más prolongado y poseen tasas más elevadas de neumonías asociadas al ventilador y mortalidad cuando se las compara con la población general2. En lo que se refiere al retiro de la VM, esta fue dificultosa en casi la mitad de los casos y prolongada en el 10%. Los métodos y la duración del retiro, así como las tasas de reintubación, fueron similares a la población sin patología neurológica2. En el análisis prospectivo, aleatorizado y controlado de Navalesi et al.10 se determinó que abordar el proceso de retiro y extubación de manera protocolizada, multidisciplinaria y controlada reduce las tasas de fracaso11.
Interrogante 2. ¿Aplican los criterios convencionales de retiro de la ventilación mecánica y extubación?Punto de partida con resultados diversos, ya que muchos de los criterios empleados no pueden obtenerse con técnica adecuada o son imposibles de efectuar debido al compromiso del estado de conciencia3-9. Estudios recientes han demostrado la falla sistemática de los criterios usuales de retiro/extubación en pacientes neurocríticos5-7,9,12,13.
Al analizar los predictores del fracaso del proceso de retiro/extubación, algunos se asocian al enfermo crítico general, como la edad, la insuficiencia cardíaca, niveles elevados de péptido natriuréticoB, balance hídrico positivo8; mientras que otros pueden considerarse específicos del paciente neurocrítico, como baja puntuación en la escala de Glasgow (EG), funcionamiento inadecuado del reflejo tusígeno, tos débil y/o presencia de secreciones traqueales abundantes5-7,9,12,13. La evidencia que avalan estos predictores es de bajo nivel8. Recientemente, un estudio multicéntrico y prospectivo determinó, mediante análisis multivariados, predictores de extubación exitosa en individuos con daño cerebral severo, a partir del cual desarrollaron el score VISAGE compuesto por edad (menor de 40años), capacidad para deglutir y dirigir la mirada y EG (mayor a 10). A cada componente se le otorgó un punto. El 90% de los extubados con éxito tenían 3 o más puntos en dicho score14.
Interrogante 3. La capacidad de responder órdenes simples y seguir comandos ¿es indispensable previo al inicio del proceso de retiro de ventilación mecánica y extubación?La extubación es un tema controversial en individuos con alteración del estado mental o «que no obedecen comandos»15. No está claramente definida la «incapacidad de seguir comandos», y la evaluación mediante la EG en el paciente intubado está sujeta a errores. Además, el punto de corte para establecer la capacidad para ser extubado es contradictorio5-9,15.
Namen et al.12 evidenciaron en una población neurocrítica heterogénea que en aquellos con 8 o más puntos en la EG la extubación fallida aconteció en un 25%, mientras que ascendía al 63% en aquellos con menos de 8 puntos. Diez o más puntos en la EG se asoció con extubación exitosa en otro analisis14.
Las recomendaciones vigentes sugieren que para iniciar el proceso de retiro de VM el paciente debería estar despierto o ser capaz de obedecer órdenes8. Sin embargo, en el caso de injuria cerebral este parámetro puede no ser estrictamente necesario3-7,9. Coplin et al.13 reportaron tasas de extubación exitosa en el 80% de los pacientes con EG menor o igual a 8 y del 91% con EG menor o igual a 4. Ko et al.5 utilizaron la escala de 4 (Four Score) para evaluar el estado neurológico, no hallando diferencia significativa en la media del score entre aquellos con extubación fallida vs. exitosa. Resultados similares fueron reportados por Anderson et al.6 empleando la EG. McCredie et al.7 evidenciaron que la EG no se asociaba a extubación exitosa.
Interrogante 4. ¿Qué factores se asocian con extubación exitosa?El control de la vía aérea y las complicaciones postextubación tienen un rol clave en el éxito o el fracaso del proceso.
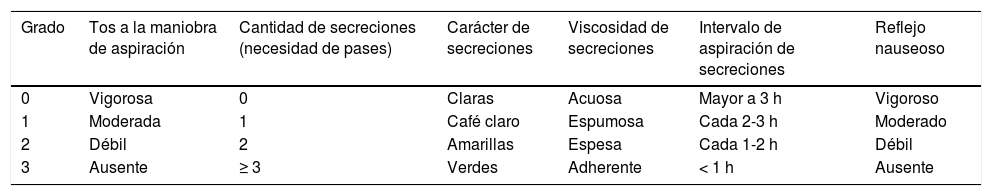
El score de vía aérea evalúa la capacidad de proteger y mantener expeditas las vías aéreas a través de pesquisar los reflejos nauseoso, tusígeno, tipo y cantidad de secreciones y la necesidad de aspiraciones previo a extubar13 (tabla 1). Un puntaje menor o igual de 6 predijo extubación exitosa; sin embargo, y a pesar de su practicidad, ni el score original ni sus modificaciones han sido validados externamente ni a gran escala11,13. Anderson et al.6 reportaron que la capacidad de toser efectivamente y la presencia de reflejo nauseoso se asocian con extubación exitosa. Tos espontánea o provocada es un factor predictor independiente de extubación exitosa7.
Escala de cuidados de la vía aérea
| Grado | Tos a la maniobra de aspiración | Cantidad de secreciones (necesidad de pases) | Carácter de secreciones | Viscosidad de secreciones | Intervalo de aspiración de secreciones | Reflejo nauseoso |
|---|---|---|---|---|---|---|
| 0 | Vigorosa | 0 | Claras | Acuosa | Mayor a 3 h | Vigoroso |
| 1 | Moderada | 1 | Café claro | Espumosa | Cada 2-3 h | Moderado |
| 2 | Débil | 2 | Amarillas | Espesa | Cada 1-2 h | Débil |
| 3 | Ausente | ≥ 3 | Verdes | Adherente | < 1 h | Ausente |
Fuente: adaptada de Coplin et al.13.
En relación con las complicaciones postextubación, la incidencia de estridor varía, oscilando entre el 1,5 y el 26,3%, mientras que las tasas de edema laríngeo se encuentran entre el 5 y el 54,4%, explicable por la falta de criterios diagnósticos claros para esta situación16,17.
Las tasas de reintubación en pacientes críticos en general son del 18 al 69% por estridor y del 15% por edema laríngeo10. Dichas complicaciones pueden predecirse con bastante certeza mediante el empleo del test de fuga (Cuff Leak Test). Revisiones sistemáticas y guías de práctica clínica lo avalan17-22. Recomendaciones actuales sugieren el empleo de esteroides cuando el test de la fuga es positivo21.
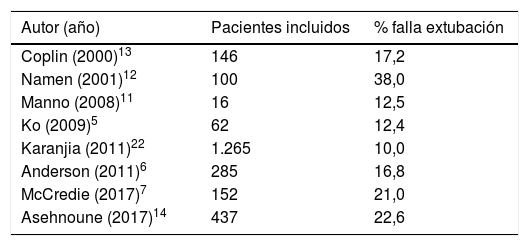
Interrogante 5. ¿Cuál es la frecuencia de falla de extubación?Uno de cada 5 pacientes fracasa al extubarse. En la tabla 2 se evidencian los datos de falla de extubación en pacientes neurocríticos disponibles en la literatura.
Interrogante 6. Traqueotomía: ¿es necesaria?, ¿cuándo?, ¿cómo?Punto controvertido con beneficio incierto. Dos estudios de base de datos, retrospectivos en trauma craneal severo, uno de ellos con trauma de tórax asociado, favorecen la realización precoz de traqueotomía basados en la disminución de la incidencia de neumonías, días en VM y estancia en cuidados intensivos (CI). Sin embargo, la mortalidad fue similar al grupo con traqueotomía tardía23,24. Además de las limitaciones inherentes al diseño metodológico de los estudios, no se especificó la razón por la cual se indicaba la traqueostomía23,24. En otro análisis aleatorizado, controlado y abierto con escaso número de víctimas de ictus isquémico y hemorrágico, la traqueotomía precoz no redujo la estancia en CI pero sí la mortalidad, aunque la misma era una medida de resultado secundaria25. Una revisión sistemática y metaanálisis reciente englobando 10 estudios con 503 injuriados cerebrales agudos evidenció que la traqueotomía temprana disminuyó la mortalidad a largo plazo, la duración de VM y la estancia en CI; sin embargo, en el análisis de sensibilidad, al excluir un estudio con sesgo, la significación estadística se atenúa26. El consenso Panamericano Ibérico, si bien no aborda el tema específico del paciente neurocrítico, no recomienda traqueotomía precoz, ya que, si bien acorta la estancia en VM, no disminuye la incidencia de neumonía, los días de estancia en CI ni la mortalidad a largo plazo27. La traqueotomía percutánea es preferible a la quirúrgica por su menor tasa de infecciones27. Ciertas situaciones favorecen la realización de traqueotomía precoz: a)lesión medular cervical grave; b)lesiones severas infratentoriales; c)extubaciones fallidas reiteradas; d)VM prolongada, y e)pobre estatus neurológico3,27. El rol de la traqueotomía primaria es discutible23-28. En nuestra opinión, la gran mayoría de individuos reúnen las condiciones necesarias para extubación antes de efectuar traqueotomía primaria. Así, creemos que intentarla siguiendo un protocolo ordenado y trabajando en equipo es una opción válida.
Interrogante 7. Movilización precoz: ¿ayuda?Tradicionalmente, el paciente crítico permanecía en reposo durante la fase aguda de su enfermedad. Un análisis binacional multicéntrico corrobora esta afirmación, ya que en dicho estudio el 84% de los individuos no se movilizaban en el periodo de tiempo esgrimido29. Ciertos cambios de paradigma y culturales se avecinan en lo que se refiere a la movilización temprana de los pacientes críticos30-32. A la luz de la evidencia disponible, esta táctica terapéutica innovadora es segura y posible si se efectúa bajo programas controlados y multidisciplinarios30-32. Un metaanálisis reciente en individuos que requieren CI prolongados evidenció que la implementación de protocolos de movilización precoz disminuye la estancia en VM, los días de hospitalización y la mortalidad al año, con mejoría del estatus funcional30. Programas específicos en pacientes inmovilizados por periodos prolongados muestran su efecto positivo en los resultados finales31. Estos resultados alentadores requieren validación a gran escala en diferentes poblaciones.
No existe hasta hoy, al menos en nuestro conocimiento, un estudio que haya establecido la relación entre movilización precoz y retiro de la VM/extubación, y menos aún en población neurocrítica. En pacientes con injuria cerebral, una cohorte italiana, prospectiva, aleatorizada, no controlada de observación, reportó mejores resultados clínicos y funcionales con la implementación de programas de movilización precoz, abriendo una puerta promisoria hacia el futuro33.
ConclusiónEs necesario llevar a cabo estudios a gran escala que permitan recomendaciones con mayor grado de certeza. Sin embargo, destacamos:
- •
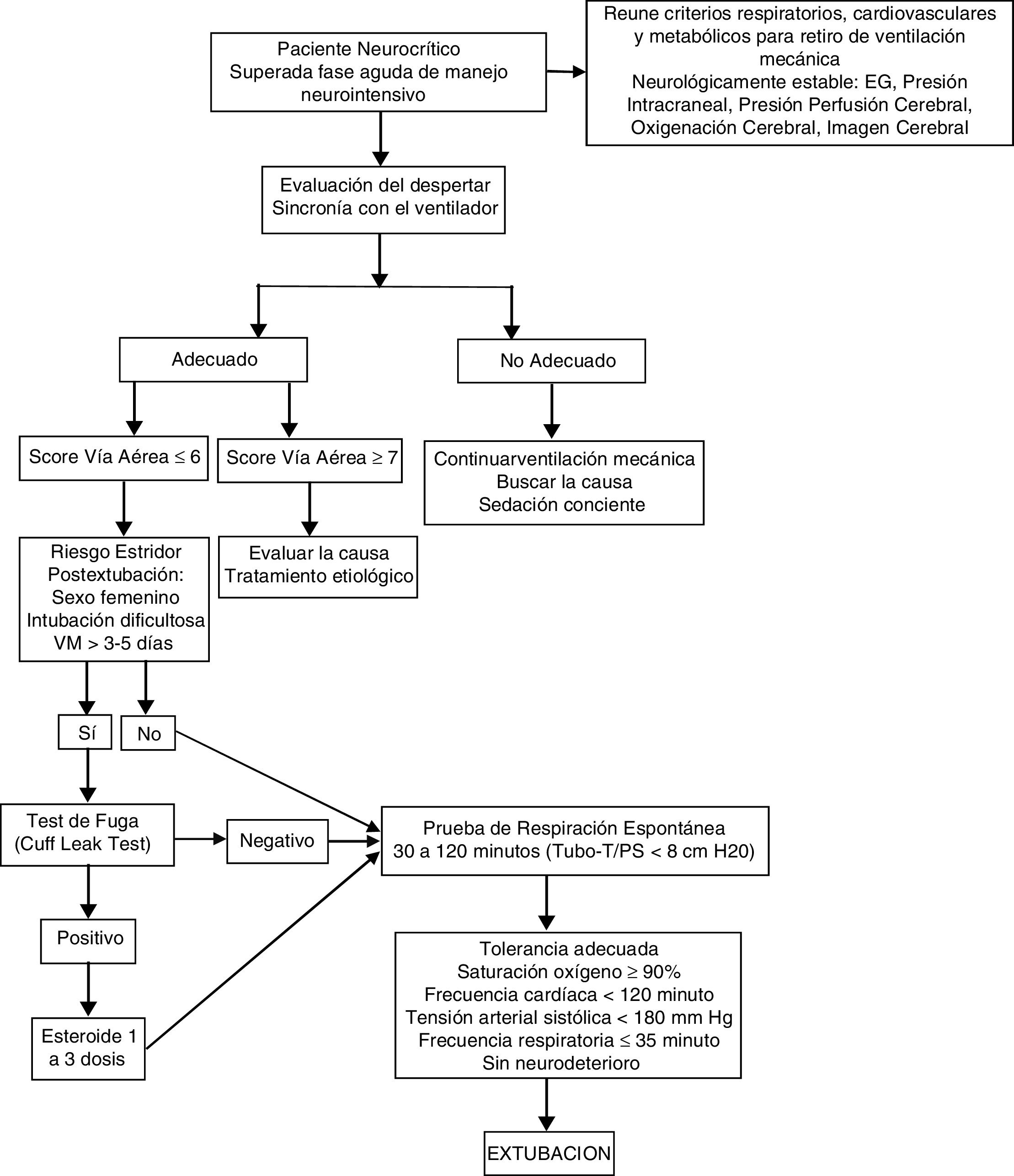
Es necesario disponer de un algoritmo adaptado a las necesidades del paciente neurocrítico para un retiro de la VM y extubación ordenado, protocolizado y multidisciplinario, a tal fin proponemos un algoritmo de actuación (fig. 1).
- •
Los criterios habituales para iniciar retiro de la VM y extubación no son extrapolables al paciente neurocrítico.
- •
La no respuesta a comandos verbales o la baja puntuación en la EG no implica que deba retardarse o contraindicarse el retiro de VM y/o la extubación.
- •
El score de manejo de la vía aérea es una herramienta útil para predecir la capacidad de mantener vía aérea permeable y segura.
- •
El test de la fuga predice la probabilidad de edema y estridor postextubación.
- •
La traqueotomía primaria es aconsejable en grupos de riesgo.
Ninguna.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.