Investigar la asociación entre la duración de la primera maniobra de posición en decúbito prono (PDP) y la mortalidad a 90días en pacientes con C-ARDS.
DiseñoEstudio retrospectivo, observacional y analítico.
ÁmbitoUCI-COVID de hospital terciario.
PacientesMayores de 18 años, con diagnóstico confirmado de enfermedad por SARS-CoV-2 que necesitaron de maniobra de PDP.
IntervencionesAnálisis multivariable de supervivencia a 90días.
Variables de interés principalesDuración de la primera PDP, número de sesiones de PDP, mortalidad a 90días.
Resultados271 pacientes sometidos a PDP fueron analizados: primer tercil (n=111), segundo tercil (n=95) y tercer tercil (n=65). Los resultados indicaron que la mediana de la duración del PDP fue de 14horas (IC95%: 10-16horas) en el primer tercil, 19horas (IC95%: 18-20horas) en el segundo tercil y 22horas (IC95%: 21-24horas) en el tercer tercil. La comparación de las curvas de supervivencia a través de la prueba de Logrank no alcanzó significación estadística (p=0,11). El análisis de regresión de Cox evidenció asociación entre el número de sesiones de pronación —los pacientes que recibieron entre 2 y 5 sesiones (HR: 2,19; IC95%: 1,07-4,49) y aquellos que recibieron más de 5 sesiones (HR: 6,05; IC95%: 2,78-13,16)— y la mortalidad a 90días.
ConclusionesMientras que la duración del PDP no parece influir de forma significativa en la mortalidad a 90días, el número de sesiones de pronación se identifica como un factor significativo asociado con un mayor riesgo de mortalidad.
To investigate the association between the duration of the first prone positioning maneuver (PPM) and 90-day mortality in patients with C-ARDS.
DesignRetrospective, observational, and analytical study.
SettingCOVID-19 ICU of a tertiary hospital.
PatientsAdults over 18years old, with a confirmed diagnosis of SARS-CoV-2 disease requiring PPM.
InterventionsMultivariable analysis of 90-day survival.
Main variables of interestDuration of the first PPM, number of PPM sessions, 90-day mortality.
Results271 patients undergoing PPM were analyzed: first tertile (n=111), second tertile (n=95) and third tertile (n=65). The results indicated that the median duration of PDP was 14hours (95%CI: 10-16hours) in the first tertile, 19hours (95%CI: 18-20hours) in the second tertile and 22hours (95%CI: 21-24hours) in the third tertile. Comparison of survival curves using the Logrank test did not reach statistical significance (P=.11). Cox Regression analysis showed an association between the number of pronation sessions — patients receiving between 2 and 5 sessions (HR: 2.19; 95%CI: 1.07-4.49) and those receiving more than 5 sessions (HR: 6.05; 95%CI: 2.78-13.16 — and 90-day mortality.
ConclusionsWhile the duration of PDP does not appear to significantly influence 90-day mortality, the number of pronation sessions is identified as a significant factor associated with an increased risk of mortality.
El síndrome respiratorio agudo grave causado por el virus SARS-CoV-2 (a partir de ahora C-ARDS, del inglés COVID-Acute Respiratory Distress Syndrome) ha desencadenado una crisis sanitaria global sin precedentes, caracterizada por una alta tasa de morbimortalidad, especialmente en pacientes con insuficiencia respiratoria aguda. En este contexto, la posición de decúbito prono (PDP) se ha erigido en una intervención terapéutica crucial para mejorar la oxigenación y la mecánica pulmonar en pacientes críticos1-5.
Sin embargo, y a pesar de su amplia adopción en la práctica clínica, la duración óptima de la primera sesión PDP en pacientes con C-ARDS aún no ha sido claramente definida. Esta falta de consenso se suma a la escasez de evidencia sobre los efectos específicos de la duración inicial de la maniobra de decúbito prono en los resultados clínicos a largo plazo6-9.
En este contexto se plantea la hipótesis de que la duración de la primera PDP puede influir significativamente en la mortalidad a medio plazo en pacientes con C-ARDS. Se postula que una duración óptima de la primera sesión de PDP podría correlacionarse con una mejora en la oxigenación y en el alivio del estrés pulmonar, favoreciendo una recuperación pulmonar más efectiva y una reducción en la aparición de complicaciones respiratorias graves, y por tanto una disminución en la mortalidad10-14.
El presente estudio tiene como objetivo investigar la asociación entre la duración de la primera PDP y la mortalidad a 90días en pacientes con C-ARDS. Para ello, se dividió a los pacientes en terciles de tiempo de duración de la primera maniobra de PDP y se analizarán los desenlaces clínicos, con un enfoque particular en la mortalidad a 90días.
Material y métodosEstudio retrospectivo, observacional y analítico en el que fueron incluidos los enfermos adultos que habían ingresado en área-COVID del servicio de medicina intensiva con diagnóstico confirmado de infección por SARS-CoV-2 mediante reacción en cadena de la polimerasa (PCR) en células del tracto respiratorio, entre marzo de 2020 y marzo de 2022. Los datos fueron recopilados del registro de la cohorte de pacientes con COVID-19 en un servicio de medicina intensiva de un hospital de tercer nivel. Este registro se llevó a cabo tras obtener la aprobación del Comité de Ética en Investigación local (código de referencia local 2020.250) y obtener el consentimiento informado de los pacientes o de sus representantes legales —de forma escrita y/o telefónica— para introducir sus datos en el mismo. Posteriormente, algunos datos que no fueron inicialmente recopilados se completaron de manera retrospectiva.
Fueron criterios de inclusión: ser mayor de 18años, diagnóstico confirmado de enfermedad por de SARS-CoV-2 en las primeras 24horas de ingreso hospitalario, necesidad de ingreso en la unidad de cuidados intensivos (UCI) por insuficiencia respiratoria, recibir tratamiento con ventilación mecánica (VM) por dicha causa y haber necesitado maniobra PDP como parte del tratamiento de su insuficiencia respiratoria. Fueron criterios de exclusión los registros con errores en las recogidas de las variables de análisis y el empleo de PDP en paciente despierto.
El detalle de las variables registradas se muestra en el material suplementario.
Los enfermos fueron categorizados en terciles, según duración en horas de la primera maniobra de PDP. La indicación de PDP, así como el cese de la maniobra, se realizaron según el criterio del médico responsable, basado en las recomendaciones para el manejo de los pacientes críticos con COVID-19 en las UCI de la Sociedad Española de Medicina Intensiva y Unidades Coronarias (SEMICYUC), donde se proponía una duración en la maniobra de PDP de al menos 16horas15. Se definieron como PDP temprano aquellos que fueron posicionados en decúbito PDP dentro de las 24horas siguientes a su ingreso.
Se realizó el seguimiento de los pacientes durante 90días desde el momento del ingreso en la UCI o hasta su fallecimiento (el hecho que se produjese primero).
Se realizó inicialmente un análisis descriptivo de la muestra donde las variables categóricas se presentan como el valor y su porcentaje; y como mediana y sus percentiles 25-75 (p25-75) para las variables cuantitativas continuas. Las comparaciones de porcentajes entre los grupos se realizaron mediante tablas de contingencia y chi cuadrado; para el análisis de las variables continuas se utilizó la prueba de Kruskal Wallis.
Posteriormente se llevó a cabo un análisis multivariable de la supervivencia ajustando un modelo de regresión de Cox (método: Fordward; introducción de variables al modelo si p<0,05 y exclusión de variables si p>0,2; estado: fallecimiento a los 90días; se seleccionan las variables independientes con p<0,2 en el análisis bivariante). La medida de asociación se expresa mediante el uso del hazard ratio (HR) acompañado de su respectivo intervalo de confianza al 95% (IC95%). Se empleó el valor del índice de concordancia de Harrell como medida de concordancia en el modelo de regresión de Cox. Para todos los análisis, la significación estadística se estableció en p<0,05.
Se efectuó un análisis de supervivencia a 90días con el método de Kaplan-Meier para la variable de tiempo de muerte (Log-rank test).
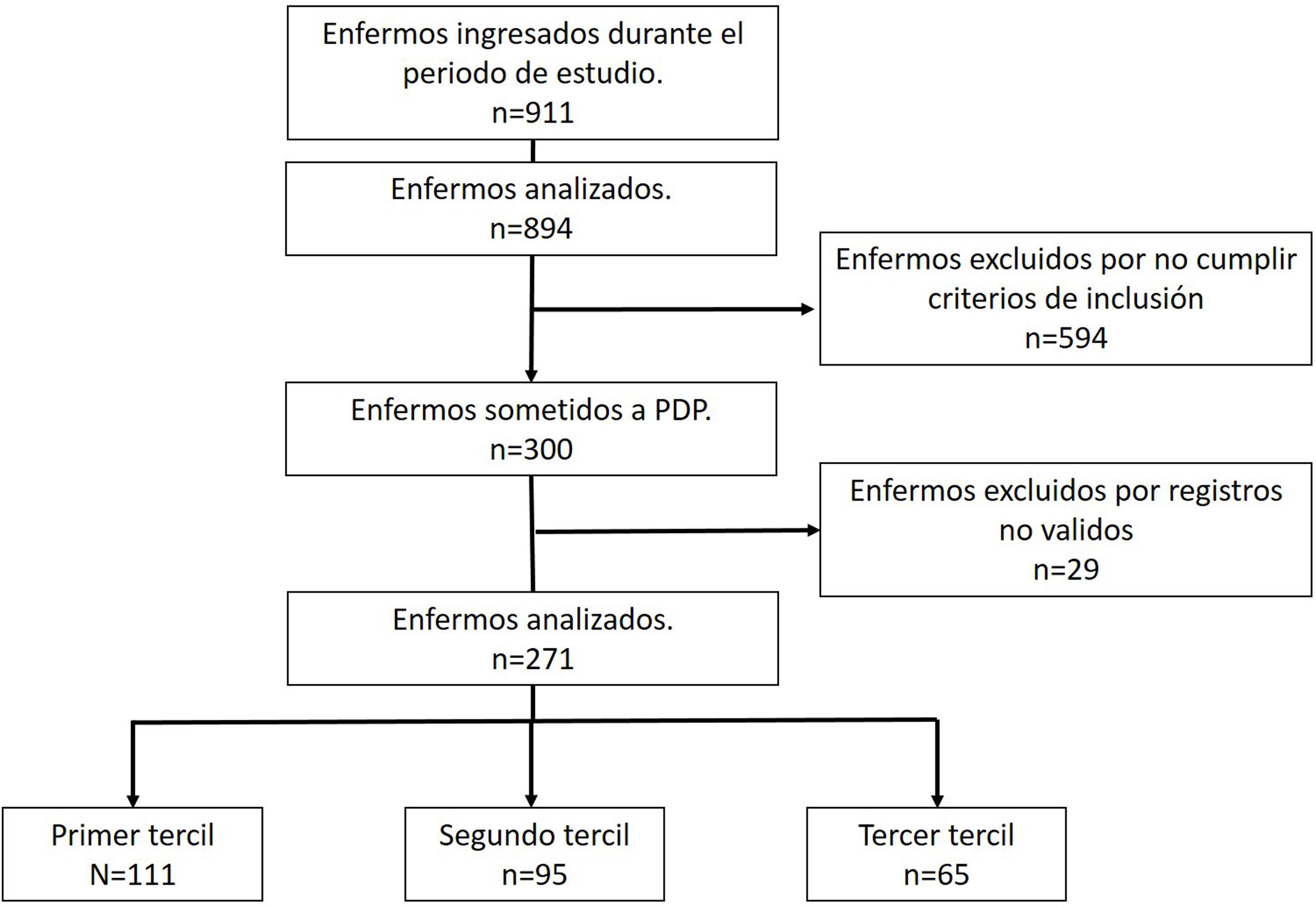
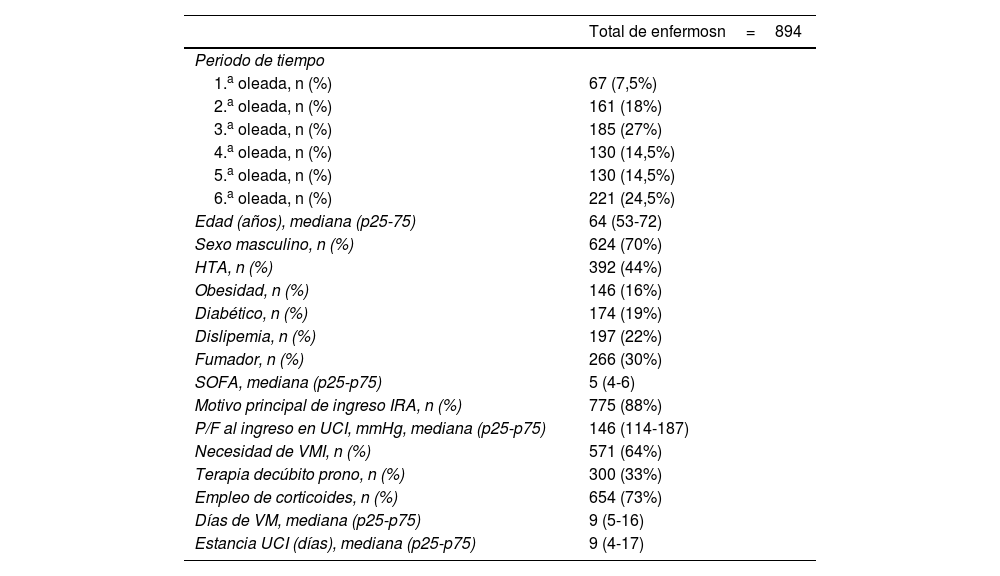
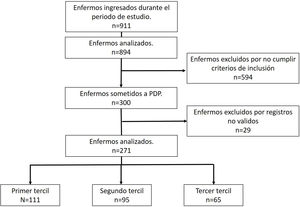
ResultadosDurante el periodo analizado ingresaron un total de 911 enfermos en la UCI-COVID. Con un total de 894 enfermos analizados (tabla 1), se observa una distribución a lo largo de las diferentes oleadas de la pandemia, siendo la sexta oleada la que contribuye con la mayor proporción (24,5%). En 300 enfermos (33%) se realizó alguna maniobra de PDP durante el ingreso en la UCI. Después de depurar los datos se analizaron un total de 271 pacientes sometidos a PDP. Ciento once pacientes (41%) fueron categorizados en el primer tercil de duración (horas) de la primera maniobra de PDP, 95 (35%) en el segundo tercil y 65 (24%) en el tercer tercil (fig. 1).
Principales variables de la cohorte analizada
| Total de enfermosn=894 | |
|---|---|
| Periodo de tiempo | |
| 1.a oleada, n (%) | 67 (7,5%) |
| 2.a oleada, n (%) | 161 (18%) |
| 3.a oleada, n (%) | 185 (27%) |
| 4.a oleada, n (%) | 130 (14,5%) |
| 5.a oleada, n (%) | 130 (14,5%) |
| 6.a oleada, n (%) | 221 (24,5%) |
| Edad (años), mediana (p25-75) | 64 (53-72) |
| Sexo masculino, n (%) | 624 (70%) |
| HTA, n (%) | 392 (44%) |
| Obesidad, n (%) | 146 (16%) |
| Diabético, n (%) | 174 (19%) |
| Dislipemia, n (%) | 197 (22%) |
| Fumador, n (%) | 266 (30%) |
| SOFA, mediana (p25-p75) | 5 (4-6) |
| Motivo principal de ingreso IRA, n (%) | 775 (88%) |
| P/F al ingreso en UCI, mmHg, mediana (p25-p75) | 146 (114-187) |
| Necesidad de VMI, n (%) | 571 (64%) |
| Terapia decúbito prono, n (%) | 300 (33%) |
| Empleo de corticoides, n (%) | 654 (73%) |
| Días de VM, mediana (p25-p75) | 9 (5-16) |
| Estancia UCI (días), mediana (p25-p75) | 9 (4-17) |
CNAF: oxigenoterapia de alto flujo; HTA: hipertensión arterial; IRA: insuficiencia respiratoria aguda; P/F: relación entre la presión arterial de oxígeno y la fracción inspirada de oxígeno; SOFA: Sequential Organ Failure Assessment; VM: ventilación mecánica.
Los resultados indicaron que la mediana de la duración del PDP fue de 14horas (IC95%: 10-16horas) en el primer tercil, 19horas (IC95%: 18-20horas) en el segundo tercil y 22horas (IC95%: 21-24horas) en el tercer tercil.
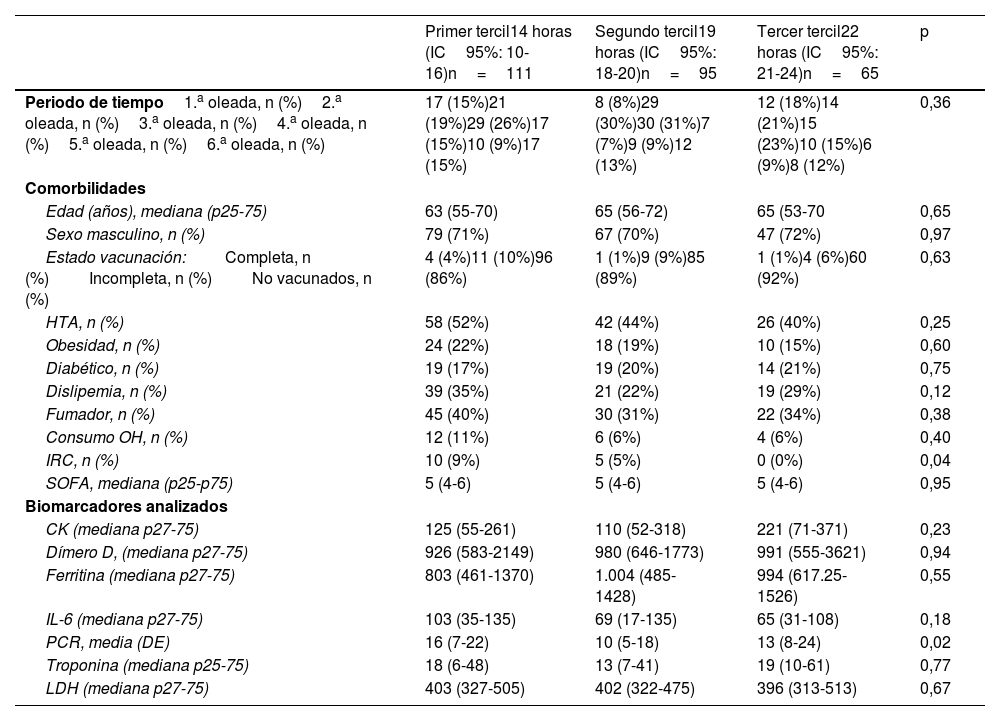
En el análisis comparativo de las características clínico-epidemiológicas, categorizadas por terciles de tiempo de duración (horas) del primer PDP, resalta la uniformidad en la presentación de casos a lo largo de las oleadas, con ciertas variaciones en biomarcadores y estados de vacunación (tabla 2). La proteínaC reactiva (PCR) mostró variabilidad media significativa entre los grupos (p=0,02), y la insuficiencia renal crónica (IRC) fue más pronunciada en los pacientes categorizados en el primer tercil (p=0,04) (tabla 2).
Comparación de las características clínico-epidemiológicas de los enfermos categorizadas por terciles de tiempo (horas) del primer prono
| Primer tercil14 horas (IC95%: 10-16)n=111 | Segundo tercil19 horas (IC95%: 18-20)n=95 | Tercer tercil22 horas (IC95%: 21-24)n=65 | p | |
|---|---|---|---|---|
| Periodo de tiempo1.a oleada, n (%)2.a oleada, n (%)3.a oleada, n (%)4.a oleada, n (%)5.a oleada, n (%)6.a oleada, n (%) | 17 (15%)21 (19%)29 (26%)17 (15%)10 (9%)17 (15%) | 8 (8%)29 (30%)30 (31%)7 (7%)9 (9%)12 (13%) | 12 (18%)14 (21%)15 (23%)10 (15%)6 (9%)8 (12%) | 0,36 |
| Comorbilidades | ||||
| Edad (años), mediana (p25-75) | 63 (55-70) | 65 (56-72) | 65 (53-70 | 0,65 |
| Sexo masculino, n (%) | 79 (71%) | 67 (70%) | 47 (72%) | 0,97 |
| Estado vacunación:Completa, n (%)Incompleta, n (%)No vacunados, n (%) | 4 (4%)11 (10%)96 (86%) | 1 (1%)9 (9%)85 (89%) | 1 (1%)4 (6%)60 (92%) | 0,63 |
| HTA, n (%) | 58 (52%) | 42 (44%) | 26 (40%) | 0,25 |
| Obesidad, n (%) | 24 (22%) | 18 (19%) | 10 (15%) | 0,60 |
| Diabético, n (%) | 19 (17%) | 19 (20%) | 14 (21%) | 0,75 |
| Dislipemia, n (%) | 39 (35%) | 21 (22%) | 19 (29%) | 0,12 |
| Fumador, n (%) | 45 (40%) | 30 (31%) | 22 (34%) | 0,38 |
| Consumo OH, n (%) | 12 (11%) | 6 (6%) | 4 (6%) | 0,40 |
| IRC, n (%) | 10 (9%) | 5 (5%) | 0 (0%) | 0,04 |
| SOFA, mediana (p25-p75) | 5 (4-6) | 5 (4-6) | 5 (4-6) | 0,95 |
| Biomarcadores analizados | ||||
| CK (mediana p27-75) | 125 (55-261) | 110 (52-318) | 221 (71-371) | 0,23 |
| Dímero D, (mediana p27-75) | 926 (583-2149) | 980 (646-1773) | 991 (555-3621) | 0,94 |
| Ferritina (mediana p27-75) | 803 (461-1370) | 1.004 (485-1428) | 994 (617.25-1526) | 0,55 |
| IL-6 (mediana p27-75) | 103 (35-135) | 69 (17-135) | 65 (31-108) | 0,18 |
| PCR, media (DE) | 16 (7-22) | 10 (5-18) | 13 (8-24) | 0,02 |
| Troponina (mediana p25-75) | 18 (6-48) | 13 (7-41) | 19 (10-61) | 0,77 |
| LDH (mediana p27-75) | 403 (327-505) | 402 (322-475) | 396 (313-513) | 0,67 |
HTA: hipertensión arterial; IRC: insuficiencia renal crónica; OH: alcohol; SOFA: Sequential Organ Failure Assessment.
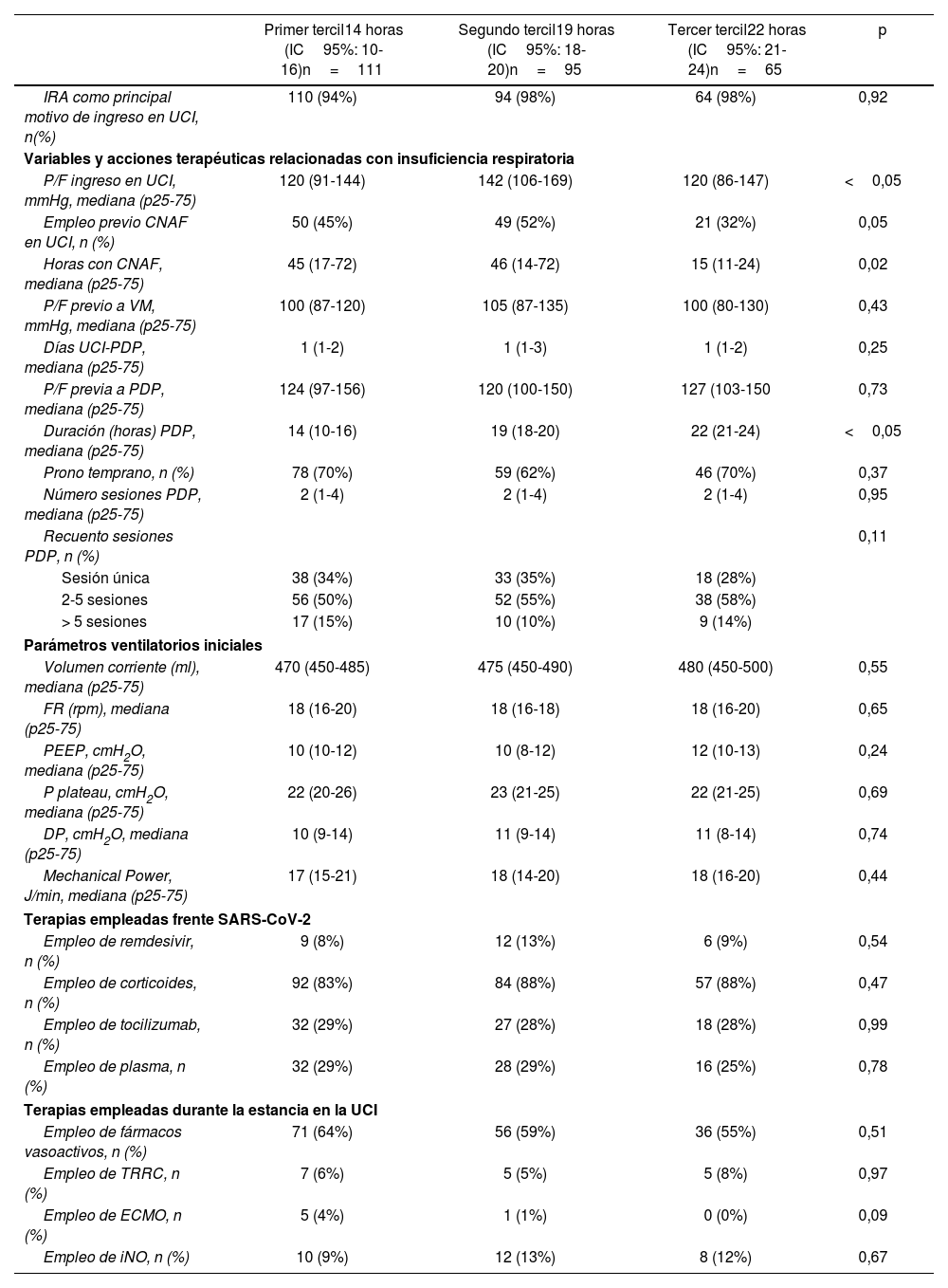
Se evidenciaron diferencias en la presentación clínica y en las estrategias terapéuticas según el tercil (tabla 3): la relación P/F al ingreso en la UCI mostró una significativa variación, siendo más baja en el primer tercil (p<0,05); se observaron patrones diferentes en el empleo de oxigenoterapia de alto flujo (CNAF) en la UCI, con una disminución significativa en su uso en el grupo de pacientes en los que la duración de la primera maniobra de PDP fue mayor (tercer tercil) (p=0,05), el uso de ECMO mostró variabilidad, aunque sin alcanzar significación estadística (p=0,09). El número de sesiones de PDP presentó una mediana de 2 sesiones y un rango intercuartílico de 1 a 4 sesiones en todos los grupos. En términos de frecuencia, aproximadamente una tercera parte de los pacientes tuvieron una sola sesión de PDP. Las diferencias encontradas en los grupos analizados no alcanzaron significación estadística (p=0,11).
Análisis comparativo entre terciles de tiempo (horas) del primer prono, de las principales variables asociadas a la insuficiencia respiratoria aguda y acciones terapéuticas en UCI
| Primer tercil14 horas (IC95%: 10-16)n=111 | Segundo tercil19 horas (IC95%: 18-20)n=95 | Tercer tercil22 horas (IC95%: 21-24)n=65 | p | |
|---|---|---|---|---|
| IRA como principal motivo de ingreso en UCI, n(%) | 110 (94%) | 94 (98%) | 64 (98%) | 0,92 |
| Variables y acciones terapéuticas relacionadas con insuficiencia respiratoria | ||||
| P/F ingreso en UCI, mmHg, mediana (p25-75) | 120 (91-144) | 142 (106-169) | 120 (86-147) | <0,05 |
| Empleo previo CNAF en UCI, n (%) | 50 (45%) | 49 (52%) | 21 (32%) | 0,05 |
| Horas con CNAF, mediana (p25-75) | 45 (17-72) | 46 (14-72) | 15 (11-24) | 0,02 |
| P/F previo a VM, mmHg, mediana (p25-75) | 100 (87-120) | 105 (87-135) | 100 (80-130) | 0,43 |
| Días UCI-PDP, mediana (p25-75) | 1 (1-2) | 1 (1-3) | 1 (1-2) | 0,25 |
| P/F previa a PDP, mediana (p25-75) | 124 (97-156) | 120 (100-150) | 127 (103-150 | 0,73 |
| Duración (horas) PDP, mediana (p25-75) | 14 (10-16) | 19 (18-20) | 22 (21-24) | <0,05 |
| Prono temprano, n (%) | 78 (70%) | 59 (62%) | 46 (70%) | 0,37 |
| Número sesiones PDP, mediana (p25-75) | 2 (1-4) | 2 (1-4) | 2 (1-4) | 0,95 |
| Recuento sesiones PDP, n (%) | 0,11 | |||
| Sesión única | 38 (34%) | 33 (35%) | 18 (28%) | |
| 2-5 sesiones | 56 (50%) | 52 (55%) | 38 (58%) | |
| > 5 sesiones | 17 (15%) | 10 (10%) | 9 (14%) | |
| Parámetros ventilatorios iniciales | ||||
| Volumen corriente (ml), mediana (p25-75) | 470 (450-485) | 475 (450-490) | 480 (450-500) | 0,55 |
| FR (rpm), mediana (p25-75) | 18 (16-20) | 18 (16-18) | 18 (16-20) | 0,65 |
| PEEP, cmH2O, mediana (p25-75) | 10 (10-12) | 10 (8-12) | 12 (10-13) | 0,24 |
| P plateau, cmH2O, mediana (p25-75) | 22 (20-26) | 23 (21-25) | 22 (21-25) | 0,69 |
| DP, cmH2O, mediana (p25-75) | 10 (9-14) | 11 (9-14) | 11 (8-14) | 0,74 |
| Mechanical Power, J/min, mediana (p25-75) | 17 (15-21) | 18 (14-20) | 18 (16-20) | 0,44 |
| Terapias empleadas frente SARS-CoV-2 | ||||
| Empleo de remdesivir, n (%) | 9 (8%) | 12 (13%) | 6 (9%) | 0,54 |
| Empleo de corticoides, n (%) | 92 (83%) | 84 (88%) | 57 (88%) | 0,47 |
| Empleo de tocilizumab, n (%) | 32 (29%) | 27 (28%) | 18 (28%) | 0,99 |
| Empleo de plasma, n (%) | 32 (29%) | 28 (29%) | 16 (25%) | 0,78 |
| Terapias empleadas durante la estancia en la UCI | ||||
| Empleo de fármacos vasoactivos, n (%) | 71 (64%) | 56 (59%) | 36 (55%) | 0,51 |
| Empleo de TRRC, n (%) | 7 (6%) | 5 (5%) | 5 (8%) | 0,97 |
| Empleo de ECMO, n (%) | 5 (4%) | 1 (1%) | 0 (0%) | 0,09 |
| Empleo de iNO, n (%) | 10 (9%) | 12 (13%) | 8 (12%) | 0,67 |
CNAF: oxigenoterapia de alto flujo; DP: driving pressure; ECMO: oxigenador de membrana extracorpórea; FR: frecuencia respiratoria; iNO: óxido nítrico inhalado; P/F: relación entre la presión arterial de oxígeno y la fracción inspirada de oxígeno; SDRA: síndrome de distrés respiratorio agudo; TRRC: terapias de reemplazo renal continuo; VM: ventilación mecánica.
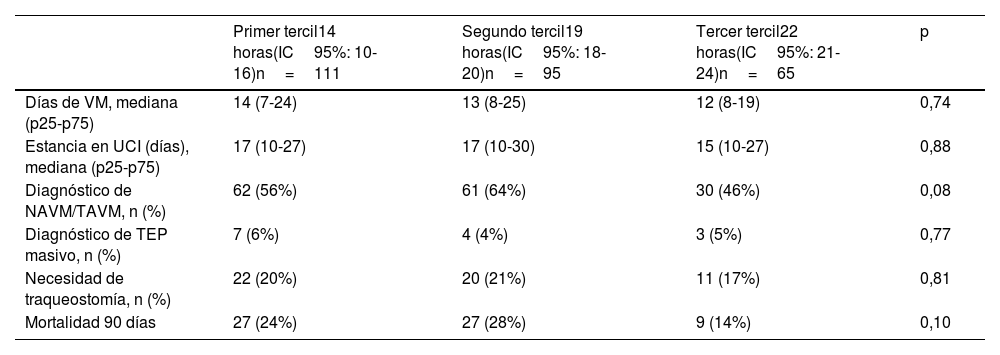
En el análisis de las principales variables evolutivas entre los grupos (tabla 4), ni en términos de duración VM, ni de estancia en la UCI, se encontraron diferencias significativas (p=0,74 y p=0,88, respectivamente). En el diagnóstico de traqueobronquitis/neumonía asociada a ventilación mecánica (TAVM/NAVM) se observó una tendencia a ser más prevalentes en el segundo tercil (64%) (p=0,08). Otros desenlaces evaluados, como el diagnóstico de tromboembolismo pulmonar (TEP) masivo y la necesidad de traqueostomía, no mostraron diferencias sustanciales.
Principales variables evolutivas analizadas entre los diferentes grupos categorizados en terciles de tiempo (horas) del primer prono
| Primer tercil14 horas(IC95%: 10-16)n=111 | Segundo tercil19 horas(IC95%: 18-20)n=95 | Tercer tercil22 horas(IC95%: 21-24)n=65 | p | |
|---|---|---|---|---|
| Días de VM, mediana (p25-p75) | 14 (7-24) | 13 (8-25) | 12 (8-19) | 0,74 |
| Estancia en UCI (días), mediana (p25-p75) | 17 (10-27) | 17 (10-30) | 15 (10-27) | 0,88 |
| Diagnóstico de NAVM/TAVM, n (%) | 62 (56%) | 61 (64%) | 30 (46%) | 0,08 |
| Diagnóstico de TEP masivo, n (%) | 7 (6%) | 4 (4%) | 3 (5%) | 0,77 |
| Necesidad de traqueostomía, n (%) | 22 (20%) | 20 (21%) | 11 (17%) | 0,81 |
| Mortalidad 90 días | 27 (24%) | 27 (28%) | 9 (14%) | 0,10 |
NAVM/TAVM: neumonía asociada a ventilación mecánica/traqueobronquitis asociada ventilación mecánica; TEP: tromboembolismo pulmonar; UCI: unidad de cuidados intensivos; VM: ventilación mecánica.
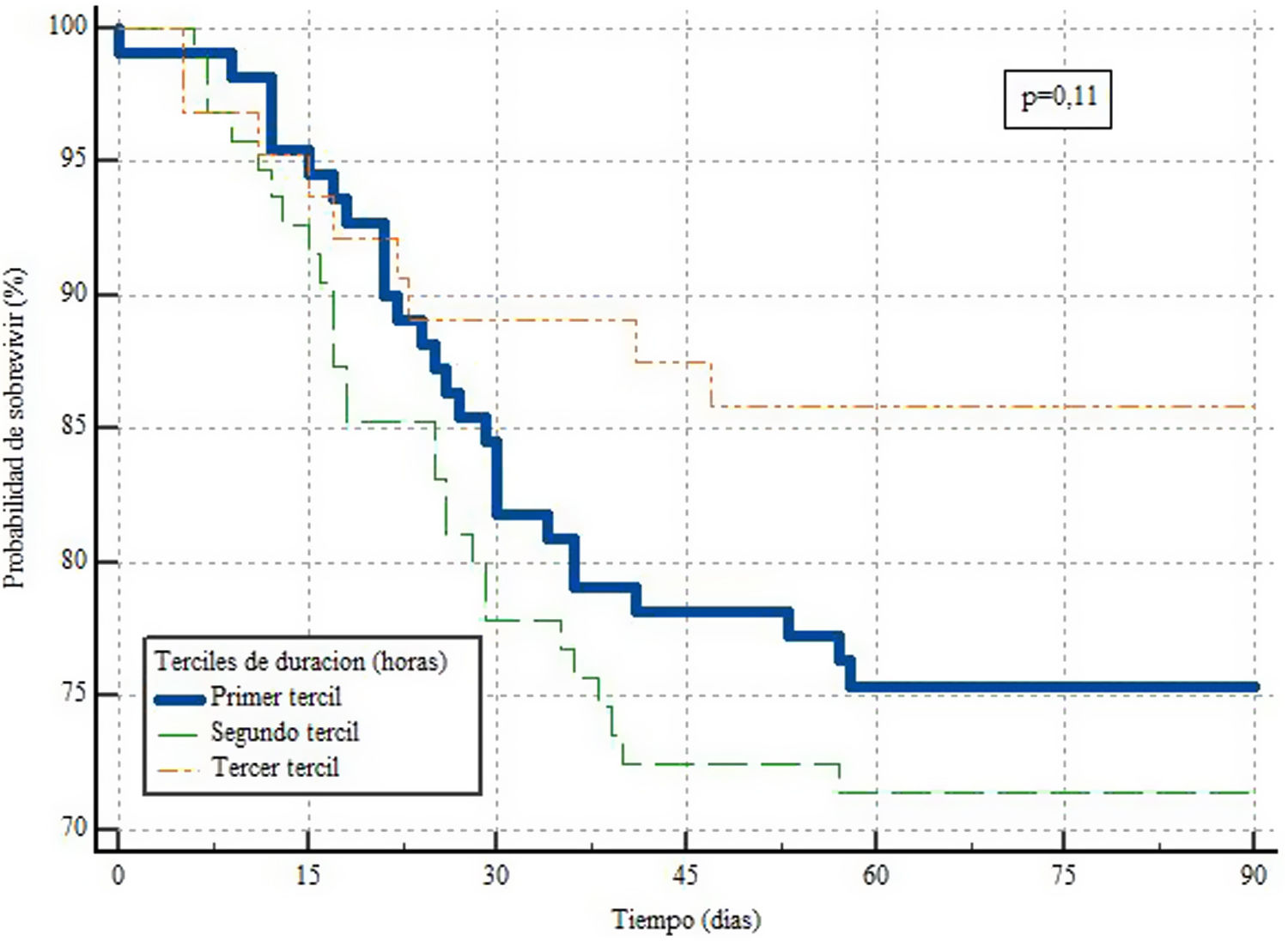
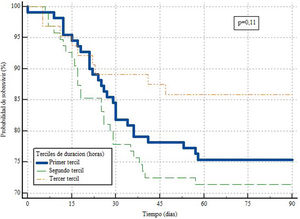
El análisis de supervivencia reflejó, para el primer tercil, una media de supervivencia de 74días, con un error estándar (SE) de 2,687 y un IC95% entre 69 y 79 días. En el segundo tercil, la media de supervivencia fue ligeramente menor, registrando 71días, con un SE de 3,191 y un IC95% entre 64 y 77 días. En contraste, el tercer tercil exhibió la media de supervivencia más alta, alcanzando los 80días, con un SE de 3,085 y un IC95% entre 74 y 86 días. Utilizando la metodología de Kaplan-Meier y realizando la comparación de las curvas de supervivencia mediante la prueba de Logrank, se encontró que no se alcanzó significación estadística (p=0,11). Sin embargo, se observó una tendencia hacia una mayor supervivencia en el grupo con una duración de tiempo más prolongada en la primera maniobra de PDP, como se muestra en la figura 2.
Finalmente, en el análisis de regresión de Cox para examinar el tiempo de supervivencia, con un enfoque en el seguimiento a 90días, el modelo incluyó variables como la edad, donde se observó que un incremento de un año en la edad se asoció con un aumento del 7,07% en el riesgo de mortalidad a los 90días (HR: 1,07; IC95%: 1,03-1,10); los pacientes que requirieron ECMO presentaron un riesgo 4,42 veces mayor de mortalidad en comparación con aquellos que no la necesitaron (HR: 4,42; IC95%: 1,52-12,82); el número de sesiones de pronación también mostró una asociación significativa con la supervivencia a los 90días: los pacientes que recibieron entre 2 y 5 sesiones de pronación tuvieron un riesgo 2,19 veces mayor de mortalidad en comparación con los que recibieron sesión única (HR: 2,19; IC95%: 1,07-4,49), y aquellos que recibieron más de 5 sesiones de pronación experimentaron un riesgo aún mayor, con un aumento de 6,05 veces en el riesgo de mortalidad en comparación con el grupo de referencia (HR: 6,05; IC95%: 2,78-13,16); el valor de P/F al ingreso en la UCI se asoció de manera significativa con la supervivencia: por cada unidad de aumento en el valor de P/F, se observó un aumento del 0,68% en la supervivencia a los 90días (HR: 1,00; IC95%: 1,00-1,01). El índice de concordancia de Harrell fue de 0,745 (IC95%: 0,68-0,80). No fueron incluidas en el modelo las variables: sexo, valor de PCR, IL-6, TAVM/NAVM, la IRC, el empleo de CNAF, la duración de CNAF y los diferentes terciles de tiempo de duración del primer PDP.
DiscusiónEl trabajo presentado no demuestra de forma estadísticamente significativa que los pacientes que más tiempo estuvieron en PDP en la primera maniobra tuvieron una mayor supervivencia a 90días; no obstante, nuestros datos sugieren explorar más a fondo el impacto del tiempo de PDP en la evolución clínica de los pacientes con C-ARDS. Por otro lado, el número de sesiones de PDP mostró una asociación significativa con la mortalidad a los 90días: los enfermos con una sesión única de PDP presentaron un menor riesgo de fallecer.
En nuestro análisis, a pesar de no haberse identificado diferencias en complicaciones específicas durante el período de estancia en la UCI que justifiquen la diferencia observada en las curvas de supervivencia a partir de la segunda semana de seguimiento, es importante considerar que otros factores no evaluados en el estudio podrían estar influyendo en la mortalidad de los pacientes. Estos podrían incluir la presencia de comorbilidades adicionales, el tratamiento posterior a la UCI, la calidad del cuidado proporcionado o las complicaciones a medio plazo no conocidas. Por ejemplo, la modificación de la estructura de trabajo, junto con otros factores, podría haber influido de manera arbitraria en el momento en que se decidió realizar la intubación y comenzar la ventilación mecánica con estrategias protectoras, así como en la implementación de maniobras como el decúbito prono. De hecho, observamos como los pacientes en los que la primera PDP fue mayor, el empleo de CNAF previo a la VM también fue mayor, pudiendo desencadenar un retraso en la intubación que conocemos puede dar lugar a un peor pronóstico16,17.
La justificación clínica para ampliar la duración de las sesiones de PDP se basa en el principal beneficio de esta posición: homogeneizar el estrés y la tensión aplicada por la ventilación mecánica en los pulmones. La PDP promueve una distribución más uniforme del volumen de ventilación. Los estudios han demostrado que la PDP puede mejorar la homogeneización de la presión pleural y la reapertura de unidades alveolares posteriores. Desde el punto de vista organizativo, ampliar las sesiones de PP a más de 24horas puede reducir significativamente la carga de trabajo, el riesgo de complicaciones asociadas con la rotación frecuente y la exposición viral. Además, podría aumentar la adherencia a la posición prona al concentrar los retornos a la posición supina durante el día, mejorando así la seguridad del procedimiento. Sin embargo, ampliar la duración de la PDP no está exento de riesgos: mayor riesgo de lesiones por presión, mayor incidencia de lesiones relacionadas con el catéter, interrupción de la alimentación enteral, plexopatías o parálisis del plexo braquial, entre otras18.
En el análisis efectuado, la categorización de los pacientes por terciles se fundamenta en la mayor sensibilidad a las variaciones en los datos (beneficioso para capturar con mayor detalle las diferencias entre los valores), en la simplificación de la interpretación y la comunicación de los resultados, en su utilidad para analizar o resaltar diferencias en las colas de las distribuciones y en la facilidad de comparación entre grupos terciles: un grupo de duración intermedia, con dos grupos (de mayor y de menor duración) para su comparación19.
En primer lugar, es importante destacar que el fracaso de los primeros estudios para demostrar un beneficio en la supervivencia de la PDP en el síndrome de distrés respiratorio agudo (SDRA) se ha atribuido (al margen de la aplicación de ventilación mecánica protectora) tanto a la duración insuficiente como al inicio tardío de la misma20-22. Las recomendaciones para el manejo de los pacientes críticos con COVID-19 en las UCI de la Sociedad Española de Medicina Intensiva y Unidades Coronarias (SEMICYUC) proponían una duración en la maniobra de PDP de al menos 16horas15. Estas recomendaciones se fundamentaban principalmente en el trabajo de Guérin et al.1, en el cual se evidenció un descenso notable en la mortalidad del 41% al 23,6% (p=0,001) cuando se aplicaron sesiones (4días) de PDP de 17horas en pacientes con un P/F media de 100±30mmHg y ventilación protectora (volumen corriente de 6ml/kg).
No obstante, durante la pandemia el número de pacientes que requirieron PDP se incrementó, y bien por sobrecarga asistencial o por su mayor gravedad, algunos pacientes se mantuvieron en PDP durante periodos más prolongados18: lo que algunos autores denominan PDP extendida. Sin embargo, la PDP extendida ya había sido descrita pre-pandemia en pequeños estudios pseudo-aleatorizados23 y estudios monocéntricos retrospectivos, donde la heterogeneidad de las muestras, el escaso número de pacientes y las diferentes variaciones en titulación de presión positiva al final de la espiración (PEEP), criterios para la finalización de sesiones y seguimiento, no permitían extraer conclusiones en relación con la supervivencia de los pacientes24-26. Aun así, muchos de estos trabajos reportaban mejoras notables en valores de oxigenación de los pacientes en PDP extendida frente a las maniobras convencionales.
Durante la pandemia, varios centros publicaron su experiencia sobre la implementación de PDP extendida en pacientes C-ARDS en ventilación mecánica. En los estudios más relevantes destacan, por un lado, las estrategias organizativas, como el protocolo de «dos noches» con una duración mediana de PDP de 39horas [rango intercuartílico de 34-42]. Este protocolo permitió el aumento en la relación P/F durante la primera sesión de PDP que se asoció con una reducción de la mortalidad en la UCI. Por otro lado, se establecieron las estrategias clínicas: una vez iniciado el PDP, este se mantiene hasta la mejoría clínica. Se suprime por completo el alternar entre el PDP y la posición supina. Esta estrategia fue descrita por primera vez a gran escala para el C-ARDS por Douglas et al.27. Las sesiones de PDP se mantuvieron hasta que los pacientes alcanzaron los siguientes criterios: relación P/F >150 con FiO2 >60% y niveles de PEEP <10cmH2O. Este protocolo resultó en sesiones de una duración mediana de 2,95días entre los sobrevivientes y 3,3días entre los no sobrevivientes, con una cuarta parte de las sesiones de los no sobrevivientes que duraron al menos 6,6días.
Finalmente, un solo estudio evaluó la asociación causal entre la duración prolongada del PDP clínicamente dirigido y la mortalidad28. En este estudio retrospectivo multicéntrico se incluyó un total de 263 pacientes. La duración mediana del PDP en el grupo de duración prolongada fue de 40horas, y la duración máxima de una sola sesión fue mayor de 10días. La duración mediana del PDP en el grupo de duración de PDP estándar fue de 17horas. En el estudio, los pacientes en el grupo de duración prolongada de la PDP experimentaron una tasa de mortalidad a 3meses más baja que los pacientes en el grupo de duración estándar (HR: 0,47; IC95%: 0,34-0,67; p<0,001).
En el estudio exclusivo del primer ciclo de PDP de Gonzalez et al.29, donde se analizan las características, los cambios en la oxigenación y la mecánica pulmonar en pacientes con C-ARDS tratados con PDP, evaluando la respuesta en la primera maniobra, la mortalidad fue significativamente menor en aquellos pacientes cuya oxigenación aumentó después de la posición prona. Se identificaron como factores independientes asociados con la mortalidad la edad, el aumento porcentual en P/F después de 24horas en PDP y el número de ciclos.
En nuestro medio, en el estudio de De Miguel Balsa et al.30, donde el objetivo fue describir las características de los pacientes C-ARDS en ventilación mecánica invasiva (VMI) y analizar el efecto del decúbito prono prolongado (>24h) en comparación con el decúbito prono de menos de 24h, se observó que el decúbito prono prolongado se asoció con una menor tolerancia a la ventilación en decúbito supino, una mayor estancia hospitalaria, más días de VMI, una mayor duración del tratamiento con bloqueo neuromuscular y un mayor porcentaje de episodios de obstrucción del tubo orotraqueal.
Basándonos en los resultados de nuestro análisis y en la revisión de la literatura, surge la posibilidad de plantear la hipótesis de que prolongar la PDP más allá de las 16horas, que es la recomendación actual predominante, podría ser factible en términos de supervivencia. Sin embargo, aún queda por determinar qué enfoque para extender esta duración resulta más adecuado: ¿una duración fija establecida por la organización asistencial o la aplicación de criterios clínicos para determinar el fin de la PDP? Evidentemente, se requieren más investigaciones prospectivas e intervencionistas para evaluar estos hallazgos de manera exhaustiva.
Además de las limitaciones propias de un estudio retrospectivo, el presente trabajo presenta la limitación de indicaciones de la PDP basadas en el criterio del médico responsable, sin un protocolo fijo y estandarizado. A pesar de ello, no se observaron diferencias significativas en las variables relacionadas con el momento de indicación, lo que sugiere que la variabilidad en la decisión médica no tuvo un impacto estadísticamente significativo en los resultados obtenidos. La falta de datos en relación con la oxigenación y la mecánica pulmonar que justificaron el cese de las maniobras también limita en parte el estudio. Por otro lado, algunas de las variables no introducidas en el modelo pudieran estar altamente correlacionadas con otras variables predictoras ya incluidas en el modelo. Otra limitación que merece discusión es el porcentaje de pérdidas de pacientes durante el seguimiento. Observamos que aproximadamente el 10% de los pacientes sometidos a pronación (29 de 300) se perdieron durante el estudio, no siendo posible constatar si estas pérdidas fueron aleatorias o si estuvieron influenciadas por factores específicos, como la gravedad de la enfermedad o el momento particular de la pandemia. La posibilidad de sesgo en la selección de los pacientes perdidos podría tener implicaciones en la interpretación de nuestros resultados y en la generalización de los hallazgos. Además, es relevante discutir el efecto de la imprecisión de las estimaciones debido al tamaño muestral. Reconocemos que, dada la naturaleza del estudio y el tamaño de la muestra, puede haber limitaciones en la precisión de nuestros resultados. Finalmente, es importante destacar que no fue recogida la justificación de suspensión precoz de la primera maniobra PDP: no se puede justificar porque algunos pacientes incluidos en el primer tercil recibieron una duración de PDP insuficiente según el estudio PROSEVA1.
FinanciaciónEl presente manuscrito no ha recibido financiación alguna.
AutoríaAlejandro González-Castro: ideación, elaboración y redacción del manuscrito.
Elena Cuenca Fito: recogida de datos.
Yhivian Peñasco: elaboración, corrección.
Carmen Huertas: depuración de la base de datos.
Camilo Gonzalez: redacción, correción.
Juan Carlos Rodríguez Borregán: elaboración, corrección.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.