INTRODUCCION
Aproximadamente es ingresado el 50% de las neumonías comunitarias atendidas en los servicios de urgencias. De estos procesos, entre el 3% y el 18% precisa ingreso en la UCI. La Legionella pneumophila (LP) es el segundo microorganismo responsable de las neumonías comunitarias graves (NCG) que requieren ingreso en la UCI, después de las producidas por Streptococcus pneumoniae, y los principales motivos de ingreso son la insuficiencia respiratoria aguda y el shock séptico. La mortalidad de estos pacientes es elevada a pesar de los nuevos antibióticos y de las modernas técnicas de diagnóstico; la mortalidad oscila, según las series, entre el 22 y el 54%1-3.
Comunicamos 3 casos de NCG producidos por LP y revisamos los métodos diagnósticos actuales y el tratamiento antibiótico tras la introducción de nuevos antimicrobianos.
CASOS CLINICOS
Caso 1
Se trataba de un varón de 54 años que, entre sus antecedentes, destacaba ser fumador y bebedor importante y presentar enfermedad pulmonar obstructiva crónica, cardiopatía isquémica y fibrilación auricular crónica.
Acudió a urgencias por presentar un cuadro de 4 días de evolución de fiebre no termometrada, aumento de su disnea habitual, tos y emisión de esputos hemoptoicos. El paciente precisó intubación orotraqueal y conexión a un respirador y fue ingresado en la UCI con el diagnóstico de NCG.
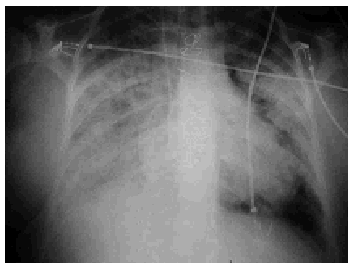
En la exploración destacaba obesidad mórbida, taquipnea superior a 40 respiraciones/min, presión arterial de 120/75 mmHg y fibrilación auricular con respuesta ventricular a 140 lat/min. En la auscultación se apreciaban roncus dispersos y un foco de crepitación en el hemitórax derecho. Los análisis revelaron una leucocitosis con neutrofilia (16 x 109/l y 84% neutrófilos), urea 85 mg/dl y creatinina 1,4 mg/dl como datos significativos. La gasometría arterial no reveló datos patológicos, con una PaO2/ FiO2 > 300. En la radiografía de tórax se apreció un infiltrado alveolar bilateral (fig. 1) y en el electrocardiograma una fibrilación auricular con respuesta ventricular a 145 lat/min, ondas T negativas en derivaciones I, avL, V5 y V6. La puntuacion de APACHE II era de 15 puntos.
Figura 1. Radiografía de tórax de un varón de 54 años con infiltrados alveolointersticiales bilaterales.
Se tomaron muestras para el estudio microbiológico de sangre, orina, aspirado traqueal, serología para organismos atípicos, detección de antígeno LP en orina y cultivo en medio específico. Se inició tratamiento empírico con levofloxacino, 500 mg i.v. cada 12 h y ceftriaxona, 2 g i.v. cada 24 h. La evolución del paciente fue desfavorable, con fiebre alta (39-40 oC), inestabilidad hemodinámica, deterioro de la función hepática y renal, presentando síndrome de disfunción multiorgánica (SDMO). El paciente falleció al cuarto día de ingreso.
En el estudio microbiológico practicado en el ingreso fue positiva la antigenuria a LP en dos ocasiones. El resto de los estudios realizados, incluyendo una fibrobroncoscopia con toma de muestras por catéter telescopado y lavado broncoalveolar, fue negativo.
Caso 2
Se trataba de una mujer de 47 años con antecedentes de alergia al paracetamol, fumadora, diabetes mellitus insulindependiente (DMID), comunicación interauricular intervenida hacía 20 años y hepatitis B postransfusional.
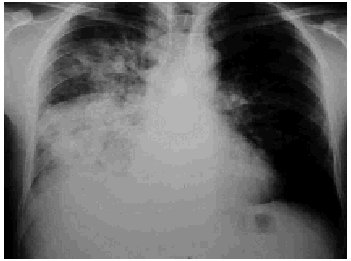
Fue atendida en urgencias por presentar un cuadro de 10 días de evolución de fiebre alta, tos y expectoración mucosa. En la exploración destacó un discreto trabajo respiratorio y crepitantes bibasales. La radiografía de tórax reveló la presencia de un infiltrado alveolointersticial derecho (fig. 2). Presentaba leucocitosis con neutrofilia (14,7x109/l con 88% neutrófilos) e hiponatremia (127 mEq/l). La paciente fue ingresada en planta con el diagnóstico de NCG en paciente con factores de riesgo, iniciándose tratamiento con claritromicina, 500 mg i.v. cada 12 h y ceftriaxona, 2 g i.v. cada 24 h. Presentó una mala evolución clínica, con deterioro del estado general, fiebre alta y disnea progresiva, por lo que fue trasladada a la UCI a las 48 h.
Figura 2. Radiografía torácica de una mujer de 47 años con infiltrado en hemitórax derecho.
A su ingreso en UCI estaba febril, consciente y en ventilación espontánea, taquipneica (40 respiraciones/min) y su saturación por pulsioximetría era del 95% con oxígeno por mascarilla al 40%. La presión arterial era de 150/88 mmHg y la frecuencia cardíaca 95 lat/min. En la auscultación destacaban crepitantes en las bases pulmonares y campos medios. Los análisis demostraron un hemograma y un estudio de coagulación dentro de la normalidad, potasio, 2,9 mEq/L, PaO2/FiO2 > 300. La radiografía de tórax fue similar a la descrita en urgencias. El APACHE II era de 13 puntos.
Se cursaron cultivos en medio específico, hemocultivos, orina, esputo, serología para organismos atípicos y antigenuria para LP. Se inició tratamiento antimicrobiano con levofloxacino, 500 mg i.v. cada 12 h y ceftriaxona, 2 g i.v. cada 24 h, añadiéndose posteriormente rifampicina, 600 mg i.v. cada 24 h. Presentó una evolución tórpida con SDMO, insuficiencia respiratoria que requirió ventilación mecánica prolongada, deterioro hemodinámico con necesidad de catecolaminas a dosis altas, fracaso renal agudo que precisó técnicas de depuración extrarrenal, insuficiencia hepática y alteraciones en la coagulación.
Dos antigenurias a LP fueron positivas, siendo negativos todos los cultivos practicados a su ingreso. Posteriormente, la paciente presentó neumonía por Acinetobacter baumannii con cultivo cuantitativo de aspirado bronquial (> 106 UFC) y bacteriemia acompañante, que motivó su fallecimiento. La serología para LP serogrupo 1 fue positiva, con títulos de 1/256 en una determinación realizada a su ingreso.
Caso 3
Se trataba de un varón de 37 años que ingresó por un cuadro clínico de una semana de evolución caracterizado por fiebre alta, dolor en punta de costado derecho, varios episodios de escalofríos nocturnos y disnea de esfuerzo. Entre sus antecedentes destacaba el ser fumador de 40 cigarrillos/día y bebedor importante de alcohol.
Presentaba buen estado general, febril (38,5 oC), saturando al 95% con oxígeno al 40%, taquipneico, con roncus y sibilancias en ambos hemitórax y crepitantes en los dos tercios inferiores derechos. En la radiografía de tórax se apreciaba una condensación en el lóbulo inferior derecho. La analítica era normal, excepto por una hipocapnia. La antigenuria para LP fue positiva, siendo también positiva la serología para el serogrupo 1 con título 1/512 en una determinación a su ingreso. La evolución fue favorable, realizándose tratamiento con levofloxacino.
COMENTARIO
En nuestro medio, la neumonía comunitaria por LP presenta una incidencia en la UCI del 9,5% con una mortalidad superior al 50% en algunas series. Se relaciona en la mayoría de los casos con enfermedades crónicas, tabaquismo, edad superior a 70 años e inmunodepresión, fundamentalmente pacientes trasplantados4. En dos casos descritos existían procesos crónicos, como EPOC y DMID, aunque ambos eran menores de 70 años y sin medicación corticoide crónica.
Las distintas formas de presentación clínica son poco específicas para el diagnóstico. La gravedad es muy variable y puede oscilar entre neumonías leves sin afección orgánica importante y casos con desarrollo SDMO. Estos pacientes presentaron como motivo de ingreso en UCI una insuficiencia respiratoria grave, si bien se han descrito otras causas de ingreso, como shock séptico, fracaso renal agudo o afección del sistema nervioso central5.
Desde el punto de vista radiológico, tampoco existe una especificidad significativa. Algunos autores refieren la afección inicial unilateral, predominantemente en los lóbulos inferiores. Otros autores refieren el predominio de infiltrados bilaterales en las neumonías comunitarias (57 frente a 36%) frente a la presentación unilateral en las neumonías nosocomiales (61 frente a 39%)3.
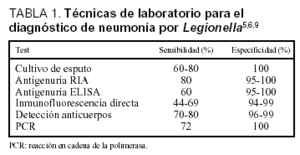
La neumonía por LP no presenta ni una clínica ni un patrón radiológico específico; por tanto, precisamos métodos de laboratorio rápidos y específicos para llegar al diagnóstico. Dentro de estas pruebas, el cultivo positivo para LP en las secreciones traqueobronquiales en medio de cultivo agar-BCYE es diagnóstico, con una sensibilidad mayor del 60% y una especificidad del 100%, si bien tienen el inconveniente del retraso en el resultado. Otros métodos utilizados actualmente en el diagnóstico son más rápidos, con una especificidad similar pero con una menor sensibilidad. La detección del antígeno urinario mediante técnicas de inmunocromatografía y ELISA son métodos rápidos, baratos y fáciles de realizar, siendo útiles para la detección de LP serogrupo 1, causante del 80-90% de las infecciones, si bien se ha detectado la presencia de antigenuria positiva hasta un año después de la infección, lo cual puede limitar la utilidad clínica de esta prueba. Recientemente se ha descrito la utilidad de estas técnicas para la detección de otros serogrupos y especies de Legionella, aunque con una sensibilidad significativamente menor (22-33%)6-8.
La detección de ADN de LP mediante la reacción en cadena de la polimerasa (PCR) es un método rápido que permite identificar la presencia del germen en orina, secreciones traqueobronquiales y suero, con una alta especificidad pero menor sensibilidad que los cultivos9 (tabla 1). Otra técnica empleada en el diagnóstico es la detección de anticuerpos mediante seroconversión, técnica poco útil desde el punto de vista clínico, o mediante inmunofluorescencia directa, más rápida pero que requiere un alto número de microorganismos en las muestras estudiadas, y se han descrito reacciones cruzadas frente a otros microorganismos. En los tres casos presentados, la antigenuria (ELISA) fue positiva, siendo en dos casos positiva la serología para LP serogrupo 1.
El tratamiento antimicrobiano clásico para la neumonía por LP ha sido la eritromicina. Algunos autores recomiendan la asociación de rifampicina a los macrólidos en neumonías graves. Actualmente, los nuevos macrólidos y las fluoroquinolonas presentan una mayor actividad in vitro que la eritromicina. Todavía no existen series clínicas que permitan comparar el tratamiento de estos cuadros clínicos con la eritromicina o con las fluoroquinolonas o los macrólidos, pero en el contexto de las NCG producidas por LP que precisen ingreso en la UCI o en el caso de pacientes trasplantados donde los macrólidos pueden interferir con la medicación inmunodepresora, el tratamiento con una fluoroquinolona es el tratamiento antimicrobiano recomendado7,8,10. Igualmente, la administración de fluoroquinolonas y rifampicina podría ser una alternativa válida en los casos de NCG con mala evolución clínica; esta asociación requiere futuros estudios que permitan valorar la posible eficacia de esta combinación antimicrobiana.
En resumen, la NCG por LP es una entidad clínica relativamente frecuente que requiere ingreso en la UCI, siendo las fluoroquinolonas una alternativa para el tratamiento antimicrobiano de estas entidades clínicas. Dentro del arsenal diagnóstico de que disponemos en la actualidad, la antigenuria para LP es el método más rápido, con una alta sensibilidad y especificidad, debiendo ser complementada con técnicas de detección de ADN por técnicas de PCR e inmunofluorescencia directa, junto con los cultivos específicos.