La pandemia por COVID-19 ha provocado el ingreso de un elevado número de pacientes en UCI, generalmente por insuficiencia respiratoria severa. Desde la aparición de los primeros casos de infección por SARS-CoV-2, a finales de 2019, en China, se ha publicado una cantidad ingente de recomendaciones de tratamiento de esta entidad, no siempre respaldadas por evidencia científica suficiente ni con el rigor metodológico necesario. Gracias al esfuerzo de distintos grupos de investigadores, actualmente disponemos de resultados de ensayos clínicos, y otro tipo de estudios, de mayor calidad. Consideramos necesario realizar un documento que incluya recomendaciones que recojan estas evidencias en cuanto al diagnóstico y tratamiento de la COVID-19, pero también aspectos que otras guías no han contemplado y que consideramos fundamentales en el manejo del paciente crítico con COVID-19. Para ello se ha creado un comité redactor, conformado por miembros de los Grupos de Trabajo de SEMICYUC más directamente relacionados con diferentes aspectos específicos del manejo de estos pacientes.
The COVID-19 pandemic has led to the admission of a high number of patients to the ICU, generally due to severe respiratory failure. Since the appearance of the first cases of SARS-CoV-2 infection, at the end of 2019, in China, a huge number of treatment recommendations for this entity have been published, not always supported by sufficient scientific evidence or with methodological rigor necessary. Thanks to the efforts of different groups of researchers, we currently have the results of clinical trials, and other types of studies, of higher quality. We consider it necessary to create a document that includes recommendations that collect this evidence regarding the diagnosis and treatment of COVID-19, but also aspects that other guidelines have not considered and that we consider essential in the management of critical patients with COVID-19. For this, a drafting committee has been created, made up of members of the SEMICYUC Working Groups more directly related to different specific aspects of the management of these patients.
A finales de 2019, un virus, actualmente conocido como severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2), causó un brote de 27 casos en un mercado de pescado de Wuhan, China. Desde ese momento, el virus se diseminó rápidamente por todo el mundo y, el 11 de marzo, la Organización Mundial de la Salud (OMS) declaró que la enfermedad causada por el SARS-CoV-2, llamada COVID-19, alcanzaba el rango de pandemia1. A día 22 de mayo de 2021, se han confirmado más de 165 millones de casos y ha causado cerca de 3,5 millones de muertes2.
A pesar de que la mayoría de los casos de COVID-19 son leves o presentan únicamente síntomas menores, el 5-10% de los pacientes necesita ingreso hospitalario y oxigenoterapia y un gran número de pacientes presentó insuficiencia respiratoria severa, necesitando soporte respiratorio e ingreso en una Unidad de Cuidados Intensivos (UCI), sobrepasando en no pocos casos las capacidades de las mismas y convirtiendo a la COVID-19 en un desafío para los sistemas sanitarios de todo el mundo, incluyendo España3–12.
Al mismo tiempo que las UCI se veían desbordadas por un número de pacientes que multiplicaba su capacidad habitual, comenzaron a publicarse distintos documentos13–16, no siempre respaldados con suficiente evidencia científica17,18, que recomendaban distintos tratamientos para una enfermedad para la que no se conocía un tratamiento efectivo.
Cuando no han pasado ni dos años desde la aparición de la enfermedad, y gracias a un extraordinario esfuerzo de distintos grupos de investigadores, disponemos de los resultados de gran número de ensayos clínicos y otros estudios que nos permiten establecer unas recomendaciones con mayor respaldo de la evidencia científica; aunque siguen existiendo numerosas áreas de incertidumbre. Algunos de los documentos comentados previamente han sido actualizados siguiendo diferentes metodologías19,20. Consideramos necesario realizar un documento que incluya recomendaciones que recojan estas evidencias en cuanto al diagnóstico y tratamiento de COVID-19, pero también aspectos que otras guías no han contemplado y que consideramos fundamentales para el manejo del paciente crítico con COVID-19.
MetodologíaAlcance y objetivosEl objetivo de este documento es ofrecer unas recomendaciones basadas en la evidencia científica actualmente disponible para el manejo diagnóstico y terapéutico del paciente adulto que ingresa en una UCI como consecuencia de COVID-19.
Está dirigido al personal médico que presta atención en las UCI y que busca ser de utilidad tanto en la toma de decisiones clínicas como para establecer estándares de tratamiento y ayudar en la planificación de la organización de las UCI.
Selección del comité redactorDesde la coordinación del Grupo de Trabajo de Enfermedades Infecciosas y Sepsis (GTEIS) de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC), se diseñó la estructura, preguntas a contestar y metodología del documento. Posteriormente se invitó a los coordinadores de los grupos de trabajo especialmente centrados en las secciones propuestas para seleccionar a los expertos encargados de responder a las preguntas y para plantear preguntas adicionales si lo consideraban oportuno.
MetodologíaPara cada una de las 11 secciones analizadas se creó un equipo de trabajo y se nombró un coordinador.
Se revisó la evidencia científica disponible desde el comienzo de la pandemia (diciembre 2019) hasta el 28 de febrero de 2021.
Desde la coordinación del proyecto, y con el consenso de los coordinadores de cada una de las secciones, conocedores de la ausencia de ensayos clínicos en muchos de los ámbitos considerados importantes, se decidió priorizar la elaboración de un documento práctico sobre la rigidez metodológica.
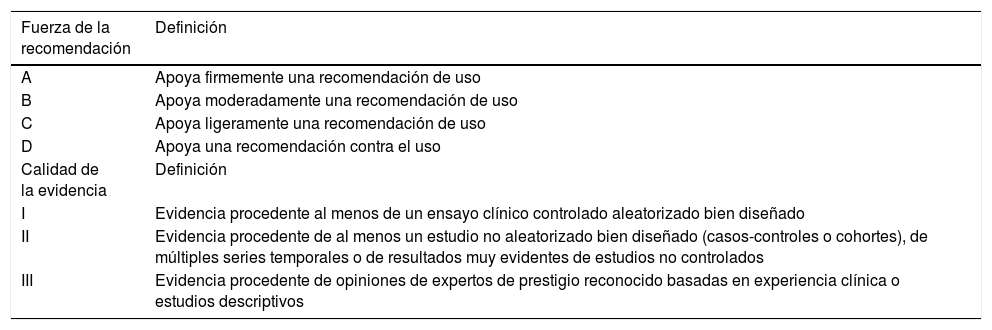
Tras evaluar y analizar la bibliografía disponible, las recomendaciones se establecieron mediante consenso entre los miembros de cada equipo de trabajo y, posteriormente, fueron revisadas por el resto del comité redactor. Cada recomendación se graduó considerando la fuerza de la recomendación y la calidad de la evidencia (tabla 1). Este documento recoge las recomendaciones emitidas por cada grupo de trabajo. La justificación y el análisis de la evidencia analizada, así como algunas recomendaciones adicionales (en general, recomendaciones negativas o menos específicas del paciente con COVID-19 crítico), se recogen en forma de material suplementario electrónico (MSE).
Graduación de recomendaciones
| Fuerza de la recomendación | Definición |
|---|---|
| A | Apoya firmemente una recomendación de uso |
| B | Apoya moderadamente una recomendación de uso |
| C | Apoya ligeramente una recomendación de uso |
| D | Apoya una recomendación contra el uso |
| Calidad de la evidencia | Definición |
| I | Evidencia procedente al menos de un ensayo clínico controlado aleatorizado bien diseñado |
| II | Evidencia procedente de al menos un estudio no aleatorizado bien diseñado (casos-controles o cohortes), de múltiples series temporales o de resultados muy evidentes de estudios no controlados |
| III | Evidencia procedente de opiniones de expertos de prestigio reconocido basadas en experiencia clínica o estudios descriptivos |
El documento ha sido sometido a revisión externa por los socios de la SEMICYUC.
RecomendacionesDiagnóstico (en MSE 1 se puede encontrar la justificación de las recomendaciones)
Pregunta 1. ¿En qué pacientes críticos debemos sospechar infección por SARS-CoV-2?
Recomendamos la realización de test diagnóstico para evaluar la presencia de SARS-CoV-2 en todo paciente ingresado en los servicios de medicina intensiva, especialmente ante la presencia de cualquier síntoma o signo respiratorio como tos o disnea, o generales, como elevación de la temperatura, aunque sea escasa. A-III
Pregunta 2. En caso de sospecha de COVID-19, ¿cuál es la muestra más rentable para el diagnóstico de infección por SARS-CoV-2?
Recomendamos la realización de diagnóstico etiológico para el SARS-CoV-2 mediante exudado nasofaríngeo. En caso de resultados negativos y alta sospecha clínica, recomendamos la toma de una segunda muestra, y ante un nuevo resultado negativo, se recomienda obtener una muestra respiratoria baja, preferiblemente mediante lavado broncoalveolar. A-II
Pregunta 3. En caso de sospecha de COVID-19, ¿cuál es la mejor técnica para el diagnóstico de infección por SARS-CoV-2 (PCR, tests serológicos…)?
Recomendamos el uso de un test de amplificación de ácidos nucleicos, como la reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) para el diagnóstico de infección aguda por SARS-CoV-2. A-II
Sugerimos repetir el test de RT-PCR en caso de discrepancia entre la probabilidad pre-test y el resultado obtenido, preferiblemente con diferentes dianas. C-II
Sugerimos el empleo de test antigénicos rápidos para la toma de decisiones rápidas, siempre y cuando exista concordancia entre la probabilidad pre-test y el resultado obtenido. C-III
No recomendamos el uso de test serológicos de forma aislada para el diagnóstico de infección aguda por SARS-CoV-2. D-II
No recomendamos el uso de test serológicos para determinar la existencia de inmunidad frente al SARS-CoV-2. D-II
Sugerimos el empleo de test serológicos en caso de elevada sospecha de infección por SARS-CoV-2 y resultado negativo repetido en el test de RT-PCR, especialmente si existe un retraso > 9-14 días desde el inicio de los síntomas. C-II
Tratamiento específico (en MSE 2 se puede encontrar la justificación de las recomendaciones)
Pregunta 4. En pacientes críticos con COVID-19, ¿mejora el pronóstico el tratamiento antivírico?
Sugerimos el empleo de remdesivir en pacientes con COVID-19 que ingresan en UCI y no necesitan ventilación mecánica invasiva, preferentemente de forma precoz (en los primeros tres días tras el diagnóstico microbiológico). C-II
En MSE 2 se pueden encontrar recomendaciones (en contra) del uso de hidroxicloroquina, cloroquina, lopinavir-ritonavir, interferón β-1a, favipiravir e ivermectina.
Pregunta 5. ¿Existe una respuesta inflamatoria específica a la infección por SARS-CoV-2?
En MSE 2 se puede encontrar un análisis de la existencia de una respuesta inflamatoria específica.
Pregunta 6. En pacientes críticos con COVID-19, ¿debemos administrar corticoides? ¿A qué dosis? ¿Durante cuánto tiempo?
Recomendamos el uso de corticoides para el tratamiento de pacientes con formas graves (necesidad de ventilación mecánica) de COVID-19. A-I
Recomendamos el uso de corticoides sistémicos a dosis bajas: dexametasona 6 mg/d durante 10 días (A-I) o hidrocortisona 200 mg/d durante siete días (A-II)
Sugerimos una pauta de dexametasona 20 mg/d durante 5 días, seguida de dexametasona 10 mg/d durante cinco días en pacientes con síndrome de distrés respiratorio agudo (SDRA) moderado-severo (B-II).
Pregunta 7. En pacientes críticos con COVID-19, ¿debemos intentar modular la respuesta inflamatoria con otros inmunosupresores/inmunomoduladores?
Recomendamos la administración de tocilizumab (8 mg/kg, máximo 800 mg), asociado a los corticoides, en pacientes que necesiten ingreso en UCI para soporte respiratorio o hemodinámico, de forma precoz (primera dosis en las primeras 24 h de ingreso, con la posibilidad de administrar una segunda dosis 12-24 h después de la primera, si no existe, a juicio del médico tratante, suficiente mejoría). A-II
Sugerimos el empleo de sarilumab (400 mg) en pacientes que necesiten ingreso en UCI para soporte respiratorio o hemodinámico, de forma precoz (primera dosis en las primeras 24 h de ingreso) como alternativa a tocilizumab en caso de no disponer de este. B-II
Sugerimos asociar baricitinib (4 mg/d, 14 días) a los pacientes que reciban remdesivir y que reciben oxigenoterapia de alto flujo (OAF) o ventilación mecánica no invasiva (VMNI), con la intención de acortar el periodo de recuperación (los criterios de uso de remdesivir son los establecidos previamente: pacientes que no necesitan ventilación mecánica invasiva y en los primeros tres días tras el diagnóstico microbiológico). C-I
Recomendamos no tratar con plasma convaleciente los pacientes que ingresan en UCI por neumonía grave por COVID. D-I
En MSE 2 se pueden encontrar recomendaciones (en contra) del uso de ruxolitinib, IVIG, colchicina, auxora, itolizumab y anakinra.
Coinfecciones y sobreinfecciones (en MSE 3 se puede encontrar la justificación de las recomendaciones)
Pregunta 8. ¿En qué pacientes con COVID-19 debemos iniciar tratamiento antibiótico al ingreso en UCI?
Recomendamos el tratamiento empírico precoz de la posible coinfección bacteriana pulmonar (alta sospecha clínica, secreciones purulentas, elevación biomarcadores, antígenos positivos…) al ingreso del paciente en UCI con infección por COVID-19, debido a que la presencia de esta se asocia con mayor mortalidad. A-III
Recomendamos la evaluación diaria de la posibilidad de ajuste o suspensión del tratamiento antibiótico. A-II
Recomendamos suspender el tratamiento antimicrobiano de forma precoz tras descartar la presencia de coinfección. A-III
Pregunta 9. ¿Cuál debe ser la estrategia diagnóstica en estos pacientes con sospecha de sobreinfección durante la estancia en UCI?
Sugerimos implementar una estrategia diagnóstica y un tratamiento empírico precoz, dado el elevado riesgo de sobreinfección bacteriana y fúngica en pacientes con COVID-19 sometidos a ventilación mecánica. A-III
Sugerimos la búsqueda microbiológica activa en todos los pacientes con ingresos prolongados en UCI (superior a siete días) ante la sospecha de sobreinfección. A-III
Sugerimos la toma de muestras del tracto respiratorio inferior en los pacientes con COVID-19 con sospecha de sobreinfección tipo neumonía asociada a ventilación mecánica o traqueobronquitis asociada a ventilación mecánica, antes de iniciar el tratamiento antibiótico. Sugerimos el análisis cuantitativo de muestras distales, obtenidas mediante lavado broncoalveolar (LBA), mini-LBA o aspirado bronquial, siempre que sea posible realizarlas con seguridad para el operador y para el paciente. Si no es posible, la alternativa será una muestra de tracto respiratorio inferior tipo aspirado traqueal cuantitativo o semicuantitativo. A-II
Recomendamos que el diagnóstico de aspergilosis pulmonar asociado a COVID-19 se base en la detección de galactomanano en lavado broncoalveolar (LBA). Se recomienda lavado bronqueoalveolar con cultivo y determinación de galactomanano en los pacientes en los que se identifique Aspergillus en muestras respiratorias con signos de sobreinfección pulmonar y también en aquellos con sospecha de neumonía o traqueobronquitis asociada con ventilación mecánica con cultivos de muestras respiratorias negativas. A-II
Pregunta 10. ¿Cómo debemos aplicar las medidas de prevención de infecciones relacionadas con la asistencia sanitaria (IRAS) en estos pacientes?
Recomendamos aplicar las recomendaciones de los programas de prevención (Proyectos Zero), bacteriemia Zero, neumonía Zero y resistencia Zero adaptadas a COVID-19. A-III
En MSE 3 se pueden encontrar recomendaciones acerca de la higiene de manos y formación en programas de prevención de IRAS.
Complicaciones trombóticas (en MSE 4 se puede encontrar la justificación de las recomendaciones)
Pregunta 11. ¿Cómo debemos prevenir los eventos trombóticos en el paciente crítico con COVID-19?
Recomendamos que la profilaxis de la enfermedad tromboembólica venoso (ETEV) en los pacientes con neumonía COVID-19 grave se realice con heparinas de bajo peso molecular (HBPM) en lugar de heparina no fraccionada (HNF). Se aconseja ajustar la dosis de HBPM al peso, función renal y valor de plaquetas del paciente. A-II
Recomendamos el tratamiento con dosis intermedias de HBPM en aquellos pacientes con neumonía por COVID-19 grave que presenten un dímero D elevado (> 6 veces el valor normal) y/o con SIC score ≥ 4. B-II
Sugerimos no anticoagular a dosis plenas a los pacientes con neumonía por COVID-19 grave a los que no se les haya diagnosticado un evento trombótico, exceptuando que la sospecha clínica sea muy elevada y sea imposible movilizar el paciente para realizar la exploración complementaria. D-II
Sugerimos realizar un cribado ecográfico para descartar trombosis venosa profunda (TVP) en miembros inferiores y superiores cuando el dímero D sea mayor de 2.000 ng/mL. Sugerimos practicar un angio-TC torácico y ecocardiografía cuando la sospecha clínica de tromboembolismo pulmonar (TEP) sea elevada y/o el dímero D supere los 10.000 ng/mL. B-II
En MSE 4 se pueden encontrar recomendaciones adicionales acerca de la profilaxis de la enfermedad tromboembólica venosa en pacientes con COVID-19
Pregunta 12. En pacientes críticos con COVID-19, ¿cuál la mejor estrategia diagnóstica ante sospecha de TEP?
Recomendamos la realización de angio-TC como mejor prueba diagnóstica ante la sospecha de TEP, tanto en pacientes con manifestaciones leves como graves de la enfermedad. A-I
En MSE 4 se pueden encontrar recomendaciones adicionales acerca del diagnóstico de TEP en pacientes con COVID-19.
Pregunta 13. En pacientes críticos con COVID-19 en los que se sospecha/confirmación de TEP, ¿qué tratamiento debemos instaurar?
Recomendamos anticoagular a todos los pacientes con COVID-19 con diagnóstico confirmado de TEP, siempre que no esté contraindicado. A-I
Recomendamos iniciar el tratamiento anticoagulante ante la sospecha de TEP, cuando no sea posible realizar un diagnóstico de certeza, siempre que no esté contraindicado. A-III
Recomendamos administrar fibrinólisis sistémica a todos los pacientes con COVID-19 con diagnóstico confirmado de TEP que presenten inestabilidad hemodinámica, siempre que no esté contraindicado. A-III
Recomendamos no administrar fibrinólisis a los pacientes con COVID-19 con SDRA sin inestabilidad hemodinámica y sin datos de TEP. D-III
En MSE 4 se pueden encontrar recomendaciones adicionales acerca del tratamiento del TEP en pacientes con COVID-19.
Manejo respiratorio (en MSE 5 se puede encontrar la justificación de las recomendaciones)
Pregunta 14. ¿En qué pacientes es segura una estrategia de soporte respiratorio no invasivo?
Sugerimos utilizar oxigenoterapia de alto flujo como siguiente escalón a la oxigenoterapia convencional y guiar la terapia con base en índice de ROX en pacientes adultos con infección por SARS-CoV-2 e insuficiencia respiratoria aguda (IRA) hipoxémica moderada/severa (p02 < 80 mmHg o Sa02 < 90% con Fi02 > 40%) sin aumento del trabajo respiratorio. C-III
Sugerimos ensayar la ventilación mecánica no invasiva en pacientes con infección por SARS-CoV-2 e insuficiencia respiratoria aguda hipoxémica en los que ha fracasado la oxigenoterapia de alto flujo o esta terapia no está disponibles y no hay indicación urgente de intubación orotraqueal o hay orden de no intubar. Siempre debe realizarse con monitorización y vigilancia estrecha en un entorno donde se pueda realizar la intubación de forma segura. C-III
Pregunta 15. En caso de necesitar ventilación mecánica invasiva, ¿debemos seguir una estrategia de ventilación protectora?
Recomendamos seguir una estrategia de ventilación protectora similar a SDRA de otras causas con volumen corriente entre 4-8 mL/kg/peso predicho en caso de síndrome de distrés respiratorio secundario a neumonía por COVID-19. C-II
Una vez ajustado el volumen corriente entre 4-8 mL/kg/peso predicho recomendamos monitorizar la presión meseta, que no debe exceder los 30 cm H20. C-II
Recomendamos mantener una presión de distensibilidad (driving pressure) < 15 cm H2O. C-II
Pregunta 16. ¿Cuál es la indicación de ventilación en decúbito prono en pacientes con SDRA secundaria a COVID-19?
Recomendamos la maniobra de decúbito prono en todos los pacientes intubados con criterios de SDRA moderado o severo, que no presenten contraindicación para ello. A-II
Recomendamos mantener a los pacientes en posición de prono al menos 16 h consecutivas, pudiendo ser prolongado según la tolerancia y la respuesta del paciente. B-III
No existe evidencia para establecer una recomendación sobre el empleo del decúbito prono en paciente despierto con insuficiencia respiratoria en ventilación espontánea. C-III
Pregunta 17. ¿Cuál es la indicación de extracorporeal membrane oxygenation (ECMO) en pacientes con SDRA secundario a COVID-19?
Recomendamos el uso de ECMO veno-venoso en centros con experiencia o de referencia, en pacientes seleccionados con SDRA severo con insuficiencia respiratoria hipoxémica refractaria y/o hipercápnica, en ausencia de contraindicaciones, ante la falta de respuesta a las terapias convencionales, en especial al decúbito prono. B-II
Recomendamos la canulación del paciente a pie de cama, para minimizar los riesgos del personal sanitario. B-III
Recomendamos realizar una evaluación continua de la relación riesgo/beneficio del tratamiento con ECMO. B-III
Sugerimos seguir los protocolos de anticoagulación habituales en pacientes con ECMO VV y enfermedad por COVID-19. C-III
Manejo de la sedación y del delirium (en MSE 6 se puede encontrar la justificación de las recomendaciones)
Pregunta 18. En pacientes críticos con COVID-19, ¿cuál es la estrategia de sedoanalgesia más recomendable?
Recomendamos el uso de estrategias de sedación secuenciales que faciliten la adaptación a la ventilación mecánica, garantizando una adecuada analgesia y evitando la sobresedación. B-III
Pregunta 19. ¿Existe mayor incidencia de delirium en los pacientes críticos con COVID-19 que en otros grupos de enfermos similares?
En MSE 6 se puede encontrar un análisis de la incidencia de delirium asociado con COVID-19
Pregunta 20. En pacientes críticos con COVID-19, ¿cuál es la mejor estrategia de control del delirium?
Sugerimos que la mejor estrategia para controlar el delirium en pacientes críticos con COVID-19 es su prevención con el paquete de medidas ABCDEF-R adaptado a pacientes con COVID-19 y la detección precoz con escalas validadas tales como el CAM-ICU y el ICDSC. B-III
Sugerimos el tratamiento con medidas no farmacológicas y dexmedetomidina i.v., especialmente en pacientes con delirium hiperactivo que dificulta el destete de la ventilación mecánica. B-III
Manejo nutricional (en MSE 7 se puede encontrar la justificación de las recomendaciones)
Pregunta 21. En pacientes críticos con COVID-19, ¿cuál es la estrategia nutricional más recomendable?
Recomendamos identificar en las primeras 24-48 h del ingreso si existe riesgo nutricional o presencia de desnutrición, utilizando, además de la historia clínica, alguna de las herramientas para el cribado nutricional disponibles, preferentemente NUTRIC score. A-III
Recomendamos evaluar los parámetros nutricionales y metabólicos (proteínas, prealbúmina, albúmina, colesterol, triglicéridos, ionograma, vitaminas y oligoelementos) para evitar un posible síndrome de realimentación. A-III
Ante el riesgo de un síndrome de realimentación, recomendamos comenzar la nutrición con la mitad de las calorías calculadas (hipocalórica), y avanzar paulatinamente (cada tres días) hasta la meta (70-80% de los requisitos) en cuatro a siete días. En este periodo se deben realizar controles periódicos de niveles séricos de fósforo, magnesio y potasio (especialmente durante los tres primeros días donde el riesgo es mayor). A-III
Recomendamos calcular los requerimientos energéticos a diario y ajustar la pauta en función del tipo de nutrición utilizada y la fase de la enfermedad. A-III
Recomendamos la utilización de ecuaciones basadas en el peso, sencillas y accesibles para todo el personal que atiende a estos pacientes. A-III
En pacientes no intubados, recomendamos iniciar la nutrición oral lo antes posible, si la ingesta es < 60% del gasto energético durante más de dos días, se recomienda añadir suplementos nutricionales hiperproteicos orales, y si aún así no se alcanzan los requerimientos, se recomienda iniciar nutrición enteral o parenteral complementaria. A-III
En pacientes intubados, recomendamos iniciar el aporte de nutrición en las primeras 24-48 h del ingreso del paciente, una vez conseguida la estabilidad hemodinámica o en las 12 h posteriores a la intubación e inicio de la ventilación mecánica. A-III
En pacientes intubados, recomendamos de forma preferente la vía enteral, incluso en pacientes que reciben bloqueo neuromuscular o ventilados en decúbito prono. A-III.
En pacientes con tubo digestivo no funcionante, intolerancia a la nutrición enteral o en los que por la vía digestiva no se consigue cubrir más del 60% del gasto energético durante más de 48 h, a partir del cuarto día del inicio recomendamos la nutrición parenteral, manteniendo siempre que sea posible nutrición enteral trófica. A-III
En MSE 7 se puede encontrar recomendaciones adicionales sobre el manejo nutricional del paciente con COVID-19.
Manejo complicaciones cardiovasculares (en MSE 8 se puede encontrar la justificación de las recomendaciones)
Pregunta 22. En pacientes críticos con COVID-19 e inestabilidad hemodinámica, ¿cuál es la mejor estrategia de reanimación?
Recomendamos una búsqueda exhaustiva de la etiología del shock en el paciente con COVID-19, que permita la instauración de las medidas de tratamiento y de soporte adecuadas. A-II
En MSE 8 se pueden encontrar recomendaciones adicionales sobre la resucitación del shock en pacientes con COVID-19.
Pregunta 23. En pacientes críticos con COVID-19 y SDRA, ¿cómo evaluamos la interacción corazón-pulmón?
Recomendamos la utilización de parámetros dinámicos para predecir la respuesta cardiovascular al aporte de volumen. B-II
Recomendamos utilizar la maniobra de elevación pasiva de las piernas o el «tidal volume challenge» en pacientes con SDRA ventilados con volumen corriente ≤ 8 mL/kg. B-II
Recomendamos la ecocardiografía como la técnica de elección para la evaluación hemodinámica inicial del paciente con COVID-19 en situación de shock y para la detección de cor pulmonale. La exploración ecocardiográfica debe realizarse en condiciones de asepsia y esterilidad para minimizar el riesgo de infección. A-II
Recomendamos la utilización de monitorización hemodinámica avanzada en situaciones complejas de shock (como SDRA y sepsis, SDRA y disfunción ventricular derecha) o de difícil estabilización. B-II
Pregunta 24. En pacientes críticos con COVID-19 e HTA, ¿cuáles son las mejores opciones terapéuticas?
En MSE 8 se pueden encontrar recomendaciones adicionales sobre el tratamiento de la HTA en pacientes con COVID-19.
Pregunta 25. Afectación cardíaca en paciente crítico con COVID-19, ¿cuáles son sus manifestaciones clínicas y opciones terapéuticas?
Recomendamos monitorizar los biomarcadores de daño miocárdico (troponina o péptido natriurético) al ingreso y durante la hospitalización, debido al peor pronóstico de aquellos pacientes que presentan elevación de los mismos. A-II
Recomendamos la realización de ecocardiografía ante la elevación de biomarcadores de daño miocárdico: es una herramienta segura y útil para realizar el diagnóstico diferencial, y permite guiar y valorar la estrategia terapéutica de forma individualizada. A-II
En MSE 8 se pueden encontrar recomendaciones adicionales sobre la afectación cardíaca en pacientes con COVID-19.
Manejo complicaciones neurológicas (en MSE 9 se puede encontrar la justificación de las recomendaciones)
Pregunta 26. En pacientes críticos con COVID-19, ¿cuáles son las prioridades para abordar las manifestaciones neurológicas asociadas?
Recomendamos mantener un alto índice de sospecha de las potenciales manifestaciones neurológicas (confusión, accidente cerebrovascular [ACV], encefalopatía, meningoencefalitis y debilidad adquirida en UCI) en el paciente crítico con COVID-19. A-III
Sugerimos el empleo de neuromonitorización no invasiva. C-III
En MSE 9 se pueden encontrar recomendaciones adicionales sobre el manejo de las complicaciones neurológicas.
Organización (en MSE 10 se puede encontrar la justificación de las recomendaciones)
Pregunta 27. En caso de sobrepasar la capacidad habitual de la UCI, ¿debemos establecer un triaje diferente al habitual?
Recomendamos el desarrollo de guías de triaje específicas en contexto de pandemia, con el objetivo de establecer criterios objetivos y transparentes para racionalizar los recursos limitados y reducir el impacto emocional de la toma de decisiones en los profesionales. Estas guías deben contar con un respaldo legal que proteja a los profesionales e instituciones de futuras demandas, incluyendo la declaración de situación de emergencia pública por el gobierno o las autoridades. B-III
Sugerimos que, previamente a la implantación de estas guías de triaje específicas, se debe haber asegurado la máxima expansión de los recursos, incluyendo la transferencia de pacientes y/o recursos entre instituciones a nivel local o nacional. Deben adaptarse a las diferentes fases de la pandemia y deben ser evaluadas incluyendo la perspectiva de la sociedad. C-III
Recomendamos que el objetivo sea alcanzar el mayor beneficio sanitario posible para el mayor número de pacientes, con los medios disponibles en el momento de la decisión. Todos los pacientes con pronóstico comparable deben tener acceso equitativo a los recursos limitados con base en criterios médicos y éticos, sin ningún tipo de discriminación, ello implica incluir en el triaje tanto a los pacientes con COVID-19 como no COVID-19. B-III
Recomendamos la valoración individual y dinámica de todos los pacientes, y el uso de herramientas objetivas que ayuden a la priorización. Se desaconseja el uso del sequential organ failure assessment (SOFA) como criterio para la priorización para pacientes COVID-19. A-III
Recomendamos establecer criterios de triaje específicos para determinados procedimientos con recursos muy limitados y alto coste de oportunidad como las técnicas de soporte extracorpóreo tipo ECMO. B-III
Recomendamos implementar estrategias de soporte psicológico para reducir el impacto emocional, especialmente el sufrimiento moral entre los profesionales, así como la creación de equipos de triaje multidisciplinares. B-III
Pregunta 28. En caso de sobrepasar la capacidad habitual de la UCI, ¿cómo podemos ampliar el número de camas disponibles para atender pacientes críticos?
Recomendamos la creación de planes de contingencia que permitan expandir los recursos estructurales y profesionales. La expansión de los recursos puede realizarse a diferentes niveles, considerando la trasferencia de recursos entre unidades y el uso de la telemedicina. B-III
Recomendamos el uso de modelos predictivos con base en indicadores dinámicos en diferentes escenarios. A-III
Recomendamos que las UCI expandidas cuenten con equipamientos que aseguren la calidad de la atención y la ubicación de los pacientes más graves en las unidades habituales. A-II
Sugerimos la creación de modelos de colaboración multidisciplinar piramidales, liderados por especialistas en medicina intensiva y enfermeras expertas en el manejo del paciente crítico, en aquellas situaciones en las que sea necesaria la expansión de los equipos profesionales. C-III
Pregunta 29. ¿Es una opción la agrupación de estos pacientes en cohortes en unidades abiertas?
Sugerimos el uso de unidades de cohortes abiertas en caso de que no sea posible la ampliación de las UCI, más allá de su estructura habitual, con unidades con las mismas capacidades y funcionalidades. C-III
Recomendamos realizar esfuerzos para evitar las complicaciones asociadas con este tipo de organizaciones (infección nosocomial, delirio, imposibilidad de protocolo de movilización precoz, entre otras). B-III
Recomendamos priorizar el ingreso en unidades cerradas, con habitaciones individuales, para pacientes en proceso de despertar y desconexión de ventilación mecánica, en las que el acompañamiento familiar y la fisioterapia y rehabilitación presentan menos dificultades, reservando el ingreso en unidades abiertas para pacientes con sedación profunda. B-III
Medidas de protección personales y aislamiento (en MSE 11 se puede encontrar la justificación de las recomendaciones)
Pregunta 30. ¿Cuál es el equipo de protección individual necesario para la atención a los pacientes críticos con COVID-19?
Recomendamos el uso de materiales homologados según las normas de la Unión Europea. A-II
Recomendamos utilizar equipos de protección individual de material impermeable hidrófugo. A-II
Recomendamos el uso de equipos de protección individual desechables. A-II
Recomendamos el uso combinado de bata larga y guantes sellados con mejor ajuste alrededor del cuello, las muñecas y las manos. A-II
Recomendamos emplear mascarilla autofiltrante FFP2 o FFP3. A-II
Recomendamos utilizar mascarillas autofiltrantes FFP3 durante técnicas de generación de aerosoles, especialmente durante la reanimación cardiopulmonar. A-III
Recomendamos utilizar protección ocular ajustada de montura integral o facial completa. B-III
Recomendamos seguir las guías de la práctica clínica para la retirada los equipos de protección individual. A-II
Recomendamos quitarse los guantes y la bata en un solo paso. A-II
Sugerimos utilizar doble guante, especialmente en procedimientos que generen aerosoles. B-II
Sugerimos limpiar los guantes con desinfectante antes de retirar el equipo. B-II
Sugerimos emplear instrucciones orales adicionales para retirarse el equipo de protección individual. B-II
Sugerimos incorporar lengüetas para agarrar y facilitar la retirada de mascarillas o guantes. C-II
Pregunta 31. En cuanto al personal que da asistencia en las UCI, ¿debemos recomendar la vacunación sistemática del mismo?
Se recomienda la vacunación de todo el personal sanitario que trabaja en las UCI, si no hay una contraindicación específica. A-I
Pregunta 32. ¿Cuáles son las medidas de aislamiento necesarias en este tipo de pacientes?
Recomendamos mantener medidas de aislamiento de contacto y de transmisión aérea en el cuidado de todos los pacientes ingresados en la UCI diagnosticados de COVID-19. A-II
Sugerimos mantener medidas de precaución de transmisión por vía aérea en unidades abiertas para pacientes COVID-19 donde se realizan con frecuencia procedimientos con riesgo de generación de aerosoles. B-III
Pregunta 33. ¿Cuándo se pueden retirar dichas medidas?
Recomendamos retirar el aislamiento del paciente crítico con COVID-19 transcurridos 21 días desde el inicio del cuadro clínico y siempre que hayan pasado tres días en ausencia de clínica. A-III
Recomendamos realizar dos pruebas de PCR en muestra orofaríngea (separadas al menos 24 h) para confirmar que es posible levantar el aislamiento en aquellos pacientes en los que existan dudas clínicas. A-III
Pregunta 34. ¿Es posible mantener el acompañamiento familiar habitual en pacientes con COVID-19?
Recomendamos combatir la incomunicación de los pacientes críticos ingresados en UCI, poniendo en práctica todas las estrategias de acompañamiento y comunicación disponibles en condiciones de seguridad. A-III
Recomendamos que, en situaciones de final de la vida, se ofrezca a los familiares la posibilidad de acompañamiento presencial, a pie de cama, explicándole los riesgos de contagio, y ofreciendo todas las medidas y equipos de protección individual que amparen prácticas seguras. A-III
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.