El shock cardiogénico presenta una elevada mortalidad. La detección precoz y una adecuada estratificación de riesgo son fundamentales para evitar demoras en el manejo terapéutico1. La escala de riesgo CardShock2, compuesta por 7 variables basales de fácil obtención (edad, cirugía cardíaca o infarto previo, disfunción neurológica al ingreso, lactato, filtrado glomerular, etiología del shock y fracción de eyección del ventrículo izquierdo) ha mostrado recientemente un adecuado rendimiento para predecir la mortalidad en pacientes con shock cardiogénico.
El soporte circulatorio con membrana de oxigenación extracorpórea (ECMO) ha mostrado resultados prometedores3,4 en pacientes con shock cardiogénico refractario sin otras alternativas terapéuticas. No existe información sobre el rendimiento predictivo de la escala CardShock en pacientes con shock profundo tratados mediante ECMO venoarterial (ECMO-VA). El objetivo de este estudio fue describir la capacidad de esta escala para predecir la mortalidad hospitalaria en una serie de pacientes consecutivos con shock cardiogénico tratados mediante ECMO-VA.
Se incluyeron de forma consecutiva los pacientes con shock cardiogénico tratados mediante ECMO-VA en una unidad de cuidados intensivos cardiológicos (UCIC) entre enero de 2010 y septiembre de 2018. Se registraron prospectivamente características clínicas basales, datos hemodinámicos, analíticos, ecocardiográficos y angiográficos, así como la información referente a la evolución hospitalaria. A pesar de que la escala CardShock no se había publicado al inicio de período de reclutamiento, sus componentes formaban parte de las variables recogidas por lo que se pudo calcular su valor de forma retrospectiva. Dado el carácter observacional y retrospectivo del estudio clínico, se consideró la exención del consentimiento informado de los participantes. El tratamiento de los datos clínicos de los pacientes se realizó acorde con lo especificado por la Ley Orgánica 3/2018, de Protección de Datos Personales y garantía de los derechos digitales. Este manuscrito ha sido revisado para su publicación por el Comité de Ética de la Investigación del Hospital Universitari de Bellvitge.
Se compararon las características clínicas de los pacientes en función de su estado vital al alta. Las variables cuantitativas se compararon mediante el test de la t de Student. Las variables categóricas se compararon mediante el test de Chi-cuadrado, con corrección de continuidad en caso indicado. La capacidad de la escala CardShock para predecir la mortalidad hospitalaria se analizó mediante regresión logística binaria, manteniendo la codificación de las variables original. Adicionalmente se analizó la capacidad predictiva de un modelo con las mismas variables, pero codificando la edad, el lactato y el filtrado glomerular como variables continuas. La capacidad discriminativa de los modelos se evaluó mediante las curvas Receiver Operating Characteristics (ROC) y su correspondiente área bajo la curva (ABC).
Se incluyeron un total de 83 pacientes, de edad media 53,4 años (DE: 13), siendo el 84,3% varones. La causa más frecuente de shock fue el síndrome coronario agudo en 27 casos (32,5%), seguido de miocardiopatía crónica descompensada en 14 (16,9%). Un 95,2% de los pacientes estaban en clase INTERMACS5 1/2 al implante. El valor medio CardShock fue de 4,25. La duración media del soporte con ECMO fue de 6,7 días.
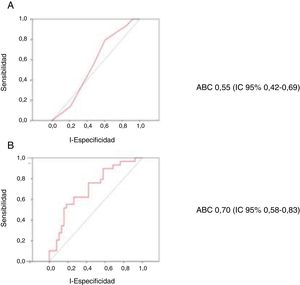
Un total de 40 pacientes (48,2%) presentaron complicaciones hemorrágicas durante el ingreso; 50 pacientes (60,2%) complicaciones infecciosas requiriendo antibioterapia, 21 pacientes (25,3%) presentaron complicaciones vasculares y 24 casos (28,9%) desarrollaron congestión pulmonar durante el soporte. La estancia media hospitalaria fue de 43,8 días. La estancia media en la UCIC fue de 28,2 días. La mortalidad hospitalaria fue de 39/83 (47%). Los pacientes fallecidos eran de mayor edad, y tenían una mayor prevalencia de enfermedad pulmonar obstructiva crónica. Presentaban una tensión arterial sistólica significativamente más baja al ingreso (tabla 1). La escala CardShock mostró una ABC para predecir la mortalidad de 0,55 (IC al 95%: 0,42-0,69; p=0,459). El modelo predictivo con edad, lactato y aclaramiento de creatinina codificadas como variables continuas mostró una ABC de 0,70 (IC al 95%: 0,58-0,83; p=0,001). La figura 1 muestra las curvas ROC para la predicción de la mortalidad hospitalaria de la escala CardShock (A) y de modelo con la edad, el lactato y el filtrado glomerular codificados como variables continuas (B).
Características clínicas en función del estado vital al alta
| Éxitus (n=39) | Vivos (n=44) | Valor de p | |
|---|---|---|---|
| Edad (años) | 56,1 (12) | 52,6 (13) | 0,223 |
| Sexo masculino | 31 (79,5) | 39 (88,6) | 0,252 |
| Diabetes mellitus | 9 (23,1) | 9 (20,5) | 0,772 |
| Tabaquismo activo | 18 (47,4) | 20 (45,5) | 0,226 |
| Hipertensión arterial | 17 (43,6) | 15 (34,1) | 0,375 |
| Ictus previo | 3 (7,7) | 0 | 0,120 |
| Arteriopatía periférica | 3 (7,7) | 1 (2,3) | 0,250 |
| EPOC | 7 (17,9) | 1 (2,3) | 0,019 |
| IAM previo | 7 (17,9) | 5 (11,4) | 0,395 |
| Cirugía cardíaca previa | 1 (2,6) | 1 (2,3) | 0,931 |
| Causa del shock | 0,634 | ||
| SCA | 13 (33,3) | 14 (31,8) | |
| Miocarditis | 3 (7,7) | 7 (15,9) | |
| Miocardiopatía crónica descompensada | 9 (23,1) | 5 (11,4) | |
| Arritmias ventriculares | 5 (12,8) | 6 (13,6) | |
| Otros | 9 (23,1) | 12 (27,2) | |
| Clase INTERMACS al ingreso | 0,566 | ||
| 1 | 30 (76,9) | 30 (69,8) | |
| 2 | 7 (17,9) | 11 (25,6) | |
| 3 | 2 (5,2) | 2 (4,7) | |
| TA sistólica al ingreso | 74 (24) | 86 (17) | 0,021 |
| TA diferencial al ingreso | 29 (13) | 34 (13) | 0,138 |
| Estrategia terapéutica | 0,580 | ||
| Puente a decisión | 13 (33,3) | 9 (20,5) | |
| Puente a recuperación | 15 (38,5) | 21 (47,7) | |
| Puente a trasplante | 4 (10,3) | 4 (9,1) | |
| Puente a intervención | 7 (17,9) | 10 (22,7) | |
| Paro cardiorrespiratorio | 17 (43,6) | 18 (40,9) | 0,805 |
| Disfunción neurológica al ingreso | 13 (33,3) | 10 (22,7) | 0,196 |
| FEVI | 27 (18) | 26 (13) | 0,791 |
| Aclaramiento creatinina basal | 38 (21) | 46 (22) | 0,126 |
| pH sérico basal | 7,26 (0,2) | 7,33 (0,2) | 0,255 |
| Bicarbonato sérico basal | 19,5 (4) | 19,5 (4) | 0,988 |
| Lactato basal | 8,6 (7) | 6,1 (5) | 0,081 |
| CardShock score | 4,4 (1) | 4,1 (2) | 0,324 |
| Análisis multivariable para la predicción de mortalidad hospitalaria | |||
| Predictor | Razón de odds (IC al 95%) | Valor de p |
|---|---|---|
| Edad | 1,03 (0,97-1,10) | 0,314 |
| Disfunción neurológica al ingreso | 0,56 (0,08-4,07) | 0,566 |
| IAM o cirugía coronaria previa | 3,30 (0,45-24,02) | 0,239 |
| Lactato al ingreso | 1,10 (0,97-1,25) | 0,150 |
| Filtrado glomerular | 0,97 (0,93-1,01) | 0,106 |
| Shock debido al SCA | 2,34 (0,50-10,89) | 0,279 |
| FEVI<40% | 2,55 (0,36-17,9) | 0,346 |
EPOC: enfermedad pulmonar obstructiva crónica; FEVI: fracción de eyección del ventrículo izquierdo; IAM: infarto agudo de miocardio; SCA: síndrome coronario agudo; TA: tensión arterial.
Los datos de este estudio muestran un rendimiento subóptimo de la escala CardShock en este perfil de paciente. Una de las razones más probables es sin duda la diferencia entre el perfil clínico de los pacientes. Mientras que el registro CardSock2 utilizó los criterios clásicos de shock (es decir, hipotensión con signos de hipoperfusión periférica, alteración del estado mental, oliguria, frialdad periférica o lactato >2mmol/l) en las primeras 6h tras el diagnóstico, los pacientes incluidos en nuestra serie cumplen en su mayoría el perfil de shock cardiogénico profundo, pues más del 95% de los casos se encontraban en clase INTERMACS 1 o 2 al ingreso. El shock cardiogénico profundo6, que presenta cifras de tensión arterial más bajas y signos de hipoperfusión más establecidos, es el escenario en el que mejores resultados ha mostrado la terapia ECMO7.
Además, los pacientes de esta serie eran significativamente más jóvenes, con cifras de lactato significativamente más elevadas que en el estudio CardShock2. Cabe reseñar que el punto de corte de edad en la escala CardShock es de 75 años, umbral rebasado por el 25% de los casos en dicha serie, por solo uno de los 83 pacientes en nuestro estudio. Además, los umbrales de lactato en la escala CardShock son 2 y 4 puntos. Más del 80% de los pacientes de nuestra serie tenían lactato >2. La escasa variabilidad alrededor de estos componentes de la escala justifica la pérdida de su valor predictivo en estos pacientes. La mejoría del rendimiento de la escala al codificar como variables continuas edad, lactato y filtrado glomerular apoya claramente esta hipótesis.
Este estudio presenta algunas limitaciones, como su limitado tamaño muestral o la naturaleza retrospectiva del cálculo de la escala CardShock. El tratarse de un registro observacional no permite descartar un sesgo de selección y el efecto de confusores no analizados. Finalmente, el tratarse de un registro de un solo centro hace que los hallazgos deban ser replicados en otras series de manejo clínico diferente.
A pesar de ello, los datos de este estudio ilustran razonablemente el rendimiento de la escala CardShock en el paciente con shock profundo. No se consiguió obtener un rendimiento predictivo adecuado al aplicar esta escala en este perfil de paciente, requiriendo probablemente ser adaptada con distintos puntos de corte en este escenario. Optimizar la estratificación de riesgo y el pronóstico de estos pacientes tan complejos podría conllevar importantes consecuencias clínicas, económicas y sociales.