INTRODUCCIÓN
El shock séptico es la causa más común de muerte de los pacientes ingresados en las unidades de cuidados intensivos no cardiológicos1. Varios factores clínicos se han relacionado con la mortalidad en esta afección2,3: la presencia de alguna enfermedad de base, la gravedad del paciente valorada con los sistemas SAPS II (Simplidied Acute Physiology Score)4 o APACHE II (Acute Physiology and Chronic Health Evaluation II)5, el número de órganos afectados6 y las alteraciones del eje hipotalámico-pituitario-suprarrenal (HPS)3,7.
La integridad del eje HPS es el mayor determinante de la adecuada respuesta al estrés8-10 y se puede valorar por el cortisol basal en suero y por su incremento con un test de estimulación suprarrenal, con hormona adrenocorticotropa (ACTH) sintética, para detectar la insuficiencia suprarrenal relativa (ISR)11. Sin embargo, en los pacientes en shock séptico no existe acuerdo sobre qué valores de cortisol en suero son los adecuados12,13 y cuál es el valor del test de estimulación suprarrenal11,14. Se ha propuesto que, dado que el valor basal de cortisol en suero está elevado en muchos pacientes con shock séptico, los incrementos sucesivos tras la estimulación suprarrenal con ACTH podrían ser pequeños, ya que el eje HPS ya está cerca de su estimulación máxima11,15.
A pesar de que no hay acuerdo sobre la relación entre la mortalidad y los valores de cortisol en suero en los pacientes con shock séptico, ya que en algunos estudios la mortalidad se asocia a concentraciones elevadas de cortisol3,18,19 y en otros no existen diferencias20,21, en estudios recientes sí se ha observado que la ISR se asocia a una mayor mortalidad3,20.
Los objetivos de este estudio han sido valorar, en un grupo de pacientes con shock séptico, si existe relación entre el valor basal de cortisol en suero y su incremento tras la estimulación con ACTH sintética y determinar la incidencia de ISR y su repercusión sobre la mortalidad.
PACIENTES Y MÉTODO
Pacientes
Se ha estudiado a 29 pacientes no consecutivos con el diagnóstico de shock séptico, ingresados en una unidad de cuidados intensivos entre marzo de 1996 y enero de 2000. El diagnóstico de shock séptico se hizo según los siguientes criterios clínicos de la conferencia de consenso del American College of Chest Physicians/Society of Critical Care Medicine22:
1. La presencia de una respuesta inflamatoria sistémica definida por dos o más de los siguientes datos clínicos: una temperatura corporal mayor de 38 °C o menor de 35 °C; una frecuencia cardíaca mayor de 90 lat/min; una frecuencia respiratoria mayor de 20 respiraciones/min, una PaCO2 menor de 32 mmHg o la necesidad de ventilación mecánica, y una cifra de leucocitos mayor de 12.000 o menor de 4.000/μl, o más del 10% de formas inmaduras.
2. La evidencia de un foco de infección documentado o un hemocultivo positivo.
3. La presencia de hipotensión arterial, definida por una presión arterial sistólica menor de 90 mmHg o una reducción superior a 40 mmHg respecto a la basal, a pesar de un adecuado aporte de fluidos, o la necesidad de utilizar fármacos vasopresores o inotrópicos.
4. Signos de disfunción orgánica o de hipoperfusión, que pueden incluir, pero que no son los únicos, oliguria, acidosis láctica o una alteración aguda del estado mental.
Valoración clínica
Se registraron las siguientes variables desde el inicio del shock séptico: a) características generales: edad, sexo, peso y talla; b) el grado de gravedad de los pacientes en las primeras 24 h, con el sistema SAPS II; c) los datos de laboratorio del hemograma y la gasometría, y los datos hemodinámicos; d) el grado de disfunción de cada órgano conforme al sistema SOFA descrito por Vincent et al6, que valora cada órgano con una puntuación de 0 a 4 indicativa de disfunción creciente (se valoró al inicio del shock séptico y en el día que se practicó el test de estimulación adrenal); e) el fracaso de cada órgano/sistema: se consideró fracaso cardiovascular la necesidad de fármacos vasopresores, fracaso pulmonar la necesidad de ventilación mecánica durante más de 2 días, fracaso renal la necesidad de hemofiltración veno-venosa continua (HVVC) o una creatinina sérica > 3,5 mg/dl, fracaso hepático una bilirrubina total > 3 mg/dl y una elevación de la alanina aminotransferasa (ALT) de más del doble del valor normal, fracaso hematológico un recuento plaquetario < 50.000/μl o leucocitario ≤ 3.000/μl, y fracaso neurológico una puntuación en la Escala de Coma de Glasgow < 6 puntos, y f) el tiempo de tratamiento de los pacientes con fármacos vasopresores, ventilación mecánica y HVVC.
Laboratorio
Durante la primera semana de shock séptico el cortisol en suero se determinó por la técnica de inmunoquimioluminiscencia directa (ACS Centaur, Bayer). Para la determinación de la variabilidad analítica se utilizó el control interno LIGAN de Bayer en tres niveles de concentración. Los valores séricos normales de cortisol en nuestro laboratorio oscilan entre 4,3 y 22,4 μg/dl.
Para valorar la funcionalidad del eje HPS se utilizó el test de estimulación corto de la glándula adrenal mediante la administración intravenosa de 250 μg de ACTH sintética (Synacthen®). Se determinó en suero el cortisol basal y a los 30 y 60 min de la administración de la ACTH. Se consideró disfunción del eje HPS un incremento del cortisol basal igual o inferior a 9 μg/dl a los 30 y 60 min, al igual que en los estudios de Rothwell et al20 y de Annane et al3.
Estadística
Los resultados se expresan con el valor medio (desviación estándar [DE]). Se utilizó el test de la t de Student para las muestras independientes en las variables continuas y el test de la χ2 para las variables discontinuas. Se consideró estadísticamente significativo un valor de p < 0,05.
RESULTADOS
La edad media de los 29 pacientes (15 mujeres y 14 varones) con shock séptico fue de 58 (16) años. El foco primario de la infección fue: pulmonar en 20 pacientes, abdominal en 6, tejidos blandos en 2 y urogenital en un caso. En 15 pacientes los cultivos fueron negativos. La infección fue por causa de bacterias grampositivas en 7 pacientes, por gramnegativas en 3 y por hongos en otros 3.
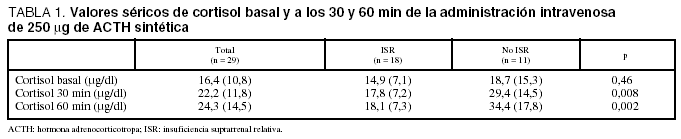
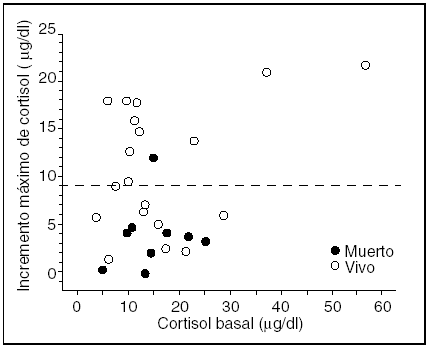
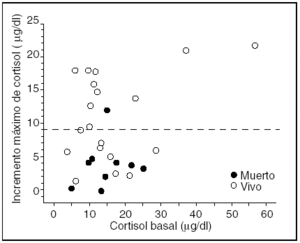
El test de estimulación suprarrenal se realizó a los 3 (2,5) días de inicio del shock séptico. El valor medio del cortisol basal en suero fue de 16,4 (10,8) μg/dl. Cinco pacientes (17,2%) presentaron valores de cortisol > 22,4 μg/dl y 18 (62%) presentaron un incremento del cortisol ≤ 9 μg/dl a los 30 y 60 min de la administración de la ACTH sintética. No hubo diferencias estadísticamente significativas en las cifras de cortisol basal en suero entre los grupos de pacientes con y sin ISR (tabla 1). Tampoco hubo relación estadísticamente significativa (r2 = 0,10; p = 0,09) entre el valor de cortisol basal en suero y el incremento de cortisol tras la estimulación de la glándula adrenal con ACTH sintética (fig. 1).
Figura 1. Relación entre el cortisol basal en suero y el incremento máximo de cortisol a los 30 o 60 min de la administración de 250 mg de hormona adrenocorticotropa (ACTH) sintética.
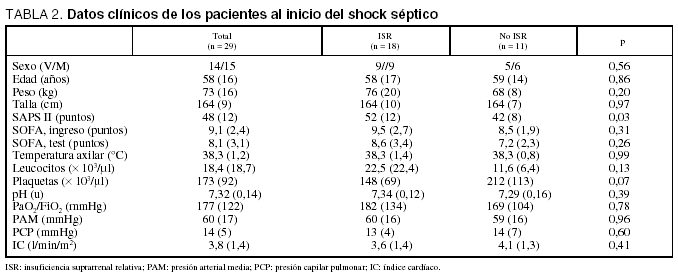
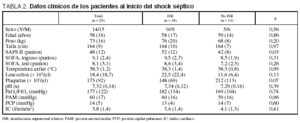
Entre los pacientes en shock séptico con y sin ISR no hubo diferencias estadísticamente significativas en los datos clínicos de sexo, edad, peso y talla; en el grado de afección multiorgánica, valorada por el SOFA (Sepsis-related Organ Failure Assessment) tanto en el ingreso como en el día del test de estimulación; en la temperatura corporal; en el hemograma; en la concentración de hidrogeniones (pH) y la relación PaO2/FiO2, y en los parámetros hemodinámicos de presión capilar pulmonar e índice cardíaco (tabla 2). La gravedad de los pacientes, valorada por el SAPS II, fue mayor en los pacientes con ISR (52 [12] frente a 42 [8] puntos; p = 0,03) (tabla 2).
La mortalidad fue más elevada en los pacientes con ISR que en los que no la padecían (9/18 [50%] frente a 1/11 [9,1%]; riesgo relativo [RR]: 10, intervalo de confianza [IC] del 95%: 1,05-95; p = 0,02). No hubo diferencias estadísticamente significativas entre los pacientes supervivientes y los no supervivientes en los valores séricos de cortisol basal (16,8 [12,8] frente a 15,5 [6,2] μg/dl, respectivamente; p = 0,78). El incremento máximo de cortisol en suero a los 30 o 60 min de la estimulación suprarrenal con ACTH sintética fue más elevado en los supervivientes que en los no supervivientes (10,8 [6,6] frente a 3,5 [3,3] μg/dl, respectivamente; p < 0,001).
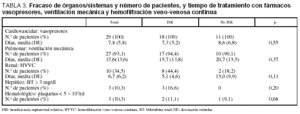
El fracaso de los distintos órganos o sistemas se exponen en la tabla 3. Todos los pacientes fueron tratados con fármacos vasopresores: 25 con noradrenalina y 4 con dopamina. Además, a 8 pacientes (4 con ISR y 4 sin ISR) se les administró dobutamina. No hubo diferencias estadísticamente significativas en el tiempo de shock entre los pacientes supervivientes con y sin ISR (tabla 3). En los pacientes supervivientes el tiempo de shock fue de 6,3 (5,2) días en el grupo con ISR y de 7,6 (6,8) días en el grupo sin ISR (p = 0,51). Ningún paciente presentó una puntuación inferior a 6 en la Escala de Coma de Glasgow.
DISCUSIÓN
Los resultados del estudio muestran que en este grupo de pacientes con shock séptico no hay relación entre el valor basal de cortisol en suero y el incremento de cortisol tras la estimulación de la glándula suprarrenal con ACTH sintética, y que la incidencia de ISR es elevada (62%) y se asocia a una mayor mortalidad.
La insuficiencia suprarrenal absoluta es poco frecuente en los pacientes críticos11,19 y se define por un valor plasmático de cortisol igual o inferior a 3 μg/dl1,17. Sin embargo, para valorar las alteraciones del eje HPS causadas por enfermedades preexistentes, factores concomitantes o complicaciones, que sólo reducen parcialmente la capacidad adrenocortical de producir cortisol11,15, se han propuesto pruebas dinámicas, entre las que destaca el test corto de estimulación de la glándula suprarrenal con 250 μg de ACTH sintética por ser la más utilizada1,17. Del resultado de este test nace el concepto de ISR, o insuficiencia suprarrenal oculta, que se define por un incremento del cortisol basal en suero a los 30 o 60 min de la estimulación suprarrenal igual o inferior a 9 μg/dl3,20. La mejoría en los valores de la hemodinámica de algunos pacientes con shock séptico tras la administración de hidrocortisona1,7,23-25 sugiere la importancia de esta disfunción suprarrenal26.
En el paciente crítico no hay consenso sobre cuál debe ser el límite inferior de cortisol basal en suero: se han propuesto valores tan bajos como 10 μg/dl12 o tan elevados como 20 μg/dl13,27. En los pacientes críticos en shock séptico son frecuentes valores de cortisol basal superiores a 20 μg/dl3,21; en estos enfermos la relativa falta de respuesta de la glándula suprarrenal a la administración de ACTH sintética podría ser debida al hecho de que el eje HPS está cerca de su estimulación máxima11,15-17. En nuestro estudio no hemos hallado relación entre el valor de cortisol basal en suero y el incremento máximo de cortisol a los 30 y 60 min de la estimulación con ACTH. Además, los 2 pacientes con valores de cortisol basal más elevados fueron los que presentaron mayor incremento con el test de estimulación, al igual que en el estudio de Sibbald et al7.
El valor medio de cortisol basal en suero en pacientes con shock séptico de nuestro estudio es comparable al observado en algunos ensayos7,20,28,29 e inferior a otros3,21,30. Estas diferencias no pueden atribuirse al momento de la extracción de la muestra para la determinación del cortisol, ya que en los pacientes con shock séptico se pierde el ritmo circadiano31 y los valores séricos de cortisol se mantienen elevados durante más de una semana30. Los resultados contradictorios en el valor basal de cortisol podrían explicarse por la inclusión de pacientes en fase terminal, en la que se observan valores muy elevados de cortisol7, así como a diferencias en el tratamiento, como la aplicación de ventilación mecánica y la administración de sedación-analgesia con opiáceos32 o etomidato14,33 que pueden reducir el valor de cortisol en suero. Los incrementos de cortisol sérico por la estimulación suprarrenal con ACTH de nuestro estudio sí fueron similares a los de otros estudios que oscilaron entre 5 y 11 μg/dl3,20,21,28.
La incidencia de ISR del 62% de nuestro estudio es intermedia respecto a las obtenidas en 2 estudios de Annane et al, que fueron del 543 y del 77%29. La elevada incidencia de ISR de nuestro estudio puede deberse a que los pacientes con shock séptico seleccionados no fueron consecutivos. La mortalidad de los pacientes con ISR (50%) fue superior a la de los pacientes sin esta afección (9,1%), al igual que en otros estudios3,20,28,34.
En los pacientes supervivientes al shock séptico, no hemos hallado diferencias en el tiempo de shock séptico entre los pacientes con y sin ISR (6,3 [5,2] frente a 7,6 [6,8] días), considerado como tiempo de shock el período durante el que los pacientes precisaron fármacos vasopresores. Sin embargo, Briegel et al24, en un estudio aleatorizado y doble ciego de pacientes con shock séptico, observaron una reducción del tiempo de administración de fármacos vasoactivos en el grupo que recibió hidrocortisona respecto al control, sin hallar reducción de la mortalidad, aunque no valoraron qué pacientes tenían ISR.
Annane et al29, en un estudio reciente, demostraron una reducción significativa de la mortalidad en los pacientes con shock séptico e ISR tratados precozmente (< 8 h del inicio del shock séptico) con 50 mg hidrocortisona cada 6 h y 50 μg de fludrocortisona diaria, durante 7 días, respecto al grupo que recibió placebo. También observaron una reducción del tiempo de shock en los pacientes con ISR tratados con corticoides respecto al grupo placebo. Estos resultados apoyan la administración de corticoides en los pacientes con shock séptico, aunque antes debe practicarse el test de estimulación de la glándula suprarrenal, y si el incremento del cortisol en suero es mayor de 9 μg/dl el tratamiento con corticoides no debe iniciarse o debe suspenderse35. Sin embargo, hay que reseñar que otras estrategias, como el tratamiento temprano dirigido a conseguir una saturación venosa central de oxígeno ≥ 70%, también han conseguido reducir la mortalidad en el shock séptico36.
El estudio presenta varias limitaciones: por un lado es observacional, con un número escaso de pacientes, y por otro, no se estableció en qué momento del shock séptico debía practicarse el test de estimulación suprarrenal.
En resumen, no hemos observado ninguna relación entre el valor basal de cortisol en suero y la falta de respuesta al test corto de estimulación de la glándula suprarrenal con ACTH sintética, por lo que en este grupo de pacientes con shock séptico no se observa que el eje HPS esté cerca de la estimulación máxima. Además, la incidencia de ISR es elevada en los pacientes con shock séptico y se asocia con una mayor mortalidad.