Sr. Director:
El síndrome neuroléptico maligno (SNM) es una reacción adversa idiosincrásica de todos los neurolépticos conocidos1. La tiaprida, utilizada en el delirium tremens, se ha relacionado infrecuentemente con este síndrome en la bibliografía.
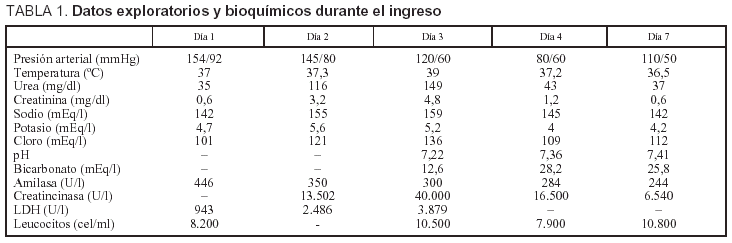
Un varón de 40 años, bebedor, consultó por epigastralgia y vómitos. En el momento del ingreso estaba orientado, afebril y normotenso. Presentaba epigastralgia a la palpación, sin signos de peritonismo. Los datos del estudio de laboratorio se exponen en la tabla 1. La ecografía abdominal era normal. Con la sospecha de una pancreatitis aguda se administró fluidoterapia, tiamina y tiaprida por vía intravenosa, 400 mg cada 12 h. Tras 48 h apareció agitación psicomotriz, desorientación espacial, microzoopsias y delirios ocupacionales, compatible con delirium tremens. Los datos del estudio de laboratorio se exponen en la tabla 1. Se aumentó la sueroterapia y se forzó una diuresis alcalina. Se aumentó erróneamente la tiaprida hasta 400 mg cada 4 h. A las 72 h del ingreso aumentó el deterioro cognitivo, presentando hipertonía muscular en barra de plomo y fiebre de 39 oC. Los datos de laboratorio se exponen en la tabla 1. El paciente fue trasladado a la unidad de cuidados intensivos (UCI), donde se suspendió la tiaprida y se administraron benzodiacepinas, dantroleno y antipiréticos, con lo que remitieron la agitación y la hipertonía. Tras 24 h de ingreso en la UCI apareció neumonía aspirativa basal derecha, y se inició antibioterapia. El séptimo día de ingreso abandonó la UCI afebril, aunque con desorientación. Los datos de laboratorio se exponen en la tabla 1. La TC abdominal mostraba derrame pleural izquierdo y una pequeña colección peripancreática posterior. Al alta no presentaba secuelas neurológicas, con resolución de la neumonía y la pancreatitis.
Según el DSM-IV para el diagnóstico de SNM deben objetivarse rigidez e hipertermia junto al menos 2 de los siguientes: alteración del nivel de conciencia, diaforesis, disfagia, temblor, incontinencia, taquicardia, labilidad tensional y leucocitosis. Pueden aparecer también taquicardia, taquipnea, acidosis metabólica, hipernatremia, hipocalcemia, azotemia, hipertransaminasemia y mioglobinuria. Excepcionalmente puede no aparecer fiebre2. Se debe establecer el diagnóstico diferencial con el síndrome serotoninérgico, atropinismo, golpe de calor, hipertermia maligna, tetania, deprivación alcohólica y síndromes de abstinencia.
El SNM se observa en el 0,2-2,4% de los pacientes en los primeros 30 días de tratamiento. Son factores de riesgo haber tenido un episodio previo, estados de agitación o deshidratación, infección activa, trastornos afectivos o neuropsiquiátricos previos3, uso de anticolinérgicos, tratamiento con litio, traumatismos craneoencefálicos y la administración de neurolépticos de alta potencia a dosis crecientes o en formas depot.
Presenta una mortalidad de hasta un 20% debido a insuficiencia respiratoria, arritmias, tromboembolia pulmonar (TEP), alteraciones cerebelosas secundarias a hipertermia, fallo renal, shock, disminución de la distensibilidad de la pared torácica y neumonía aspirativa. El tratamiento debe iniciarse en la UCI. A pesar de la elevada prevalencia de uso de neurolépticos, el conocimiento de este cuadro entre los profesionales es deficiente4 y está infradiagnosticado en los servicios de cuidados intensivos5.
El tratamiento comprende la retirada del fármaco, la administración de agonistas dopaminérgicos, la rehidratación, los antipiréticos y la profilaxis de la TEP. La clínica remite en 2 semanas y la reintroducción de los neurolépticos es segura tras 2 semanas.
Nuestro caso ilustra la necesidad de mantener un alto grado de sospecha sobre este cuadro en pacientes en tratamiento con neurolépticos, incluso en aquellos considerados más seguros, como la tiaprida.