Aunque hemos sido siempre conscientes del largo camino por recorrer tras un ingreso en la Unidad de Cuidados Intensivos (UCI), han sido recientes las investigaciones que han subrayado el sufrimiento y las devastadoras consecuencias a largo plazo que puede generar la enfermedad en el paciente crítico y sus familiares. Ello ha llevado a las Sociedades de Medicina Intensiva internacionales a definir el síndrome de post-cuidados intensivos (PICS) y síndrome post-cuidados intensivos-familiar (PICS-F)1–5.
Tenemos la responsabilidad de favorecer la atención continuada del paciente y su familia fuera del ámbito hospitalario, compartiendo nuestra experiencia profesional y la disponibilidad de recursos necesarios. La colaboración con los profesionales sanitarios de diferentes niveles de atención sanitaria permitirá identificar y tratar precozmente las consecuencias de esta entidad clínica.
Dada la creciente importancia de PICS y PICS-F, y tras una reunión multidisciplinar, incluyendo la participación de varios servicios, tanto hospitalarios (Medicina Intensiva, Medicina Física y Rehabilitación, Otorrinolaringología y Psiquiatría, Enfermería de Continuidad Asistencial) como extrahospitalarios (Medicina Familiar y Comunitaria), se diseñó el «Protocolo PICS».
El «Protocolo PICS» en marcha desde junio 2018, tiene por objetivos identificar a los pacientes en riesgo de desarrollar PICS y aplicar sobre ellos las medidas adecuadas para su prevención o tratamiento precoz, al mismo tiempo estudiar la efectividad de las medidas implementadas (en UCI, planta y domicilio). Secundariamente, también buscamos facilitar su seguimiento y mejorar la calidad de vida del paciente y familias.
El protocolo comienza con la planificación del alta del paciente desde la UCI a través de la activación de un Equipo de Enfermería de Continuidad Asistencial (EECA). Una vez en planta, el paciente mantiene un seguimiento por el Servicio de Medicina Intensiva (durante el tiempo que precise el paciente, consensuado previamente) y un seguimiento más estrecho por el EECA (responsable de la coordinación de profesionales, servicios y recursos materiales necesarios durante la estancia del paciente y la familia en planta). El EECA mantiene a su vez un programa de apoyo a las familias/cuidadores y planifica el alta hospitalaria con el nivel asistencial de salud correspondiente, garantizando la continuidad de cuidados y contactando con el equipo de Enfermería de Atención Primaria (que asumirá la responsabilidad de seguimiento una vez dado de alta domiciliaria).
De junio 2018 a junio 2019 se incluyeron 47 pacientes. Los criterios de inclusión fueron: desarrollo de delirium, debilidad muscular adquirida o alteraciones de la deglución durante el ingreso en UCI, o bien cualquier paciente con ingreso en UCI mayor a seis días. Los criterios de exclusión incluyeron: edad mayor a 18 años, limitación del soporte vital y patología psiquiátrica o demencia previas.
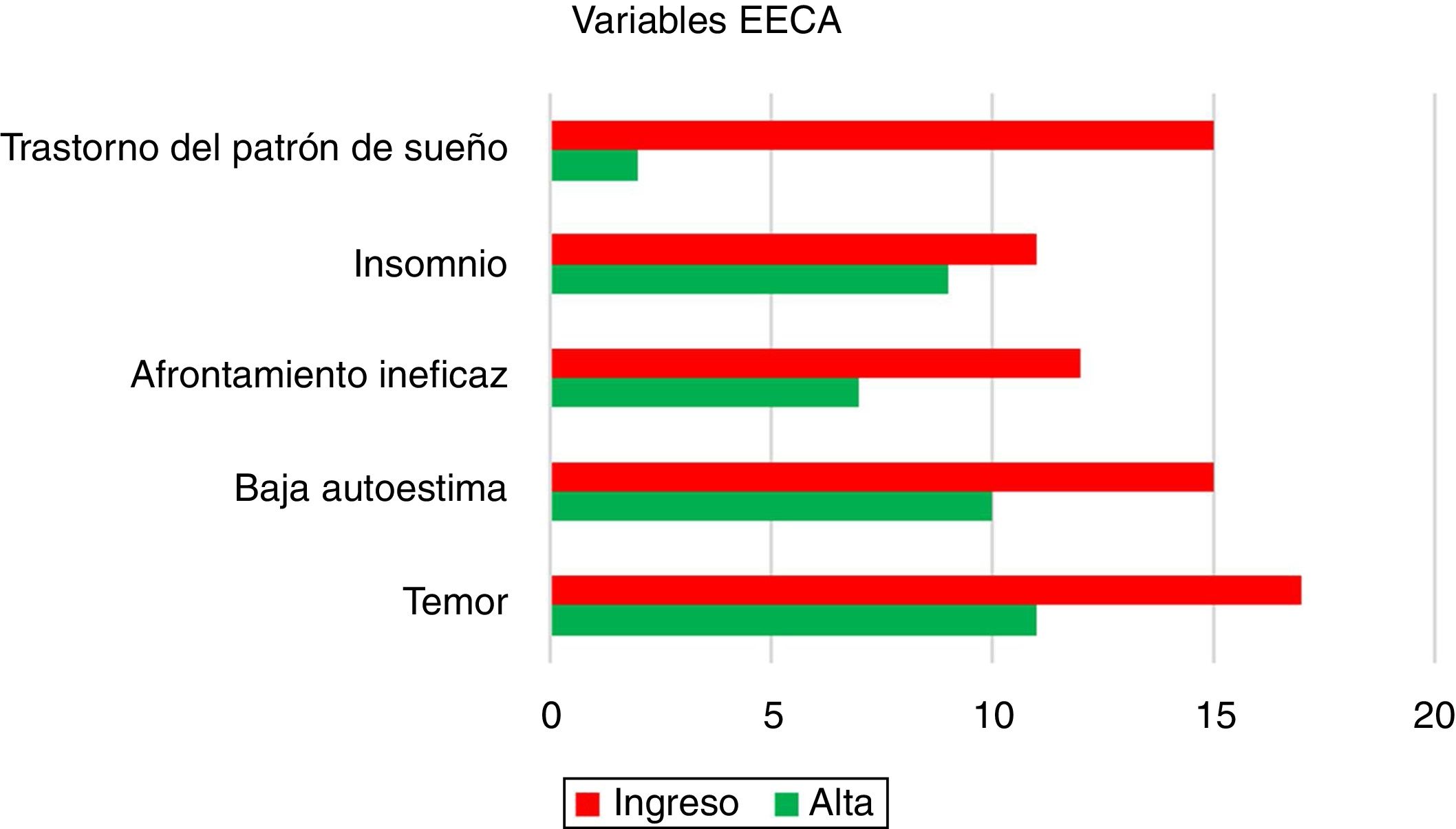
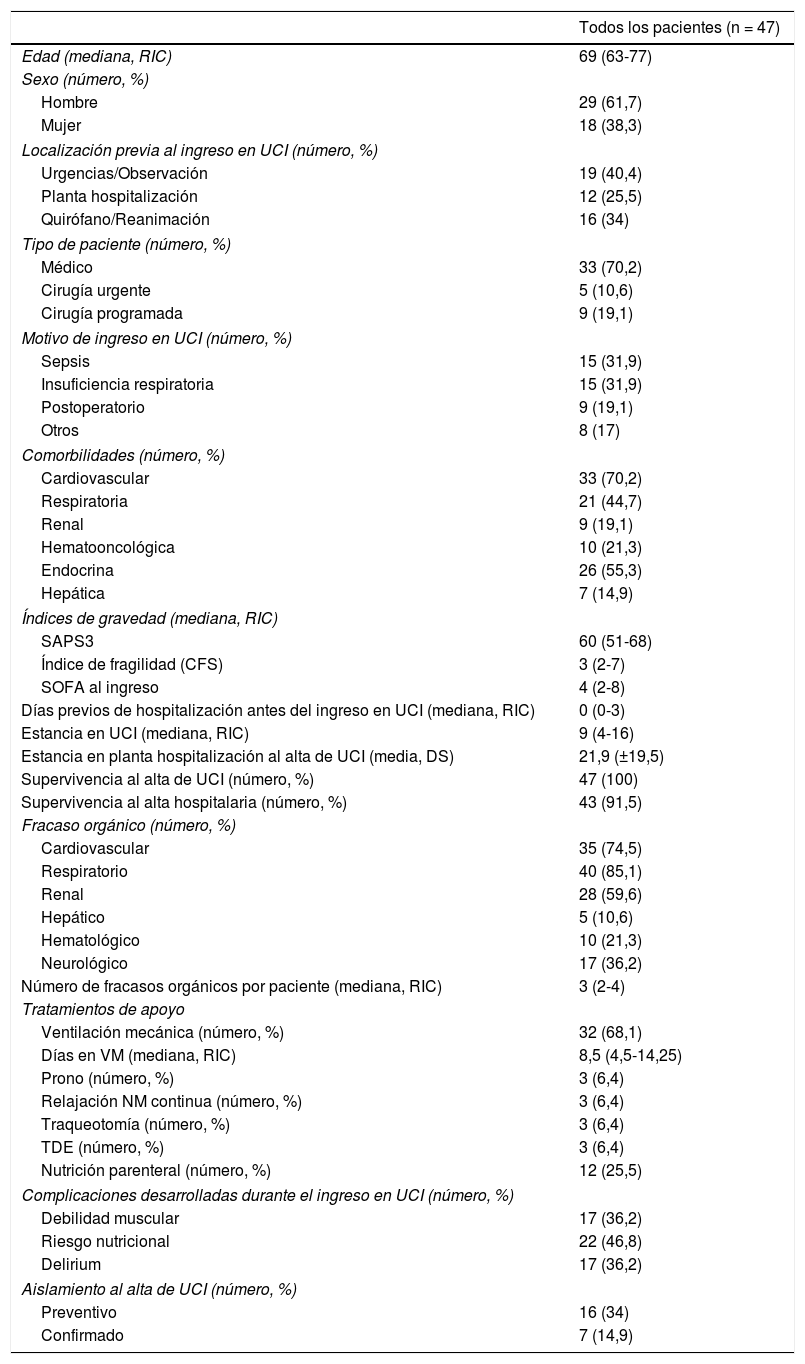
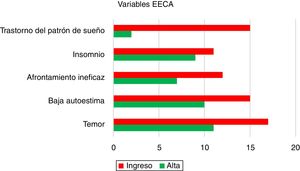
Las características demográficas y clínicas se recogen en la tabla 1. Tanto al ingreso en planta como al alta a domicilio, el EECA evaluó cinco ítems: temor, baja autoestima, afrontamiento ineficaz, insomnio y trastorno del patrón del sueño. Los datos recogidos se muestran en la figura 1. Al valorar el índice Barthel se observó una mejoría en el grado de dependencia, siendo de 45 al ingreso (RIC 35-65) y de 65 al alta (RIC 40-92,5). La escala Zarit (de sobrecarga del cuidador), valorada al alta, obtuvo valores < 17 (bajo nivel de afección con relación a sus tareas de cuidado) en el 97,6%.
Características demográficas
| Todos los pacientes (n = 47) | |
|---|---|
| Edad (mediana, RIC) | 69 (63-77) |
| Sexo (número, %) | |
| Hombre | 29 (61,7) |
| Mujer | 18 (38,3) |
| Localización previa al ingreso en UCI (número, %) | |
| Urgencias/Observación | 19 (40,4) |
| Planta hospitalización | 12 (25,5) |
| Quirófano/Reanimación | 16 (34) |
| Tipo de paciente (número, %) | |
| Médico | 33 (70,2) |
| Cirugía urgente | 5 (10,6) |
| Cirugía programada | 9 (19,1) |
| Motivo de ingreso en UCI (número, %) | |
| Sepsis | 15 (31,9) |
| Insuficiencia respiratoria | 15 (31,9) |
| Postoperatorio | 9 (19,1) |
| Otros | 8 (17) |
| Comorbilidades (número, %) | |
| Cardiovascular | 33 (70,2) |
| Respiratoria | 21 (44,7) |
| Renal | 9 (19,1) |
| Hematooncológica | 10 (21,3) |
| Endocrina | 26 (55,3) |
| Hepática | 7 (14,9) |
| Índices de gravedad (mediana, RIC) | |
| SAPS3 | 60 (51-68) |
| Índice de fragilidad (CFS) | 3 (2-7) |
| SOFA al ingreso | 4 (2-8) |
| Días previos de hospitalización antes del ingreso en UCI (mediana, RIC) | 0 (0-3) |
| Estancia en UCI (mediana, RIC) | 9 (4-16) |
| Estancia en planta hospitalización al alta de UCI (media, DS) | 21,9 (±19,5) |
| Supervivencia al alta de UCI (número, %) | 47 (100) |
| Supervivencia al alta hospitalaria (número, %) | 43 (91,5) |
| Fracaso orgánico (número, %) | |
| Cardiovascular | 35 (74,5) |
| Respiratorio | 40 (85,1) |
| Renal | 28 (59,6) |
| Hepático | 5 (10,6) |
| Hematológico | 10 (21,3) |
| Neurológico | 17 (36,2) |
| Número de fracasos orgánicos por paciente (mediana, RIC) | 3 (2-4) |
| Tratamientos de apoyo | |
| Ventilación mecánica (número, %) | 32 (68,1) |
| Días en VM (mediana, RIC) | 8,5 (4,5-14,25) |
| Prono (número, %) | 3 (6,4) |
| Relajación NM continua (número, %) | 3 (6,4) |
| Traqueotomía (número, %) | 3 (6,4) |
| TDE (número, %) | 3 (6,4) |
| Nutrición parenteral (número, %) | 12 (25,5) |
| Complicaciones desarrolladas durante el ingreso en UCI (número, %) | |
| Debilidad muscular | 17 (36,2) |
| Riesgo nutricional | 22 (46,8) |
| Delirium | 17 (36,2) |
| Aislamiento al alta de UCI (número, %) | |
| Preventivo | 16 (34) |
| Confirmado | 7 (14,9) |
RIC: rango intercuartílico. %: porcentaje. UCI: unidad de cuidados intensivos. CFS: Clinical Frailty Scale. VM: ventilación mecánica. NM: neuromuscular. TDE: terapia de depuración extrarrenal.
Se analizaron posibles asociaciones entre las variables recogidas por EECA con las complicaciones médicas presentadas en UCI. Un modelo de regresión logística lineal demostró que aquellos pacientes que desarrollaron delirio y fracaso neurológico durante el ingreso en UCI presentaron una mayor incidencia de baja autoestima (p = 0,016) y temor (p = 0,013). Los trastornos del sueño (trastorno del patrón del sueño e insomnio) se asociaron principalmente con fracaso respiratorio (p = 0,002) y riesgo nutricional (p = 0,040). No se evidenciaron diferencias entre las escalas de gravedad y la escala de Barthel, tanto al ingreso como al alta. Finalmente, se encontró asociación estadísticamente significativa entre: un número mayor de días de ingreso en UCI con trastornos del patrón del sueño (p < 0,001) y temor (p = 0,018), y los días de ingreso en planta de hospitalización con afrontamiento inefectivo (p = 0,037), insomnio (p = 0,004) y temor (p = 0,01).
Un año después de la implementación del protocolo, hemos constatado que la intervención precoz de un equipo multidisciplinar mejora algunos componentes de la salud mental (temor, autoestima, afrontamiento, trastornos del sueño) y la capacidad del paciente para realizar actividades básicas de vida diaria (medida con el índice de Barthel). Los resultados positivos en la escala Zarit (de sobrecarga del cuidador) también provendrían del gran apoyo percibido por familiares y allegados de los pacientes.
El PICS tiene un profundo impacto en la salud del paciente crítico, implica frecuentes reingresos y aumenta el consumo de recursos. En los últimos años, se han propuesto diferentes modelos para el seguimiento del paciente crítico al alta de la UCI u hospital6. Se plantean múltiples ventajas de aplicarlos: a) facilitan la creación de una red de seguridad y coordinación de la atención continuada, b) favorecen una atención de calidad centrada en el paciente y en la familia –a través de la información, comunicación y apoyo– y c) mejora la calidad de vida tanto de paciente y familiares –al disminuir reingresos, facilitar la recuperación de la independencia y el retorno al trabajo y a la vida social perdida–7.
No obstante, los ensayos controlados aleatorios no han dado los resultados deseados. La evidencia clínica publicada hasta la fecha no es homogénea ni es estandarizable (actualmente tiene un nivel de evidencia III). Una revisión sistemática de 2018 que examinaba el impacto de los programas de seguimiento al alta de UCI8 sugería que no había pruebas suficientes para asegurar que eran eficaces para identificar y abordar nuevas deficiencias en múltiples dominios de la recuperación.
El manejo de pacientes complejos en riesgo de PICS precisa de un abordaje multidisciplinar, tanto dentro como fuera del hospital. Para muchos supervivientes de la UCI, el alta hospitalaria marca el comienzo de una ardua lucha. A pesar de haber obtenido unos resultados preliminares positivos, queda por analizar si nuestra intervención precoz confirma sus resultados en una cohorte mayor y, sobre todo, en la calidad de vida a largo plazo. Queda aún camino por recorrer.
Ética de publicaciónLos datos fueron recogidos de forma prospectiva en el Registro de la Unidad de Cuidados Intensivos del Hospital Universitario del Henares, autorizado por el centro hospitalario de acuerdo con la nueva normativa de protección de datos, aprobado por el Comité de Ética Asistencial de la Universidad Francisco de Vitoria, y tras el consentimiento expreso del paciente o familiar para su inclusión.
Contribución de autoresTodos los autores contribuyeron a la concepción y diseño del estudio, además de la adquisición de datos: D. Varillas Delgado realizó el análisis e interpretación de estos. B. Lobo-Valbuena escribió el borrador del artículo. Federico Gordo, M.D. Sánchez Roca, M.P. Regalón Martín y J. Torres Morales realizaron la revisión crítica del contenido intelectual. Federico Gordo, M.D. Sánchez Roca aprobaron la versión definitiva.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.