La prestación de ayuda a morir (PAM) entró en vigor en junio del 2021 con la Ley orgánica 3/2021 (LORE), de 24 de marzo1, de regulación de la eutanasia. Supone la regulación de la eutanasia y el suicidio médicamente asistido en situaciones definidas por ley como contexto eutanásico: por enfermedad incurable y/o por un sufrimiento insoportable.
Ésta ley introduce un nuevo derecho individual para decidir el momento de la muerte solicitando la PAM. Se trata de una ley que pretende compatibilizar el derecho a la vida, la integridad física y moral con el derecho a la dignidad, la libertad individual y la autonomía de la persona.
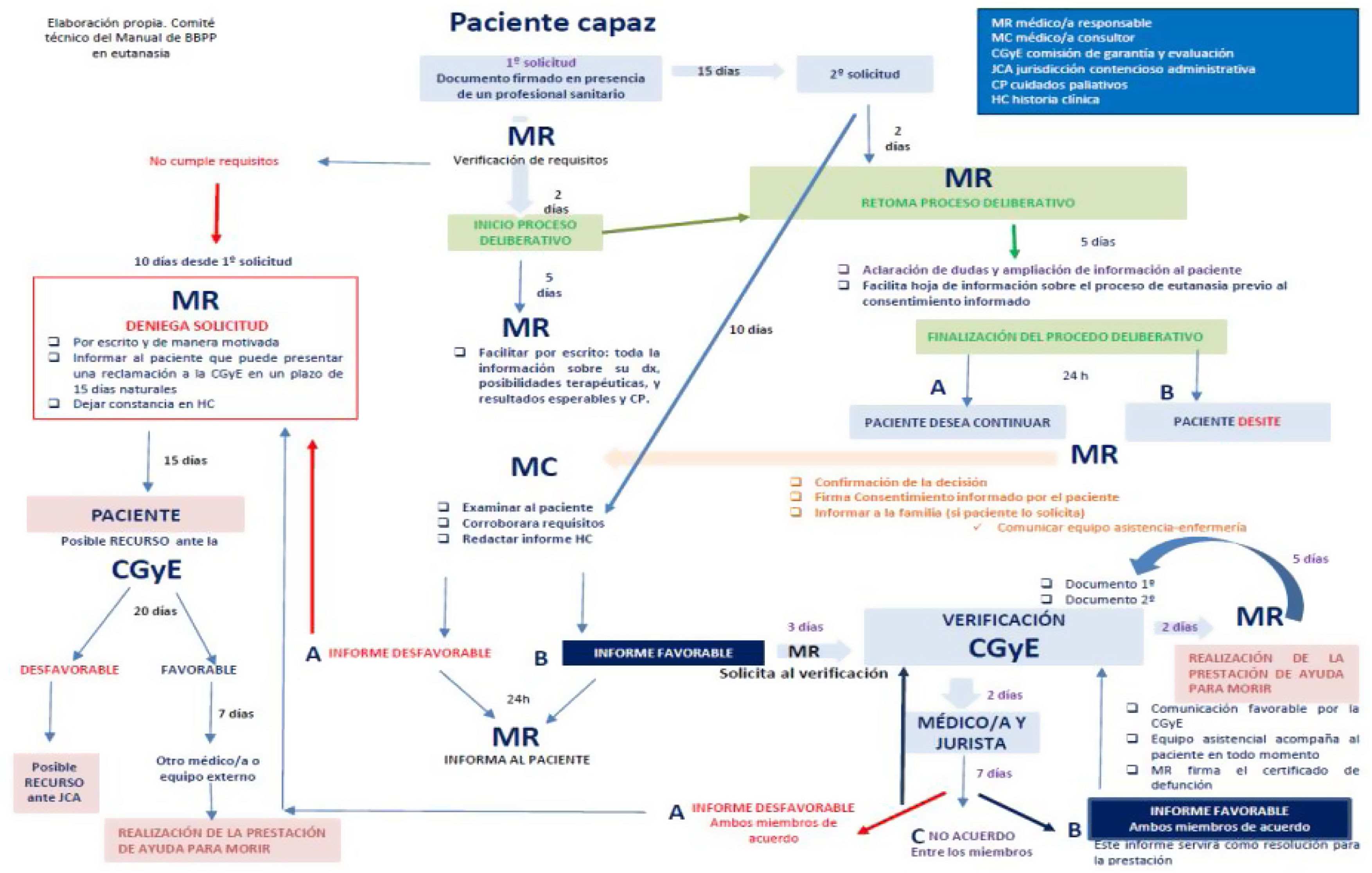
La ley recoge 2 opciones: eutanasia o suicido médicamente asistido. Las definiciones de eutanasia y suicidio asistido se recogen en la tabla 1. Es el paciente quien decidirá qué tipo de prestación prefiere, el médico responsable, donde va a recibirla y cuándo. Todo el proceso está garantizado por el procedimiento; 3 médicos y un jurista valoran el caso para dirimir conflictos de intereses, y determinar que se cumple la ley2 (fig. 1)
La publicación de la LORE1 y su implementación ha sido recibida de distinta manera por los profesionales de la salud, y por la sociedad en general. Para algunos era una cuestión absolutamente necesaria. Para otros supone un cuestionamiento a sus valores y, por tanto, se ha percibido como una amenaza. Los cambios son siempre difíciles y necesitan de un debate social y también en el seno del estamento profesional. Las diferencias culturales, ideológicas o religiosas hacen que el valor de la vida y la muerte sea distinto para cada uno de nosotros y no se valore a menudo desde la neutralidad sino desde las creencias y los valores individuales.
En el caso de los profesionales de intensivos, en un estudio consultado, es notable que el 18% de los intensivistas habían recibido una solicitud de la PAM en la unidad de cuidados intensivos (UCI)3. Esta prestación inevitablemente abre nuevas reflexiones y dudas: ¿Es la eutanasia un acto/deber médico? ¿Puede el médico negarse a acceder a la voluntad del paciente por su conciencia moral? ¿Cuáles son los escenarios de final de vida posibles? ¿Es la eutanasia una alternativa a los cuidados paliativos?
Y …. ¿es ético llevar a cabo una PAM?
Si nuestro deber como profesionales médicos no solo es curar sino ayudar a aquel que no se puede curar, que sufre, y que además debemos respetar su autonomía y dignidad, sería aceptable, desde el punto de vista de buena práctica, proporcionar una buena muerte libre de sufrimiento4. Si la ayuda médica para morir, cuando ninguna otra ayuda (ni clínica, ni social ni espiritual) ha conseguido mitigar un sufrimiento continuado e intolerable para esa persona, no se considera moralmente inaceptable sino, por el contrario, un acto de compasión, puede entenderse como máximo compromiso profesional y humanista con la persona que sufre, resultando entonces perfectamente comprensible que la eutanasia sea considerada como «un acto médico»5.
Aparece un conflicto cuando, el derecho del paciente choca con el derecho del profesional a objetar6. La objeción de conciencia está contemplada y regulada en la ley y debe respetarse. En cambio, la ley no acepta, en ningún caso, la posibilidad de la objeción de conciencia institucional.
En algunas situaciones donde se ha solicitado una PAM pueden «convivir» otros escenarios de final de vida (tabla 1). Esto hace que, aun cuando haya una PAM solicitada, no deben evitarse o posponerse otros aspectos relativos a final de vida como podrían ser los cuidados paliativos, la adecuación terapéutica o la indicación de sedación paliativa o terminal8,9.
Escenarios finales de vida
| Adecuación o limitación de tratamientos de soporte vital | Consiste en retirar, no aumentar o no iniciar un tratamiento cuando exista un pronóstico de vida limitado o bien, dicho tratamiento sea considerado fútil por el equipo sanitario. Suele ser una decisión que parte del equipo sanitario. |
| Rechazo al tratamiento o denegación de consentimiento | Es la actuación del paciente que se niega a recibir un tratamiento (aunque esté indicado), al amparo de su derecho a decidir libremente, después de recibir la información adecuada sobre las opciones clínicas disponibles.Este rechazo puede implicar la posibilidad de que el paciente ponga en serio peligro su salud o su vida, y está jurídicamente recogido en la Ley 41/2020 básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica7. |
| Sedación paliativa o sedación en la agonía | Es la disminución deliberada de la consciencia de la persona enferma, una vez informada (a ella o a sus representantes en caso de incapacidad para decidir), mediante la administración de los fármacos indicados y a las dosis proporcionadas, con el objetivo de evitar un sufrimiento insostenible causado por uno o más síntomas refractarios.Cuando la persona enferma se encuentra en sus últimos días u horas de vida, hablamos de sedación en la agonía. |
| Prestación de ayuda a morir (PAM) | Consiste en proporcionar una sustancia que tiene como finalidad la muerte de una persona bajo situación de enfermedad incurable, sufrimiento insoportable y contexto eutanásico, y se puede producir en 2 modalidades:• «Eutanasia» Es la provocación intencionada de la muerte de una persona que padece una enfermedad incurable que le provoca una gran discapacidad o una situación de pronóstico vital limitado y un sufrimiento intolerable, a petición expresa de esta de forma reiterada, y en un contexto médico.• «Suicidio médicamente asistido» Es la ayuda médica para la realización de un suicidio, ante la solicitud de un o una paciente, en la situación descrita para la eutanasia, proporcionándole los fármacos necesarios para que él mismo se los administre. |
En el contexto de la UCI, aunque algunos nuestros pacientes no son competentes y las decisiones se toman de manera subrogada, nuestra obligación será la de capacitar a las personas para tomar decisiones, teniendo en cuenta, que a más complejidad de la decisión más competencia será necesaria. Con relación a la PAM, los únicos escenarios posibles sería el paciente que haya dejado constancia de su voluntad por escrito en un documento de voluntades anticipadas (DVA) o testamento vital (TV), y se encuentre incapacitado para tomar decisiones, y el paciente capaz ingresado en la UCI que solicita la PAM. Si cumplen los requisitos que marca la ley, nuestro deber será respectar su voluntad y empezar la tramitación de la solicitud.
El intensivista se verá interpelado en aquellos casos de PAM con voluntad de donar órganos. Es posible que el coordinador de la donación sea un intensivista y que se vea implicado en el proceso de la donación en una PAM. Además, en estos casos puede considerarse el ingreso en la UCI previo a la donación con la participación de otros profesionales de intensivos. El intensivista no toma posicionamiento en la PAM y actúa solo en condición de coordinador de trasplantes. Aquí, el intensivista-coordinador, a pesar de su intervención en el proceso final puede tener ciertas reticencias profesionales o malestar moral al verse implicado, por lo que debe atenderse este distrés moral de los profesionales implicados.
La ética nos interpela, lo ha hecho con los conflictos éticos acontecidos durante la pandemia10, lo hará con la implementación de la inteligencia artificial y también con la eutanasia, con dilemas de ética corporativa y organizativa, y nuestra respuesta como intensivistas con un alto nivel de capacitación y competencias tanto humanas como técnicas, debe ser capacitarnos también en bioética, formarnos en nuevos escenarios de final de vida, para atender las nuevas necesidades éticas y de las personas de la forma más rigurosa y excelente posible, dejando de lado prejuicios, reticencia profesionales, suposiciones, conflictos de intereses y medicina defensiva por el bien de las personas a las que atendemos y de la sociedad a la que nos debemos como profesionales.
Nuestro deber es el de siempre, también en la eutanasia: actuar con la ética y la profesionalidad que la sociedad y nuestros pacientes esperan de nosotros.
FinanciaciónEl presente trabajo no recibió ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses