La ventilación con presión de soporte (PSV) es utilizada durante la retirada progresiva de la ventilación mecánica (VM) o para favorecer la ventilación espontánea, cuyos potenciales beneficios (mejor oxigenación y evitar la atrofia diafragmática) deben contraponerse a sus potenciales efectos perjudiciales, tales como sobredistensión en zonas pulmonares dependientes y daño diafragmático por sobrecarga en presencia de esfuerzos respiratorios excesivos o lesión pulmonar severa. La presión de distensión (PD) (como señal de ventilación protectora o perjudicial) es frecuentemente utilizada durante la VM asistida/controlada, sin embargo, su evaluación en modos espontáneos ha sido poco descrita en la literatura. Además, es difícil reconocer a simple vista en la PSV la contribución del esfuerzo generado por la musculatura respiratoria, a menos que se cuente con un balón esofágico.
El objetivo de este artículo es describir el uso de pausas inspiratorias y espiratorias durante la PSV como estimación de la PD y del esfuerzo inspiratorio, discutiendo sus limitaciones y potenciales implicaciones clínicas.
Pausa inspiratoria: esfuerzo respiratorio y presión de distensión estáticaLa factibilidad de una pausa inspiratoria durante la VM en modos espontáneos fue demostrada en los años 90. Pesenti et al.1 describieron la «maniobra de oclusión de vía aérea» y demostraron que la resistencia y elastancia estimadas en la PSV se correlacionan de buena manera con las mediciones realizadas en VM controlada o utilizando balón esofágico.
Fundamentalmente, la pausa inspiratoria en PSV permite estimar 2variables principales: el esfuerzo respiratorio del paciente y la presión de distensión. Sin embargo, para su adecuada interpretación se requiere tener presentes diversas limitaciones.
Durante la PSV, la pausa inspiratoria revela el esfuerzo del paciente con una presión positiva mayor a la presión máxima programada (PS+PEEP) debido a la relajación de los músculos inspiratorios (fig. 1). Este esfuerzo puede ser cuantificado mediante el índice de presión muscular (pressure muscle index, PMI)2, que corresponde a la diferencia entre el valor de presión meseta o plateau (Pplat) y la presión máxima programada. El PMI se correlaciona con la presión de musculatura inspiratoria (Pmus) y con el producto presión tiempo, ambos indicadores del esfuerzo respiratorio.
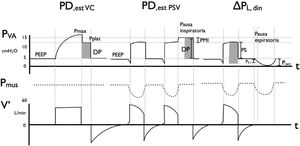
Métodos para medir la presión de distensión (PD) en modo controlado por volumen (PDest VC) y en modo presión de soporte: estático (PDest PSV) y dinámico (△PL,din).
Representación de la curva de presión de vía aérea (Pav), de la presión muscular (Pmus) y del flujo en el tiempo. En modo VC con flujo constante, una pausa inspiratoria hace evidente la presión meseta o plateau (Pplat), que representa la presión de retroceso elástico del sistema respiratorio. Al no existir esfuerzo inspiratorio (Pmus=0), la diferencia entre Pplat y PEEP es la PD. La presión transpulmonar en PSV depende tanto de la PS como del componente de Pmus; una pausa inspiratoria permite hacer evidente este esfuerzo, al elevar la curva de presión a un valor mayor al configurado: esta es la Pplat y su diferencia con PEEP es PD. En el modo dinámico, la △PL,din se estima al sumar la presión de soporte (PS) a −2/3 presión de oclusión (6) (Pocc). Ambos métodos se correlacionan entre sí, siendo △PL,din siempre mayor (ya que incluye el componente resistivo del sistema respiratorio). Se representa, además, el PMI, que es Pplat – (PS+PEEP) y que es un indicador de trabajo inspiratorio y la P0,1, que es la presión medida en los primeros 100 milisegundos de la inspiración y que refleja la intensidad de la demanda del centro respiratorio.
Nota: Pocc es siempre ≤ 0cm H2O (negativo con respecto a basal).
La PD corresponde a la diferencia entre la Pplat y la PEEP total y su estimación es posible en presencia de una pausa inspiratoria confiable3. Una PD elevada ha sido asociada a mayor mortalidad (OR 1,34; 1,12-1,61) en pacientes con SDRA en PSV4.
De las limitaciones de Pplat durante PSV, la causa más común corresponde a la presencia de esfuerzo espiratorio (la musculatura no se relaja de manera pasiva), lo que puede incrementar la Pplat. Sin embargo, esta situación solo puede sobrestimar la PD, por lo que una PD baja en estas condiciones supone ausencia de sobredistensión pulmonar global5. Se describen 3 patrones posibles luego de una pausa inspiratoria: análogo a pasivo (Pplat<Pmax), meseta definida (Pplat estable ≥ Pmax) y elevación irregular (Pplat>Pmax sin meseta establecida)5. Solo las 2primeras permiten medir Pplat, ya que una Pplat sin meseta establecida puede subestimar o sobreestimar la PD. Otros aspectos técnicos para una adecuada medición se describen en la tabla 1.
Consideraciones para la ejecución adecuada de una pausa inspiratoria e interpretación de la presión de distensión en ventilación con presión de soporte
| La Pplat puede ser mayor, igual o menor que la presión máxima (Pmax=PEEP+PS); a diferencia de los modos controlados, en los que siempre Pplat es menor que Pmax |
| La Pplat debe ser plana y constante, con una ascenso, mantención o descenso inmediato al generar la pausa |
| Debe realizarse una pausa prolongada (de 2 a 3 segundos) para permitir la relajación de la musculatura respiratoria |
| Debe constatarse flujo cero durante la pausa inspiratoria |
| La presencia de pequeñas hendiduras causadas por esfuerzo inspiratorio durante la pausa no descarta la medición, siempre y cuando se haya logrado una meseta estable antes y después de la cisura |
| La Pplat no puede considerarse fidedigna si presenta una forma curva, disminuye o aumenta en el tiempo, no se llega a 0 en la curva de flujo, si el cambio de Pmax a Pplat no es súbito o si se presenta un uso evidente de musculatura espiratoria durante la pausa |
| La maniobra puede invalidarse con la presencia de impulso ventilatorio alto o de taquipnea, debido tanto a la poca tolerancia como al desarrollo de auto-PEEP |
| Proponemos realizar 2 a 3 mediciones separadas por al menos un minuto. Además, se recomienda «congelar» la imagen para medir con cursor en el lugar más adecuado |
| No todos los ventiladores permiten una pausa inspiratoria en modalidades espontáneas: es necesario conocer los equipos que lo permiten |
PEEP: presión positiva al final de la espiración; Pmax: presión máxima en la vía aérea; Pplat: presión meseta; PS: presión de soporte.
Una pausa espiratoria también puede ser utilizada para detectar esfuerzo inspiratorio excesivo y para predecir la △PL,din. Esta maniobra mide el cambio de presión durante la oclusión de la vía aérea (△Pocc) al iniciar una inspiración espontánea (fig. 1). A diferencia de la PD estática, este método permite estimar △PL,din sin hacer una pausa inspiratoria y sus potenciales limitaciones. La predicción de △PL,din y Pmus a través de △Pocc requiere de la aplicación de un factor de conversión y se estima según las siguientes ecuaciones6: [△PL,din=(Presión pico − PEEP) − 2/3×△Pocc]; [Pmus=−3/4×△Pocc]. Ambos factores de corrección (2/3 y −3/4) corresponden a la razón entre las medias de △Pes y Pmus durante respiraciones sin oclusión sobre la media de △Pocc, respectivamente. A pesar de que los límites estimados de concordancia intra- e intersujetos de Pmus y △PL,din presentaron un rango amplio, la capacidad para detectar un esfuerzo respiratorio excesivo y una △PL,din elevada fue excelente (AUROC>0,9) en todos los casos. Desde un punto de vista práctico, valores de Pmus≤10cm H2O y △PL,din≤15cm?H2O se consideran seguros durante PSV6, mientras que la obtención de △Pocc=0 cm H2O corresponde a ausencia de esfuerzo, siendo △PL,din equivalente a la ventilación pasiva. El volumen al final de la espiración constituye un factor relevante en la capacidad diafragmática de generar presión, por lo que △Pocc podría estar subestimado en presencia de atrapamiento aéreo.
Un análisis retrospectivo comparó ambos métodos de medición de PD (estática y dinámica) durante PSV7. La correlación fue significativamente positiva (R2 0,77), alcanzando R2 0,81 al agregar el componente resistivo a la PDest7; el test de concordancia presentó una diferencia promedio de 1,3 cm H2O con un intervalo de confianza al 95% (IC 95%: −2,6-5,2). Estos resultados indican que ambos métodos son coherentes y ofrecen información complementaria durante la PSV. Sin embargo, es esperable que el método de medición de PD dinámico obtenga valores más altos de PD que el método estático, al incluir la presión necesaria para vencer la resistencia de la vía área.
Implicaciones clínicasLa PD representa la deformación cíclica a la cual el sistema respiratorio es sometido durante cada ventilación, considerándose un principal factor de mortalidad durante la VM asistida/controlada. En PSV, esta deformación no solo depende de los parámetros programados y de las propiedades mecánicas del sistema respiratorio sino también del esfuerzo muscular. Así, la estimación de la PD en PSV representa una alternativa de monitorización de la ventilación y de su potencial impacto en el desarrollo de daño pulmonar inducido por el propio paciente (P-SILI). Aunque no hay evidencia suficiente para recomendar un valor de corte específico para la PD durante PSV, un valor <15cm H2O se considera seguro8 y>20-25cm H2O alertan del riesgo de ventilación lesiva. Según nuestra experiencia, sin embargo, en fases tardías de VM y especialmente en pulmones con remodelación fibrótica, es posible encontrar valores altos de PD.
Del mismo modo, un esfuerzo respiratorio adecuado es crucial para favorecer una ventilación protectora pulmonar y diafragmática. Ambos extremos, tanto niveles excesivos como insuficientes, han sido asociados a daño de estructura y función diafragmática9. Actualmente no existen estudios prospectivos que evalúen el uso del △Pocc como predictor de Pmus y PMI como valoración del esfuerzo respiratorio. No obstante, su utilización en conjunto con otras medidas no invasivas de evaluación del centro y esfuerzo respiratorio10, como la P0,1, podrían optimizar la terapia ventilatoria (tabla 2).
Diversos índices de presión de distensión y esfuerzo muscular evaluables en la clínica durante ventilación en presión de soporte
| Índice | Técnica de medición | Cálculo | Significado y uso clínico | Observaciones |
|---|---|---|---|---|
| PMI | Pausa inspiratoria | Pplat − (PEEP+PS) | PMI se correlaciona con Pmusc,eiPMI ≤ 6 indica PTP/min ≤ 125cm H2O s/min | Requiere Pplat válida |
| PD,est | Pausa inspiratoria | Pplat − PEEP total | Asociado con aumento de mortalidadRecomendable ≤ 15cm H2O | Requiere Pplat válida y considerar la presencia de auto-PEEP |
| Pmusc, predict | Pausa espiratoria | △Pocc×−3/4 | Cuantifica el esfuerzo generado por musculatura inspiratoriaRecomendable ≤ 10cm H2O | Variabilidad entre inspiraciones:promediar entre 3 o más valores |
| △PL,din | Pausa espiratoria | PS − 2/3 △Pocc | Cuantifica la deformación cíclica durante la inspiraciónRecomendable ≤ 15cm H2O | Variabilidad entre inspiraciones:promediar entre 3 o más valores |
| P0,1 | Pausa espiratoria | Presión medida a los 100 ms | Cuantifica la demanda respiratoria neuralRecomendable 1-4cm H2O | Medida por la mayoría de los ventiladores.Puede variar entre ventilaciones |
P0,1: presión de oclusión a los primeros 100 milisegundos; PDest: presión de distensión estática; △PL,din: presión transpulmonar dinámica; PMI: índice de presión muscular (pressure muscle index); Pmusc,ei: presión de musculatura respiratoria al final de la inspiración; Pmusc,predict: presión de musculatura respiratoria predicha; △Pocc: presión de vía aérea durante oclusión espiratoria; PTP/min: producto presión/tiempo por minuto.
Las maniobras de pausa inspiratoria y espiratoria durante la PSV son factibles en la práctica clínica y podrían ser utilizadas como herramienta de monitorización de la PD y del esfuerzo respiratorio. El impacto de una estrategia ventilatoria guiada por estas mediciones sobre los desenlaces clínicos es aún incierto.
Agradecemos al Dr. Guillermo Bugedo (profesor titular del Departamento de Medicina Intensiva de la Pontificia Universidad Católica de Chile) por su valiosa retroalimentación al manuscrito.