La parada cardiaca intrahospitalaria (PCIH) viene recibiendo en los últimos años el interés de la comunidad científica internacional1. La creación de comités interdisciplinarios de resucitación cardiopulmonar (RCP), el entrenamiento periódico del personal en técnicas de resucitación, la instauración de unos adecuados sistemas de alarma y el registro de los datos de las paradas cardiacas son elementos propuestos para la mejora de la supervivencia2. La frecuencia descrita de PCIH3,4 oscila entre 1 y 5 por cada 1.000 ingresos, o entre 0,58 y 1,2 por cada 1.000 estancias hospitalarias, y se asocia con una supervivencia que oscila entre el 20 y el 30%. La PCIH, a menudo, es el resultado final de un deterioro clínico progresivo provocado por causas subyacentes reversibles como la sepsis y el fallo respiratorio5.
Presentamos un estudio prospectivo de intervención realizado en un periodo de 4 años (enero 2009-diciembre 2012) en un hospital general de nivel II de 500 camas. Se desarrollaron durante el primer año varias líneas de actuación: primero, se constituyó un comité hospitalario multidisciplinar de resucitación que proyectó y desarrolló un plan de formación de enfermería mediante cursos de soporte vital instrumental-inmediato (SVI)6 y talleres de formación en resucitación instrumental y desfibrilación semiautomática de 90min. Seguidamente, se implantó un sistema de signos de alarma en todas las áreas de hospitalización y unidades especiales. Este sistema incluía una serie de variables fisiológicas insertadas en carteles colocados en todas las unidades de enfermería. Estas fueron: frecuencia cardiaca (<40 o >130), presión arterial sistólica (<90 o >200mmHg), frecuencia respiratoria (<8 o >30), saturación de oxígeno por pulsioximetría (<90%), deterioro significativo del nivel de conciencia, diuresis estimada de <50ml/h cada 4h o presencia de dolor torácico anginoso. Cualquiera de estos valores extremos permitiría alertar al médico responsable del enfermo, para que iniciara la respuesta más adecuada. Finalmente, se estableció un sistema único de respuesta ante la PCIH, apoyado en un mapa de zonas de riesgo y un equipo de soporte vital avanzado (SVA) que se conformaría para esa atención, activado mediante llamada telefónica centralizada y basado en el modelo diseñado por Herrera et al.2. Se elaboró un registro, siguiendo el estilo Utstein, que analizó durante los siguientes 3 años la evolución de las PCIH en todas las áreas del hospital. Las variables registradas fueron: edad, sexo, primer ritmo eléctrico (ritmo desfibrilable o no desfibrilable), causa de la PCIH (cardiológica o no cardiológica), testigo de la PCIH (enfermera, médico, familiar, otro), área de presentación del episodio (monitorizada o no monitorizada), recuperación de la circulación espontánea (RCE) y supervivencia al alta hospitalaria. Se evaluó el grado de adquisición y pérdida de conocimientos y habilidades en resucitación. Se empleó un test de respuesta múltiple (antes, tras el curso y a los 6 meses) y la valoración de 8 destrezas en pruebas de simulación con maniquíes.
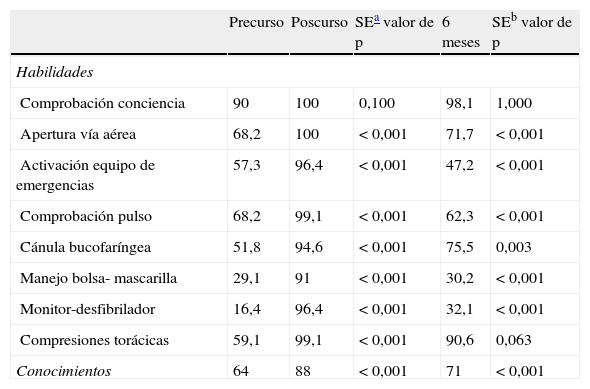
En el desarrollo del programa formativo en SVI se realizaron 5 cursos durante el primer año del proyecto, con alta participación de la enfermería de todos los servicios. Las tasas medias de respuestas correctas a los test de conocimientos y realización correcta de habilidades se exponen en la tabla 1. Se observó una mejora importante tanto en conocimientos como en habilidades tras la realización de los cursos, con un descenso de todos ellos a los 6 meses de su realización y fundamentalmente en las habilidades relacionadas con la ventilación artificial y la realización de desfibrilación. Varios estudios7,8 han evidenciado la necesidad de reciclaje periódico en resucitación. Sin embargo, se mantuvieron en nivel adecuado, tras los cursos de SVI, 2 elementos de esencial relevancia: valoración del nivel de conciencia y compresiones torácicas de calidad.
Porcentajes medios de aciertos en pruebas de habilidades y test de conocimientos
| Precurso | Poscurso | SEa valor de p | 6 meses | SEb valor de p | |
| Habilidades | |||||
| Comprobación conciencia | 90 | 100 | 0,100 | 98,1 | 1,000 |
| Apertura vía aérea | 68,2 | 100 | <0,001 | 71,7 | <0,001 |
| Activación equipo de emergencias | 57,3 | 96,4 | <0,001 | 47,2 | <0,001 |
| Comprobación pulso | 68,2 | 99,1 | <0,001 | 62,3 | <0,001 |
| Cánula bucofaríngea | 51,8 | 94,6 | <0,001 | 75,5 | 0,003 |
| Manejo bolsa- mascarilla | 29,1 | 91 | <0,001 | 30,2 | <0,001 |
| Monitor-desfibrilador | 16,4 | 96,4 | <0,001 | 32,1 | <0,001 |
| Compresiones torácicas | 59,1 | 99,1 | <0,001 | 90,6 | 0,063 |
| Conocimientos | 64 | 88 | <0,001 | 71 | <0,001 |
SE: significación estadística.
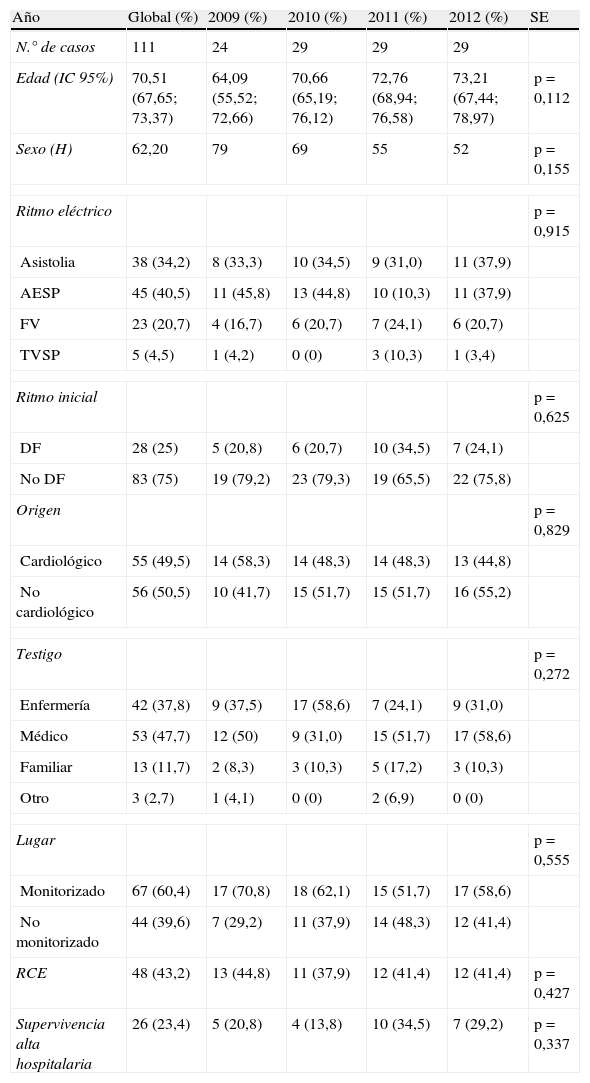
Durante el periodo de estudio se registraron 111 PCIH. Las características globales de los casos registrados se muestran en la tabla 2. La incidencia media resultante fue de 1,59 PCIH por 1.000 ingresos hospitalarios y 0,22 por 1.000 estancias. No se observaron diferencias estadísticas significativas en las características de los casos de PCIH registrados durante los 4 años del estudio (tabla 2). Los casos acaecidos en áreas no monitorizadas se incrementaron en el segundo y tercer año, descendiendo ligeramente el cuarto (tabla 2). El aumento significativo observado en áreas no monitorizadas en los primeros años, puede evidenciar un mayor nivel de competencia en la detección y reconocimiento de la PCIH en estas áreas tras la implantación del programa, sin embargo no ha repercutido de manera significativa en el cómputo global de la PCIH registradas anualmente.
Características de los casos de PCIH registrados
| Año | Global (%) | 2009 (%) | 2010 (%) | 2011 (%) | 2012 (%) | SE |
| N.° de casos | 111 | 24 | 29 | 29 | 29 | |
| Edad (IC 95%) | 70,51 (67,65; 73,37) | 64,09 (55,52; 72,66) | 70,66 (65,19; 76,12) | 72,76 (68,94; 76,58) | 73,21 (67,44; 78,97) | p=0,112 |
| Sexo (H) | 62,20 | 79 | 69 | 55 | 52 | p=0,155 |
| Ritmo eléctrico | p=0,915 | |||||
| Asistolia | 38 (34,2) | 8 (33,3) | 10 (34,5) | 9 (31,0) | 11 (37,9) | |
| AESP | 45 (40,5) | 11 (45,8) | 13 (44,8) | 10 (10,3) | 11 (37,9) | |
| FV | 23 (20,7) | 4 (16,7) | 6 (20,7) | 7 (24,1) | 6 (20,7) | |
| TVSP | 5 (4,5) | 1 (4,2) | 0 (0) | 3 (10,3) | 1 (3,4) | |
| Ritmo inicial | p=0,625 | |||||
| DF | 28 (25) | 5 (20,8) | 6 (20,7) | 10 (34,5) | 7 (24,1) | |
| No DF | 83 (75) | 19 (79,2) | 23 (79,3) | 19 (65,5) | 22 (75,8) | |
| Origen | p=0,829 | |||||
| Cardiológico | 55 (49,5) | 14 (58,3) | 14 (48,3) | 14 (48,3) | 13 (44,8) | |
| No cardiológico | 56 (50,5) | 10 (41,7) | 15 (51,7) | 15 (51,7) | 16 (55,2) | |
| Testigo | p=0,272 | |||||
| Enfermería | 42 (37,8) | 9 (37,5) | 17 (58,6) | 7 (24,1) | 9 (31,0) | |
| Médico | 53 (47,7) | 12 (50) | 9 (31,0) | 15 (51,7) | 17 (58,6) | |
| Familiar | 13 (11,7) | 2 (8,3) | 3 (10,3) | 5 (17,2) | 3 (10,3) | |
| Otro | 3 (2,7) | 1 (4,1) | 0 (0) | 2 (6,9) | 0 (0) | |
| Lugar | p=0,555 | |||||
| Monitorizado | 67 (60,4) | 17 (70,8) | 18 (62,1) | 15 (51,7) | 17 (58,6) | |
| No monitorizado | 44 (39,6) | 7 (29,2) | 11 (37,9) | 14 (48,3) | 12 (41,4) | |
| RCE | 48 (43,2) | 13 (44,8) | 11 (37,9) | 12 (41,4) | 12 (41,4) | p=0,427 |
| Supervivencia alta hospitalaria | 26 (23,4) | 5 (20,8) | 4 (13,8) | 10 (34,5) | 7 (29,2) | p=0,337 |
AESP: actividad eléctrica sin pulso; DF: desfibrilable; FV: fibrilación ventricular; PCIH: parada cardiaca intrahospitalaria; RCE: recuperación circulación espontánea; SE: significación estadística; TVSP: taquicardia ventricular sin pulso.
No se apreciaron diferencias estadísticamente significativas en cuanto a porcentajes de RCE y supervivencia al alta hospitalaria según las áreas hospitalarias. La supervivencia de la PCIH en este estudio fue acorde a lo referido en la literatura9.
A pesar de lo limitado del número de casos para evaluar adecuadamente la supervivencia al alta hospitalaria, la implantación de un programa de formación en resucitación mejora las competencias del personal de enfermería y la inclusión de un sistema de signos precoces permitiría una mejor detección de pacientes graves en riesgo de sufrir una PCIH.
FinanciaciónProyecto de investigación en biomedicina, financiado por la Junta de Castilla y León. 547/A/10.